ТРОМБОЭКСТРАКЦИЯ – ЧТО ЭТО ТАКОЕ?
На вопросы о наиболее перспективном методе лечения сосудистых катастроф отвечает руководитель Регионального сосудистого центра ККБ, профессор Алексей Протопопов
Изображение отсутствует
Профессор Протопопов после очередной успешной операции
— Что происходит в мозге в момент инсульта? От чего зависят последствия «удара»? Геморрагический и ишемический инсульт – какая разница?
— Мозговой инсульт – это сосудистая катастрофа, сопровождающаяся иногда необратимыми изменениями структуры и функции мозга. Принято различать ишемический инсульт – нарушение кровоснабжения вещества мозга вследствие закупорки сосудов, несущих кровь в мозг и геморрагический инсульт, связанный с кровоизлиянием вследствие разрыва сосудов головного мозга.
Выживет или не выживет больной после мозгового инсульта, зависит от уровня закупорки сосудов (если инсульт ишемический) и количества излившейся крови, (если инсульт геморрагический). Также большое значение имеет область мозга, где происходит катастрофа.
— Как быстро надо доставить больного в стационар? Что делать, если врачи не знают точное время инсульта?
— Есть важнейшее положение, определяющее всю суть происходящего при инсульте. Звучит это правило: «Время – Мозг».
Установлено, что за 1 секунду развития мозгового инсульта безвозвратно уничтожается 32 тысячи нейронов (мозговых клеток), 230 миллионов синапсов (связей между клетками мозга) и человек стареет на 7-8 часов.
За 1 минуту инсульта у человека погибает почти 2 миллиона клеток мозга, 14 миллиардов клеточных внутримозговых связей, за этот период человек преждевременно стареет на 3 недели.
За час развития инсульта больной человек теряет уже 120 миллионов клеток, 830 миллиардов нейронных связей и преждевременно стареет на 3,5 года.
За весь период болезни пациент безвозвратно утрачивает 1,2 миллиарда нейронов (мозговых клеток), 8,3 миллиарда синапсов (клеточных связей) и преждевременно стареет на 36 лет.
Теперь вы можете представить, какой непоправимый вред жизни и здоровью человека наносит инсульт. Поэтому крайне важно больного с развивающимся инсультом доставить в стационар как можно раньше, чтобы предотвратить столь катастрофические последствия болезни. Но, даже если точно не известно время начала симптомов инсульта, все равно критически важно доставить больного в больницу, где обязательно будет выполнена компьютерная томография и определен последующий алгоритм действий врачей.
— Каковы основные методы борьбы с инсультом? Что такое тромбоэкстракция? Когда показан этот метод лечения, а когда нет?
— Если с момента инсульта прошло мало времени (около 4-5 часов), то есть возможность применить такое лечение, в результате которого больной человек полностью восстановится. Для этого после проведения компьютерной томографии пациенту может быть назначена так называемая тормболитическая терапия – будет введен препарат, растворяющий тромбы (закупорки) сосудов мозга. Метод эффективный и помогает больным выздороветь без функционального дефицита, возникающего при повреждении мозга.
Для этого после проведения компьютерной томографии пациенту может быть назначена так называемая тормболитическая терапия – будет введен препарат, растворяющий тромбы (закупорки) сосудов мозга. Метод эффективный и помогает больным выздороветь без функционального дефицита, возникающего при повреждении мозга.
Последние научные исследования установили, что есть еще более эффективный метод избавления от тромбов в сосудах мозга – так называемая тромбоэкстракция, т.е. механическое удаление тромбов из сосудов.
Метод тромбоэкстракции отличается от тромболитической терапии тем, что его можно применять в более широком временном периоде и с меньшим количеством осложнений. Тромбоэкстракция выполняется в специализированной операционной, оснащенной аппаратом для рентгеновского просвечивания сосудов, а выполнять её могут лишь очень опытные и специализированные врачи, знающие до тонкостей анатомию сосудов мозга.
— Как происходит экстракция тромба? Больной под наркозом? Многие ваши врачи уже умеют это делать?
— После того, как врачи принимают решение выполнить тромбоэктракцию у пациента с развивающимся инсультом, на счету оказывается каждая минута. Скорость доставки больного в операционную, готовность операционной бригады и само заведение инструментов в сосуды мозга – всё имеет огромнейшее значение. После того, как врач определяет место нахождения тромба, необходимо подвести специальные катетеры и сам инструмент для захвата и удаления тромба к месту его расположения. Далее врач путем очень точных движений раскрывает сетчатую корзинку, и тромб оказывается внутри неё. После этого важно быстро и безопасно вывести тромб с корзинкой наружу. После этого остается оценить общую картину сосудистого русла и степень восстановления кровотока в сосудах. Больной, как правило, находится под наркозом, но также можно выполнять вмешательство исключительно под местным обезболиванием, если пациент соблюдает инструкции врача.
Скорость доставки больного в операционную, готовность операционной бригады и само заведение инструментов в сосуды мозга – всё имеет огромнейшее значение. После того, как врач определяет место нахождения тромба, необходимо подвести специальные катетеры и сам инструмент для захвата и удаления тромба к месту его расположения. Далее врач путем очень точных движений раскрывает сетчатую корзинку, и тромб оказывается внутри неё. После этого важно быстро и безопасно вывести тромб с корзинкой наружу. После этого остается оценить общую картину сосудистого русла и степень восстановления кровотока в сосудах. Больной, как правило, находится под наркозом, но также можно выполнять вмешательство исключительно под местным обезболиванием, если пациент соблюдает инструкции врача.
В текущем году, благодаря выделенному из краевого бюджета финансированию, технологии тромбоэкстракции обучились врачебные бригады из трёх крупных стационаров Красноярска. Учитывая, что работа по обучению врачей велась нами на протяжении последних двух лет, то сейчас можно с уверенностью утверждать, что технология тромбоэкстракции освоена широко во всех главных больницах города.
— Какова эффективность тромбоэкстракции? Можно ли подвести какие-то итоги за год по нашей больнице?
— Если всё-таки сравнивать количественный уровень выполнения тромбоэкстракции в европейских странах и Красноярске, то можно уверенно констатировать значительный рост этих эффективнейших вмешательств. По предварительным данным, за год в трёх больницах города Красноярска будет выполнено около 170 тромбоэкстракций, в том числе в краевой клинической больнице – около 80 вмешательств, т.е. половина всех выполненных в городе. Современным европейским уровнем выполнения тромбоэкстракций считается 100 вмешательств на 1 миллион населения. Таким образом, простой расчет показывает, что в нашем городе этот показатель уверенно превзойден в 2018 году! Остается надеяться, что в следующем году врачам удастся удержаться на достигнутых рубежах и спасти еще больше жизней красноярцев.
— Повторный инсульт. Можно ли его избежать?
— Повторный инсульт, без сомнения, очень неблагоприятное заболевание, делающее человека практически неизлечимым инвалидом. Чтобы этого не произошло, очень важны профилактические мероприятия, которые должны быть проведены в обязательном порядке. И здесь очень важную роль имеет желание и настрой пациента на достижение положительных результатов. Отказ от курения, занятие физической (строго по показаниям) активностью, прием медикаментов, позволяющих контролировать уровень артериального давления, холестерина и целого ряда других неблагоприятных факторов – задача не из легких, но именно от этого зависит жизнь и степень инвалидизации больного после инсульта. Важнейшее место занимает поддержка членов семьи и ближайшего окружения человека, перенесшего инсульт.
В любом случае, современная медицина достигла огромного прогресса в лечении и предотвращении многих, казалось бы, неизлечимых болезней. На помощь больным приходят высокоэффективные технологичные лечебные приемы и вмешательства. Мозговой инсульт перестает восприниматься, как приговор, проводящий черту между нормальной жизнью и инвалидностью. Многие пациенты, попадающие в стационары в рамки времени, когда им возможно выполнить современные медицинские технологии, понимают, какое чудо произошло с ними. Врачи получают возможность спасать всё больше и больше пациентов, которые еще совсем недавно считались неизлечимыми.
Мозговой инсульт перестает восприниматься, как приговор, проводящий черту между нормальной жизнью и инвалидностью. Многие пациенты, попадающие в стационары в рамки времени, когда им возможно выполнить современные медицинские технологии, понимают, какое чудо произошло с ними. Врачи получают возможность спасать всё больше и больше пациентов, которые еще совсем недавно считались неизлечимыми.
И это, пожалуй, главный итог уходящего в историю 2018 года! Будьте здоровы!
Коматозные состояния | Компендиум
Значение термина кома становится хорошо понятным при знакомстве с его историей. Древние греки писали его через два «м» и обозначало оно — удар, то есть уже в названии состояния было заложено определение наиболее частой сосудистой катастрофы, его и вызывающей (наше написание этого слова через одно «м» эквивалентно греческому слову «волос» и никак не соответствует современному медицинскому смыслу обсуждаемого термина). Иллюстрируя эмоциональную тяжесть определения, данного еще древними греками, можно привести следующий пример. В древнегреческих трагедиях часть действия обозначалась «commos» и именно в этой части хор вместе с действующими лицами доносили до зрителей ужас события и осознание его беспросветности (например в трагедии Софокла — известие об убийстве Эдипом отца и женитьбе на собственной матери).
В древнегреческих трагедиях часть действия обозначалась «commos» и именно в этой части хор вместе с действующими лицами доносили до зрителей ужас события и осознание его беспросветности (например в трагедии Софокла — известие об убийстве Эдипом отца и женитьбе на собственной матери).
Активность человека, сохранность когнитивных функций обеспечивается адекватной деятельностью гемисфер мозга и активирующим влиянием ретикулярной системы (комплекс ядер и соединяющих их волокон, простирающихся от моста через средний мозг к задним диэнцефалическим структурам). Система получает афферентные импульсы от соматических, висцеральных, слуховых и зрительных рецепторов, передавая их через таламические ядра в кору мозга. На любом уровне существует обратная связь. Нарушение этой функции вызывает снижение активности, нарушение сознания, которое может быть кратким или длительным, умеренным или глубоким. При судорожных припадках потеря сознания может длиться 1 ч и более. Полная потеря сознания, длящаяся 3 ч и более, — свидетельство тяжелых интракраниальных или метаболических нарушений и соответствует критериям комы.
Кома — крайне тяжелое состояние, характеризующееся потерей сознания, расстройством функций всех органов чувств, нарушением кровообращения, дыхания, метаболических процессов. Переходные состояния между бодрствованием и полной потерей сознания называются
Все вышеперечисленное ведет к дисфункции полушарий мозга, диэнцефалических структур и/или ствола мозга. Очаговые изменения в супратенториальных структурах могут либо сами по себе значительно повредить гемисферы, либо вызвать их отек со сдавлением диэнцефалических активирующих систем и среднего мозга, «выдавливая» их через налет с возрастанием давления на ствол мозга. Первичные субтенториальные повреждения (в стволе мозга или в мозжечке) могут непосредственно сдавливать ретикулярную формацию.
Супратенториальными причинами комы могут быть травма мозга, опухоли или абсцессы, кровоизлияния или ишемические инфаркты, эпи- или субдуральные гематомы.
Из возможных субтенториальных процессов известны инфаркты, травмы, опухоли моста и мозжечка.
Из общих заболеваний к коме могут привести аноксия или ишемия мозга (аритмия, отравление угарным газом), васкулит, диффузные болезни соединительной ткани, инфекции мозга, уремия, диабетический кетоацидоз, печеночная недостаточность, гипогликемия, этиловый и метиловый спирты, наркотики, а также эпилептический статус, субарахноидальное кровотечение, кататония.
Наиболее частые причины комы или состояния, требующие ее исключения, приведены в табл. 13.1.
Таблица 13.1
Наиболее частые причины глубоких бессознательных состояний
Алкогольная острая интоксикация
Запах алкоголя. Пациент обычно ступорозен, отвечает на резкие раздражители. Лицо и конъюнктивы гиперемированы. Температура тела в норме или субнормальная. Зрачки умеренно расширены, одинаковы, реагируют на свет. Дыхание глубокое и шумное, но не хрипящее. Концентрация алкоголя в крови 43 ммоль/л.
Зрачки умеренно расширены, одинаковы, реагируют на свет. Дыхание глубокое и шумное, но не хрипящее. Концентрация алкоголя в крови 43 ммоль/л.
Лекарственные средства, ядовитые растения и грибы, наркотики
У взрослых — 60–70%, у детей и подростков — до 80–95% всех случаев комы неизвестной этиологии.
Гипогликемия
Инсулинома или передозировка инсулина. Начало может быть острое с судорог. Обычно дебютирует с головной боли, потливости, тошноты, боли в животе, ощущение голода. Кожа бледная, влажная. Зрачки на свет реагируют. Положительный симптом Бабинского.
Диабетический кетоацидоз
Начинается постепенно. Кожа сухая. Фруктовый или ацетоновый запах в выдыхаемом воздухе. Температура тела субнормальная. Боль в животе. Глаза запавшие. Гипервентиляция. Глюкозурия. Кетонурия. Гипергликемия. Метаболический ацидоз.
Инсульт
Возраст 40 лет и старше. АГ или другие заболевания сердечно-сосудистой системы. Начало острое. Признаки стволовых нарушений. Лицо часто ассиметричное. Очаговая неврологическая симптоматика вплоть до гемиплетии. Зрачки нередко разные по диаметру, реакция на свет вялая. Температура тела, частота пульса и дыхания вариабельны. Изменения на ЯМР и КТ. Может быть показана люмбальная пункция.
Признаки стволовых нарушений. Лицо часто ассиметричное. Очаговая неврологическая симптоматика вплоть до гемиплетии. Зрачки нередко разные по диаметру, реакция на свет вялая. Температура тела, частота пульса и дыхания вариабельны. Изменения на ЯМР и КТ. Может быть показана люмбальная пункция.
Обморок
Начало острое. Часто следует за эмоциональным стрессом. В кому переходит редко (аритмии). Бледность. Пульс мягкий, редкий или резко учащен. В положении лежа — быстрое восстановление.
Травма черепа
Анамнез. Внешние следы травмы (кровотечения из носа или уха, ликворея, переломы костей). Кома начинается остро или постепенно. Температура тела повышена или нормальна. Зрачки неравномерны, реакция вялая. Характер дыхания, пульса вариабельны (дыхание учащено, неравномерное; пульс вначале быстрый, затем редкий). АД непостоянно. Рефлексы нарушены.
Эпилепсия
Судороги. Начало острое. Язык со следами прикусов. Бессознательное состояние. Температура тела, пульс и частота дыхания вариабельны (повышение на фоне приступа или тут же после него). Зрачки на свет реагируют.
Температура тела, пульс и частота дыхания вариабельны (повышение на фоне приступа или тут же после него). Зрачки на свет реагируют.
Учитывая крайнюю тяжесть положения пациента, ДД должна быть краткой, решительной, коллегиальной, а посиндромная терапия — начинаться до окончательного выяснения всех этиологических факторов.
Что же следует предпринять?
А.
1. Убедиться в наличии комы.
2. Удостовериться, что жизненно важные функции (сердцебиение, кровообращение, дыхание) сохранены в той мере, чтобы обеспечить вам определенный период для раздумий и действий. Если проявления угрожающи, немедленно начать посиндромную терапию.
3. Определить диаметр зрачков, спонтанные движения глаз, двигательную активность пациента.
4. Общий анализ крови, определение уровня глюкозы, электролитов, биохимический анализ крови, газовый состав крови крови, токсикологический скрининг.
5. Ввести 100 мг тиамина. Ввести 50 г глюкозы (при быстром улучшении состояния введение продолжить). Эти действия призваны выявить и тут же устранить гипогликемию, быстро ведущую к гибели нейронов. Следующий неотложный шаг — исключение наркотической комы. Ввести 0,4 мг налоксона. Препарат может привести к расширению зрачков у пациента с миозом, но только этого недостаточно для утверждения о наркотической коме и введение можно повторить.
Эти действия призваны выявить и тут же устранить гипогликемию, быстро ведущую к гибели нейронов. Следующий неотложный шаг — исключение наркотической комы. Ввести 0,4 мг налоксона. Препарат может привести к расширению зрачков у пациента с миозом, но только этого недостаточно для утверждения о наркотической коме и введение можно повторить.
6. По возможности собрать анамнез и в совокупности попытаться обобщить его с уже имеющимися результатами физикального обследования (По осмотру кожи и мягких тканей, особенно на волосистой части головы исключить травму. Очень осторожно убедиться в сохранности позвоночного столба и проверить ригидность затылочных мышц. Определить гипер- или гипотермию у пациента. Определить запах выдыхаемого воздуха. Неврологическое обследование провести по упрощенной схеме, но обязательно оценить симметричность рефлексов, ответ на раздражители, наличие фасцикуляций. Глазное дно осмотреть без расширения зрачков). Этап А не должен занимать более 5–10 мин!
Б.
1. ЭЭГ, ЭКГ, рентгеновское исследование (череп, грудная клетка, позвоночник).
2. Окуловестибулярные пробы.
3. Люмбальная пункция (удостовериться предварительно, что нет критической внутричерепной гипертензии или местных ограничивающих изменений в области пункции).
4. КТ, ЯМР, ангиография.
Церебральная кома может быть обусловлена сосудистой патологией (кровоизлияния, церебромаляция) или иметь несосудистые причины (опухоль, травмы, инфекции). Возможно стремительное развитие симптомов при сосудистой патологии или травмах, и медленное формирование клинической картины комы при опухолях или инфекционных процессах.
Остро возникшее длительно сохраняющее нарушение сознания типично для сосудистой патологии. Если в этих случаях при гемиплегии отмечают отклонение взгляда в противоположную сторону, то есть основания говорить о нарушениях в бассейне внутренней сонной артерии. Если имеется перекрестная симптоматика поражения черепно-мозговых нервов и конечностей, то нарушения развились в области кровоснабжения вертебральной или базилярной артерий. При этом возможно отведение глаза в здоровую сторону. Однако отклонение глаза в определенную сторону отмечают непостоянно, а гемисимптоматику у коматозного больного выявить сложно. В сомнительных случаях необходимо исключить гипогликемию, интоксикацию, уремию и водно-электролитные нарушения.
При этом возможно отведение глаза в здоровую сторону. Однако отклонение глаза в определенную сторону отмечают непостоянно, а гемисимптоматику у коматозного больного выявить сложно. В сомнительных случаях необходимо исключить гипогликемию, интоксикацию, уремию и водно-электролитные нарушения.
Сосудистые катастрофы мозга — одна из ведущих причин смерти. Они занимают 2-е место после болезни Альцгеймера среди всех причин тяжелейших и необратимых психоневрологических изменений личности.
Факторами риска развития цереброваскулярных катастроф являются:
- Корригируемые
- АГ;
- гиперлипидемия;
- гиперкоагуляция;
- повышение вязкости крови;
- сахарный диабет;
- васкулит;
- нарушения ритма сердца;
- клапанные пороки сердца;
- кардиомиопатия;
- мигрень в анамнезе;
- алкоголизм;
- табакокурение;
- наркомания;
- пероральные контрацептивы (прежде всего — первых поколений.
 Современные низкодозные контрацептивы менее токсичны).
Современные низкодозные контрацептивы менее токсичны).
- Некорригируемые:
- мужской пол;
- возраст 60 лет;
- инсульт в семейном анамнезе;
- ранее существовавшие преходящие нарушения мозгового кровообращения;
- ранее перенесенный инсульт.
Нарушения мозгового кровообращения — либо ишемический синдром, либо кровоизлияние.
В норме адекватный кровоток обеспечивается достаточно развитыми коллатералями от одной позвоночной артерии к другой, между сонными и позвоночными артериями через Виллизиев круг, через коллатерали на уровне гемисфер мозга.
Ишемию вызывают чаще тромбы или эмболы. Большие атероматозные бляшки обычно образуются в общей сонной артерии, позвоночных артериях и их ветвях. Но эмболы чаше всего исходят из области бифуркации сонной артерии. Эмболы могут появиться как самостоятельно, так и после инвазивных процедур (например катетеризации аорты). Тромбозы интракраниальных сосудов могут развиться в крупной артерии на основании мозга, в глубоких перфорантных или мелких кортикальных ветвях. Но чаще поражаются средняя церебральная артерия и ее ветви. Часто блокируются также сифон сонной артерии и базилярная артерия чуть проксимальнее задней мозговой артерии.
Но чаще поражаются средняя церебральная артерия и ее ветви. Часто блокируются также сифон сонной артерии и базилярная артерия чуть проксимальнее задней мозговой артерии.
Внутримозговые кровоизлияния требуют ДД между кровоизлияниями при гипертензивных состояниях (наиболее вероятен возраст 45–65 лет) и субарахноидальных кровотечениях при разрыве аневризма сосудов. Интрацеребральный геморрагический синдром — это результат разрыва атеросклеротически измененного сосуда на фоне АГ или разрыв сосуда после его тромбирования. Значительно реже причинами являются мальформации сосудов, амилоидная ангиопатия, кокаиновый васкулит, нарушения свертывания крови или коллагенозы. При разрывах сосудов симптоматика развивается очень быстро, обычно ей предшествует длительная АГ. Появляется резкая головная боль, через несколько минут человек может потерять сознание. Нередки тошнота, рвота, фокальные или генерализованные судороги, делирий. Развивается глубокая кома, температура тела повышена. При больших кровоизлияниях более половины больных погибают в ближайшие несколько дней. Кровоизлияние может быть в любом участке мозга, но наиболее опасны кровоизлияния в область базальных ганглиев, внутренней капсулы, таламуса, мозжечка или в ствол мозга. Сравнительно массивные кровоизлияния отмечают из срединной мозговой артерии, обусловливая поражения области внутренней капсулы, что объясняет гемиплегию. Реже выявляют кровотечения в мозжечок и в мост. Медленно развивающаяся опухолеподобная симптоматика возможна при небольших внутримозговых кровоизлияниях с перифокальным отеком. В то же время и ишемические инсульты могут манифестировать резко, по типу удара, так что ДД этих расстройств с кровоизлияниями и инфарктами без применения дополнительных методов (КТ, ЯМР, ликвордиагностика) оказывается чрезвычайно затруднительной. Изменения ликвора целиком определяется тем, сообщается ли кровоизлияние с ликворной системой. При прорыве крови в желудочки или при субарахноидальном кровоизлиянии ликвор приобретает кровянистый характер, а при ишемических инфарктах остается нормальным или определяется легкий плеойоцитоз с незначительным повышением белка.
При больших кровоизлияниях более половины больных погибают в ближайшие несколько дней. Кровоизлияние может быть в любом участке мозга, но наиболее опасны кровоизлияния в область базальных ганглиев, внутренней капсулы, таламуса, мозжечка или в ствол мозга. Сравнительно массивные кровоизлияния отмечают из срединной мозговой артерии, обусловливая поражения области внутренней капсулы, что объясняет гемиплегию. Реже выявляют кровотечения в мозжечок и в мост. Медленно развивающаяся опухолеподобная симптоматика возможна при небольших внутримозговых кровоизлияниях с перифокальным отеком. В то же время и ишемические инсульты могут манифестировать резко, по типу удара, так что ДД этих расстройств с кровоизлияниями и инфарктами без применения дополнительных методов (КТ, ЯМР, ликвордиагностика) оказывается чрезвычайно затруднительной. Изменения ликвора целиком определяется тем, сообщается ли кровоизлияние с ликворной системой. При прорыве крови в желудочки или при субарахноидальном кровоизлиянии ликвор приобретает кровянистый характер, а при ишемических инфарктах остается нормальным или определяется легкий плеойоцитоз с незначительным повышением белка. Прорыв крови в желудочки приводит к дальнейшему углублению комы, дыхание становится аритмичным, отмечается гипертермия. У ряда больных развиваются тонические судороги, у других — арефлексия.
Прорыв крови в желудочки приводит к дальнейшему углублению комы, дыхание становится аритмичным, отмечается гипертермия. У ряда больных развиваются тонические судороги, у других — арефлексия.
При субарахноидальном кровотечении в результате разрыва врожденной или микотической аневризмы, при лейкозах, геморрагических диатезах, передозировке антикоагулянтов или после травм развивается резкая интенсивная головная боль, часто распространяющаяся в затылок. Не исключены судороги, в первые 5–10 дней повышается температура тела. Достаточно быстро появляются симптомы менингизма, возможны гемиплегический синдром и кома. Большинство аневризм связано со средней или передней мозговыми артериями, с коммуникативными артериями Виллизиева круга. Как правило, они исходят из бифуркационного кармана артерий, где тоньше всего мышечный слой стенки. В качестве сопричин называют артериосклероз и АГ. До разрыва аневризмы бессимптомны. Но их часто сопровождает незначительная головная боль. Некоторые аневризмы могут сдавливать расположенные рядом структуры мозга. Косоглазие, диплопия, парез взора, боль в области иннервации лицевого нерва возникают при сдавлении 3; 4; 5 или 6-й пар черепно-мозговых нервов. Снижение остроты зрения или битемпоральное выпадение полей зрения свидетельствуют о сдавлении перекреста зрительных нервов.
Косоглазие, диплопия, парез взора, боль в области иннервации лицевого нерва возникают при сдавлении 3; 4; 5 или 6-й пар черепно-мозговых нервов. Снижение остроты зрения или битемпоральное выпадение полей зрения свидетельствуют о сдавлении перекреста зрительных нервов.
Тяжелая головная боль вовсе не обязательно связана с субарахноидальным кровоизлиянием. Но если возникла не свойственная ранее этому пациенту головная боль, то необходимо исключить и внутричерепную аневризму и ее разрыв.
Необходимо помнить, что артифициальная кровь в ликворе (ранение сосуда в момент пункции) может симулировать геморрагический ликвор. Свежую кровь в ликворе необходимо отличать от ксантоматозного ликвора, характерного при геморрагическом пахименингите, субдуральной гематоме, после контузии мозга, тромбоза синусов, геморрагического инсульта вблизи ликворнесущих полостей или при поздней пункции (спустя несколько дней) субарахноидального кровоизлияния. Как результат кровотечения развиваются вазоспазм и ишемия (¼ всех больных). Повторные кровотечения часты у пациентов, которым хирургически не удалили аневризму (вероятность 3% в год).
Повторные кровотечения часты у пациентов, которым хирургически не удалили аневризму (вероятность 3% в год).
37–38% больных умирают непосредственно сразу после первого аневризматического кровотечения, еще 10–17% — в ближайшие несколько недель. Прогноз очень плохой при разрыве мозговых артерий, лучше — при кровотечении из артериовенозных мальформаций. Наиболее благоприятны ситуации, когда при четырехсосудистой артериографии место повреждения выявить не удалось. Это означает, что кровотечение очень небольшое и завершилось самостоятельно.
Ишемический инсульт протекает менее остро, чем кровоизлияние. Обычно кома не столь глубока, отмечается сопор. Симптомы развиваются в течение нескольких часов, поэтапно, ступенчатообразно. Чаще поражаются лица в возрасте старше 60 лет с выраженным артериосклерозом. АД не достигает критических цифр, более того, возможна АГ. Параличи распространенные, моторные нарушения могут, например сочетаться с афазией, что указывает на поражение крупных ветвей срединной мозговой артерии. Инсульт с локализацией в области продолговатого мозга, моста и среднего мозга протекаете перекрестной симптоматикой. Как правило, сознание сохранено. Только при базилярных тромбозах с двусторонним прерыванием ретикулярной формации развивается кома, часто в виде «растительной комы», то есть полная акинезия с открытыми глазами или глазами, открывающимися только на болевые раздражители. Сходные состояния развиваются при повреждениях дорзомедиальных ядер гипоталамуса, области опоясывающей извилины. Симптоматика инсульта указывает на область нарушенного кровообращения. Чаще всего блокируется кровоток по средней мозговой артерии или по одной из ее глубоких ветвей. Окклюзия проксимальной части артерии, которая обеспечивает питание существенной части лобной, височной и теменной долей, ведет к контрлатеральной гемиплегии (обычно тяжелой), гемианестезии и гомонимной гемианопсии. Афазия развивается при поражении доминантной гемисферы. Контрлатеральная гемиплегия лица, руки и ноги, иногда с гемианестизией, случается при нарушении кровотока по одной из глубоких ветвей, снабжающих базальные ганглии, внутреннюю и наружную капсулы, таламус.
Инсульт с локализацией в области продолговатого мозга, моста и среднего мозга протекаете перекрестной симптоматикой. Как правило, сознание сохранено. Только при базилярных тромбозах с двусторонним прерыванием ретикулярной формации развивается кома, часто в виде «растительной комы», то есть полная акинезия с открытыми глазами или глазами, открывающимися только на болевые раздражители. Сходные состояния развиваются при повреждениях дорзомедиальных ядер гипоталамуса, области опоясывающей извилины. Симптоматика инсульта указывает на область нарушенного кровообращения. Чаще всего блокируется кровоток по средней мозговой артерии или по одной из ее глубоких ветвей. Окклюзия проксимальной части артерии, которая обеспечивает питание существенной части лобной, височной и теменной долей, ведет к контрлатеральной гемиплегии (обычно тяжелой), гемианестезии и гомонимной гемианопсии. Афазия развивается при поражении доминантной гемисферы. Контрлатеральная гемиплегия лица, руки и ноги, иногда с гемианестизией, случается при нарушении кровотока по одной из глубоких ветвей, снабжающих базальные ганглии, внутреннюю и наружную капсулы, таламус. При блокаде терминальных веточек моторные и сенсорные нарушения выражены значительно меньше.
При блокаде терминальных веточек моторные и сенсорные нарушения выражены значительно меньше.
Окклюзия внутренней сонной артерии ведет к обширному инфаркту центральнолатеральных частей больших полушарий мозга. Симптоматика аналогична таковой при нарушении кровотока по средней мозговой артерии (за исключением ипсилатеральных глазных симптомов). Редко блокируется передняя мозговая артерия. Поражаются медиальные части лобной и теменной долей, мозолистое тело, в ряде случаев — хвостатое ядро и внутренняя капсула. Появляются контрлатеральная гемиплегия (как правило, ноги), недержание мочи. Двусторонняя окклюзия приводит к спастическому парапарезу, апатии, спутанности сознания, мутизму.
При окклюзии задней мозговой артерии поражаются участки височной и затылочной долей, внутренняя капсула, гиппокамп, таламус, сосочковые и коленчатые тела, сосудистое сплетение, верхние отделы ствола мозга. Возникают контрлатеральная гомонимная гемианопсия, гемисенсорные нарушения, спонтанные таламические боли, гемибаллизм. Алексия свойственна инфаркту доминантной гемисферы.
Алексия свойственна инфаркту доминантной гемисферы.
Закрытие ветвей вертебробазилярной системы вызывает комбинацию мозжечковых, кортикоспинальных, сенсорных нарушений и патологию черепно-мозговых нервов. При одностороннем поражении черепно-мозговые нервы изменяются контрлатерально по отношению к мышечной слабости тела или сенсорным нарушениям. Полная окклюзия базилярной артерии ведет к офтальмоплегии, зрачковой симптоматике, двусторонним кортикоспинальным знакам (тетраплегии или тетрапарезу). Достаточно часты псевдобульбарные расстройства (дизартрия, дисфония, эмоциональная лабильность). Поражение вертебробазилярных сосудов прогностически очень неблагоприятно и нередко завершается смертью.
При инсультах с кратковременной потерей сознания без сохранения значимой неврологической симптоматики необходима тщательная оценка состояния сосудов с применением ультразвуковых диагностических методик, а по показаниям — и ангиография. В то время как у людей пожилого возраста ишемический инсульт — результат прежде всего распространенного атеросклероза, у лиц молодого возраста это может быть проявлением сифилиса с его специфическим артериитом, а также при внутричерепном артериите, коллагенозах, облитерирующем эндартериите, синдроме Такаясу, фибромускулярной дисплазии сонных артерий и при сосудистых осложнениях применения контрацептивных препаратов. Всегда следует помнить о возможных кардиогенных эмболиях при пороках сердца, пролапсах митрального клапана или миксомах, а также газовой и жировой эмболии. Газовая эмболия возникает при быстрой декомпрессии у работников кессонов и ныряльщиков, а жировая — при распространенных переломах длинных трубчатых костей. Ей свойственны преходящие одышка, тахикардия и цианоз, а несколько дней спустя на верхней половине туловища, глазном дне и коньюнктиве появляются желтоватые петехии.
Всегда следует помнить о возможных кардиогенных эмболиях при пороках сердца, пролапсах митрального клапана или миксомах, а также газовой и жировой эмболии. Газовая эмболия возникает при быстрой декомпрессии у работников кессонов и ныряльщиков, а жировая — при распространенных переломах длинных трубчатых костей. Ей свойственны преходящие одышка, тахикардия и цианоз, а несколько дней спустя на верхней половине туловища, глазном дне и коньюнктиве появляются желтоватые петехии.
В заключение можно отметить, что ишемические повреждения мозга чаще возникают при локальных поражениях сосудов (эмболы, тромбы). Системные процессы редко приводят к катастрофической ишемии мозга (точно так же, как и к кровоизлияниям). Требуются очень тяжелая анемия, выраженная интоксикация угарным газом, значительная полицитемия (повышение вязкости крови). Артериальная гипотензия должна быть выраженной и длительной и сочетаться с гипоксемией. Ишемия может быть результатом васкулита и нарушения микроциркуляции (в том числе на фоне приема кокаина, амфетамина).
Очень редкой причиной является сдавление артерии остеофитами позвонков.
Артерио-венозные мальформации мозга — врожденные аномалии сосудов в виде извитости, беспорядочного сплетения со сбросом крови непосредственно в вену без наличия демпфирующей капиллярной сети. Артерио-венозные мальформации обычно располагаются в паренхиме мозга, лобно-теменном регионе, в лобной доле, по бокам мозжечка, на поверхности затылочной доли. Сдавливая ткань мозга, они могут вызывать следующие состояния:
- Паренхиматозные или субарахноидальные кровоизлияния (отмечают в 50% всех случаев артерио-венозных мальформаций мозга). Неврологические знаки при этом варианте кровотечений выражены меньше, чем при гипертензивных или аневризматических кровотечениях, но вероятность их повторения значительно выше.
- Фокальная эпилепсия.
- Прогрессирующая очаговая неврологическая симптоматика. Сенсомоторные расстройства. Все это является результатом постепенного расширения мальформации со сдавлением и ишемией мозга.

Кровоизлияния в опухоли проявляются теми же симптомами остро возникшего геморагического инсульта, как и мозговое кровоизлияние. Точно так же, как и после развития субдуральной или эпидуральной гематомы, возможно подострое развитие комы. Но, как правило, при объемных интракраниальных процессах кома развивается постепенно с медленно нарастающих расстройств сознания, появления признаков внутричерепной гипертензии в виде застойного соска зрительного нерва, тошноты, рвоты, головная боль нарастающей интенсивности. Прогрессирует психическая заторможенность, появляются локальные и генерализованные судороги. При вклинении среднего мозга кома развивается очень быстро.
Абсцессы мозга могут сопровождаться сходной симптоматикой, и если они развиваются подостро и не сопровождаются дополнительными симптомами, клинически отличить их от других объемных процессов невозможно. Абсцессы длительное время, будучи инкапсулированными, могут существовать асимптомно. Обычно это абсцессы после ранений. Известен случай, когда абсцесс мозга напомнил о себе спустя более 20 лет после ранения на фронте. Абсцессы после травм мозга, переломов основания черепа, инфекциях лобных пазух или среднего уха обычно солитарные. Гематогенные абсцессы при актиномикозе, эндокардите, бронхоэктазах, абсцессе легкого могут быть множественными. При инкапсулированном абсцессе лейкоцитоз отсутствует, а в ликворе определяют плейоцитоз.
Известен случай, когда абсцесс мозга напомнил о себе спустя более 20 лет после ранения на фронте. Абсцессы после травм мозга, переломов основания черепа, инфекциях лобных пазух или среднего уха обычно солитарные. Гематогенные абсцессы при актиномикозе, эндокардите, бронхоэктазах, абсцессе легкого могут быть множественными. При инкапсулированном абсцессе лейкоцитоз отсутствует, а в ликворе определяют плейоцитоз.
Тромбоз синусов возникает при общих тяжелых заболеваниях, при фурункулах лица выше угла рта, гнойной инфекции среднего уха, после родов. Тромбоз пещеристого синуса распознается по нарастающему локальному отеку век и тканей орбиты. При тромбозе сагиттального синуса возникает застой в полушариях мозга с выпадением прежде всего парасагиттально локализованных функций, затем развиваются судороги и помрачнение сознания. Ликвор при этом ксантохромный.
Травма головы — довольно частая причина смерти у мальчиков и мужчин в возрасте до 30 лет. Травма головы у людей в возрасте до 50 лет приводит к большему числу смертей и тяжелых неврологических нарушений, чем какие-либо другие неврологические расстройства.
Обычно травма мозга не вызывает диагностических трудностей за исключением случаев, когда ни один из доставивших больного не может сообщить о травме, или если травма была обусловлена нарушением кровообращения с падением больного в момент инсульта.
Повреждения мозга возникают при внедрении в паренхиму мозга обломков костей, локально при быстром положительном или отрицательном ускорении, по типу «противоудара», или диффузно. Развиваются интра- и экстрацеребральные кровотечения и ишемия, отек мозга, угроза его вклинения. Осколки костей могут поранить менингеальную оболочку и ее сосуды с образованием эпи- и субдуральных гематом. Переломы основания черепа приводят к истечению спинномозговой жидкости из носа или уха (ринорея или оторея). Через эти же ворота может проникать инфекция. Микроорганизмы могут достигать менингеальной оболочки и через скрытые переломы в придаточных пазухах носа.
Сотрясение мозга характеризуется посттравматической потерей ориентировки или памяти, длящихся от нескольких секунд до минут. Нет признаков структурного повреждения мозга. Нет изменений на ЭЭГ. Стволовые функции полностью сохранены. На очень короткий срок могут появиться экстензорные подошвенные рефлексы, но никогда не бывает гемиплегии. Спинномозговая пункция абсолютно противопоказана. После сотрясения мозга возможны головная боль, головокружение и неустойчивость, нарушение концентрации внимания, амнезия, депрессия, апатия, страхи. Изменения чаще развиваются после небольших, чем после тяжелых сотрясений. Они наиболее выражены у людей с преморбидными невротическими или неврологическими изменениями.
Нет признаков структурного повреждения мозга. Нет изменений на ЭЭГ. Стволовые функции полностью сохранены. На очень короткий срок могут появиться экстензорные подошвенные рефлексы, но никогда не бывает гемиплегии. Спинномозговая пункция абсолютно противопоказана. После сотрясения мозга возможны головная боль, головокружение и неустойчивость, нарушение концентрации внимания, амнезия, депрессия, апатия, страхи. Изменения чаще развиваются после небольших, чем после тяжелых сотрясений. Они наиболее выражены у людей с преморбидными невротическими или неврологическими изменениями.
Контузия и ушиб мозга вызывают значительно более тяжелые расстройства, нередко сочетаются с переломами костей черепа. В отличие от сотрясения мозга при его ушибе бессознательное состояние длится 3 ч, амнезия распространяется на несколько суток. Возникают гемиплегия или другая очаговая симптоматика, отек мозга, декортикальная ригидность (руки согнуты и приведены, туловище и ноги выпрямлены), децеребрационная ригидность (челюсти сжаты, шея разогнута, руки и ноги распрямлены). Зрачки расширены, на свет не реагируют, дыхание неравномерное, кома. Хирургическое лечение наиболее оправдано до симптомов включения мозга: тонические судороги и широкие ареактивные зрачки. Повышение внутричерепного давления вызывает сдавление и смещение ствола мозга, приводя к так называемому феномену Кушинга: повышение АД + урежение пульса и дыхания.
Зрачки расширены, на свет не реагируют, дыхание неравномерное, кома. Хирургическое лечение наиболее оправдано до симптомов включения мозга: тонические судороги и широкие ареактивные зрачки. Повышение внутричерепного давления вызывает сдавление и смещение ствола мозга, приводя к так называемому феномену Кушинга: повышение АД + урежение пульса и дыхания.
При ушибе мозга ликвор, как правило, ксантохромный.
Ушиб мозга может протекать без потери сознания или изменений на ЭЭГ, если травма мозга пришлась на неврологически «немые зоны».
С тяжелыми травмами головы часто сочетаются травмы грудной клетки, усугубляя первые. Развиваются отек легких, гипоксия, нарушения кровообращения.
Острая субдуральная гематома (кровь между твердой и арахноидальной мозговыми оболочками) обычно венозная. Иногда сопутствует внутримозговым кровоизлияниями при тяжелой травме головы. Субдуральная гематома с отеком мозга часто приводит к летальному исходу.
Хроническая субдуральная гематома в первые несколько недель после травмы может протекать бессимптомно. Субдуральная гематома после минимальных травм часто возникает у лиц, получающих антикоагулянты, больных хроническим алкоголизмом и асоциальных лиц в возрасте старше 50 лет, которые не вспоминают о травме головы не из-за амнезии, а из-за обыденности для них этого события. Типичны нарастающая головная боль, флюктуирующие расстройства ориентации (что симулирует раннюю деменцию), нередко выраженные или умеренные гемипарезы. У детей хроническая субдуральная гематома приводит к увеличению окружности головы, что служит поводом для ошибочной диагностики гидроцефалии. Ликвор при субдуральной гематоме ксантохромный, хотя прозрачный ликвор не исключает наличия субдуральной гематомы. При подозрении на субдуральную гематому необходимо безотлагательно выполнить КТ или ЯМР.
Субдуральная гематома после минимальных травм часто возникает у лиц, получающих антикоагулянты, больных хроническим алкоголизмом и асоциальных лиц в возрасте старше 50 лет, которые не вспоминают о травме головы не из-за амнезии, а из-за обыденности для них этого события. Типичны нарастающая головная боль, флюктуирующие расстройства ориентации (что симулирует раннюю деменцию), нередко выраженные или умеренные гемипарезы. У детей хроническая субдуральная гематома приводит к увеличению окружности головы, что служит поводом для ошибочной диагностики гидроцефалии. Ликвор при субдуральной гематоме ксантохромный, хотя прозрачный ликвор не исключает наличия субдуральной гематомы. При подозрении на субдуральную гематому необходимо безотлагательно выполнить КТ или ЯМР.
Эпидуральная гематома (кровь скапливается между костью и твердой мозговой оболочкой) — артериальная. Чаще развивается при ранении средней мозговой артерии. Рентгенологически признаком является линия перелома височной кости на рентгенограммах черепа, но видна она не всегда. Поэтому необходимо срочно выполнить эхоэнцефалограмму (эхоЭГ), КТ или ЯМР. Между травмой и развернутой клинической картиной есть светлый интервал. Через несколько часов после травмы нарастает головная боль, расстройства сознания и моторной деятельности, изменения со стороны зрачков. Эпидуральная гематома возникает значительно реже, чем субдуральная, но клинически значимей, поскольку быстрая эвакуация крови предотвращает сдавление мозга, отек, кому, тяжелые неврологические последствия.
Поэтому необходимо срочно выполнить эхоэнцефалограмму (эхоЭГ), КТ или ЯМР. Между травмой и развернутой клинической картиной есть светлый интервал. Через несколько часов после травмы нарастает головная боль, расстройства сознания и моторной деятельности, изменения со стороны зрачков. Эпидуральная гематома возникает значительно реже, чем субдуральная, но клинически значимей, поскольку быстрая эвакуация крови предотвращает сдавление мозга, отек, кому, тяжелые неврологические последствия.
Посттравматическая эпилепсия развивается спустя годы у 10–12% лиц, переживших закрытую травму мозга, и почти у половины (40%) — после проникающей травмы.
Менингоэнцефалит после травм мозга может развиваться спустя месяцы и годы. Герпетический менингоэнцефалит обычно битемпоральный и проявляется нарастающими нарушениями сознания и дезориентацией. Энцефалит и менингоэнцефалит (последний с явлениями менингизма) протекают с постепенно формирующейся комой. При бактериальных менингоэнцефалитах (менингококковом, пневмококковом) кома развивается быстро и возникают сложности в ее ДД с субарахноидальным кровотечением. Сомнения разрешает исследование ликвора.
Сомнения разрешает исследование ликвора.
В случае гранулематозного энцефалита при болезни Бехчета, ретикулогистиоцитозе, саркоидозе и оппортунистической инфекции при СПИДе нарушения сознания прогрессируют медленно. В целом же при нарушениях сознания с неясными воспалительными изменениями ликвора необходимы подробнейшие неврологические и иммунологические исследования.
Острый геморрагический энцефалит взрослых развивается как осложнение малярии, скарлатины, менингита, пневмонии, эпидемического паротита, опоясывающего лишая. Температура тела поднимается до 39 °C и выше, развиваются интенсивная головная боль, плегии, кома. ДД проводят с синдромом Крейцфельда — Якоба, лейкодистрофией, мультифокальной лейкоэнцефалопатией, которые также протекают с нарушением сознания.
Геморрагический псевдоэнцефалит Вернике у лиц с хроническим алкоголизмом или с любыми другими хроническими заболеваниями развивается за счет периваскулярных кровоизлияний и гиперплазии соединительной ткани адвентиция прежде всего в среднем мозгу, гипоталамусе и сосочковых телах. Развивается парез глазных мышц, атаксия, потеря сознания или корсаковский психоз. Развитие комы делает прогноз крайне неудовлетворительным.
Развивается парез глазных мышц, атаксия, потеря сознания или корсаковский психоз. Развитие комы делает прогноз крайне неудовлетворительным.
Нарушения сознания от сомноленции до комы описаны и при базилярной мигрени.
Диабетическая, кетоацидотическая кома — результат гипергликемии и кетоацидоза — важнейшая, хотя не единственная причина комы при сахарном диабете 1-го типа. Кома развивается сравнительно медленно в течение часов или нескольких суток, чаще всего в результате нарушения диеты, присоединения инфекции или неоправданного снижения дозы гипогликемизирующих препаратов. Появляются усталость, вялость, жажда с полиурией, потеря аппетита, уменьшение массы тела. Часто возникает боль в верхней чаете живота, что в сочетании со рвотой служит поводом для ошибочного направления больных в хирургические стационары. Дыхание глубокое, быстрое (тип Куссмауля), выдыхаемый воздух имеет отчетливый запах ацетона, быстро развивается эксикоз с «пустыми яремными венами» и мягкими запавшими глазными яблоками. Температура тела даже при сопутствующей инфекции снижена. В результате гиповолемии отмечается артериальная гипотензия, снижаются сухожильные рефлексы. В противоположность гипогликемической коме отсутствует симптом Бабинского. Уровень глюкозы в крови повышается до 55 ммоль/л и выше, но не коррелирует со степенью неврологических и соматических расстройств. Отмечают положительную корреляцию с кетоацидозом. Лейкоцитоз выражен даже без сопутствующей инфекции и является результатом как гемоконцентрации, так и преренальной почечной недостаточности. Потеря калия с мочой маскируется ацидозом, переводящим внутриклеточный калий в межклеточное пространство. В моче — резко положительная реакция на глюкозу и ацетон. ДД проводят с церебральными глюкозурией и ацидозом голодающих. При церебральных поражениях глюкозурия и гипергликемия умеренные, ацидоз не выражен. Повышенные рефлексы позволяют отграничить эти два состояния уже клинически. Незначительное повышение уровня креатинина в сыворотке крови ни в коем случае не должно служить причиной диагностики уремической комы, также протекающей с учащенным дыханием.
Температура тела даже при сопутствующей инфекции снижена. В результате гиповолемии отмечается артериальная гипотензия, снижаются сухожильные рефлексы. В противоположность гипогликемической коме отсутствует симптом Бабинского. Уровень глюкозы в крови повышается до 55 ммоль/л и выше, но не коррелирует со степенью неврологических и соматических расстройств. Отмечают положительную корреляцию с кетоацидозом. Лейкоцитоз выражен даже без сопутствующей инфекции и является результатом как гемоконцентрации, так и преренальной почечной недостаточности. Потеря калия с мочой маскируется ацидозом, переводящим внутриклеточный калий в межклеточное пространство. В моче — резко положительная реакция на глюкозу и ацетон. ДД проводят с церебральными глюкозурией и ацидозом голодающих. При церебральных поражениях глюкозурия и гипергликемия умеренные, ацидоз не выражен. Повышенные рефлексы позволяют отграничить эти два состояния уже клинически. Незначительное повышение уровня креатинина в сыворотке крови ни в коем случае не должно служить причиной диагностики уремической комы, также протекающей с учащенным дыханием. Ацидоз заставляет думать о лактоацидозе, в то время как гипергликемия подозрительна и на наличие вторичных форм сахарного диабета.
Ацидоз заставляет думать о лактоацидозе, в то время как гипергликемия подозрительна и на наличие вторичных форм сахарного диабета.
Гиперосмолярная неацидотическая кома свойственна сахарному диабету 2-го типа. Чаще развивается у пациентов в возрасте старше 50 лет при легком до того не диагностированном сахарном диабете. Гипергликемия провоцируется тяжелым сопутствующим заболеванием: пневмонией, вызванной грамотрицательной флорой сепсисом, почечной недостаточностью. Кома нередко манифестирует с судорог. Вследствие отсутствия кетоацидоза нет дыхания типа Куссмауля, ацетонурии, в то время как выражена гипергликемия (>33 ммоль/л). Определяют азотемию, гиперосмолярность, гипернатремию, сгущение крови, полиурию и дегидратацию. Гиперосмолярная кома возможна и при сахарном диабете в случае ограничения жидкости или сухоедения.
Лактоацидотическая кома может возникать при неэффективной терапии сахарного диабета с лактоацидозом, особенно при применении бигуанидов при почечной недостаточности. Кроме того, лактоацидотическая кома может развиваться при нарушенной перфузии тканей, врожденных ферментных дефектах, печеночной недостаточности и злокачественных опухолях. К лактоацидозу могут вести и передозировка салициловой кислоты, интоксикация алкоголем, непомерное употребление фруктозы, ксилита и сорбита. Снижается аппетит, возникают тошнота, рвота, глубокое и быстрое дыхание, резкая артериальная гипотензия. Выявление гиперлактемии позволяет тут же установить правильный диагноз, подтверждением служит наличие метаболического ацидоза при отсутствии кетоза и уремии.
Кроме того, лактоацидотическая кома может развиваться при нарушенной перфузии тканей, врожденных ферментных дефектах, печеночной недостаточности и злокачественных опухолях. К лактоацидозу могут вести и передозировка салициловой кислоты, интоксикация алкоголем, непомерное употребление фруктозы, ксилита и сорбита. Снижается аппетит, возникают тошнота, рвота, глубокое и быстрое дыхание, резкая артериальная гипотензия. Выявление гиперлактемии позволяет тут же установить правильный диагноз, подтверждением служит наличие метаболического ацидоза при отсутствии кетоза и уремии.
Гипогликемическая кома развивается при опухолях островкового аппарата поджелудочной железы, острых гепатитах, лейкозах, врожденных нарушениях обмена углеводов и многих других состояниях. Глюкоза крови — практически единственный источник энергии для мозга, поэтому мозг тут же откликается на ее недостаток. Симптомы могут варьировать, но общими признаками являются головная боль, снижение умственной и физической активности, усталость, судороги, атакже бледность, потливость, тремор, сердцебиение, страх, тревога. При гипогликемии всегда следует выделить пациентов с сахарным диабетом. Гипогликемия может быть вызвана органическими причинами, быть реактивной или посталиментарной, вызванной экзогенными причинами. При сахарном диабете гипогликемическая кома развивается прежде всего при терапии инсулином. У пациентов молодого возраста с сахарным диабетом приступы гипогликемии возникают по ночам. Предрасполагающими факторами являются ограничения в пище, рвота, понос, физическое перенапряжение. При сахарном диабете гипогликемическую кому всегда следует дифференцировать с гипергликемической. Против диабетической комы свидетельствует отсутствие кетоацидоза и запаха ацетона изо рта, эксикоза, наличие влажной холодной, бледной кожи, дрожь и мышечная ригидность, быстрый хорошего наполнения пульс, часто — положительный рефлекс Бабинского. Введение 20–40 мл гипертонического раствора глюкозы обусловливает быстрое, хотя часто и преходящее улучшение состояния при гипогликемической коме, и никак не влияет на состояние пациента при гипергликемической коме.
При гипогликемии всегда следует выделить пациентов с сахарным диабетом. Гипогликемия может быть вызвана органическими причинами, быть реактивной или посталиментарной, вызванной экзогенными причинами. При сахарном диабете гипогликемическая кома развивается прежде всего при терапии инсулином. У пациентов молодого возраста с сахарным диабетом приступы гипогликемии возникают по ночам. Предрасполагающими факторами являются ограничения в пище, рвота, понос, физическое перенапряжение. При сахарном диабете гипогликемическую кому всегда следует дифференцировать с гипергликемической. Против диабетической комы свидетельствует отсутствие кетоацидоза и запаха ацетона изо рта, эксикоза, наличие влажной холодной, бледной кожи, дрожь и мышечная ригидность, быстрый хорошего наполнения пульс, часто — положительный рефлекс Бабинского. Введение 20–40 мл гипертонического раствора глюкозы обусловливает быстрое, хотя часто и преходящее улучшение состояния при гипогликемической коме, и никак не влияет на состояние пациента при гипергликемической коме.
Реактивные посталиментарные гипогликемические состояния свойственны астеничным пациентам с выраженной вегетативной лабильностью и симпатикотонией. Последние симптомы и определяют клиническую картину, в то время как потерю сознания отмечают достаточно редко. Кроме того, этот же вариант развития гипогликемий свойственен больным с быстрым опорожнением желудка после гастрэктомии, гастроэнтеростомии или ваготонии. Гипогликемия развивается через 1–3 ч после обильной углеводистой пищи. В лабораторных условиях посталиментарная гипогликемия может быть определена после обычной сахарной нагрузки, при этом уровень глюкозы через 2 ч после ее приема падает ниже 3,3 ммоль/л. Уровень глюкозы натощак — в пределах нормы. Аналогичный тип сахарной кривой отмечают при сниженной толерантности к глюкозе у пациентов с ожирением. Экзогенно индуцированные гипогликемии возникают при передозировке инсулина и сульфонилмочевины. Алкогольная интоксикация у истощенных дистрофичных лиц может сопровождаться приступами тяжелой гипогликемии за счет снижения гликонеогенеза в печени.
Гипогликемия — основной симптом непереносимости фруктозы, передающейся по а/p типу. Больные вынуждены отказываться от всех продуктов, содержащих фруктозу, но могут утешаться статистикой, согласно которой кариес развивается у них крайне редко.
Наиболее частой из всех врожденных форм гипогликемий является гликогеновая болезнь (ГБ). В настоящее время выделено не менее 12 типов этого заболевания, различающихся по дефекту фермента и соответственно по клиническим и биохимическим проявлениям.
ГБ I типа — болезнь Гирке, классический гепаторенальный гликогеноз, составляющий 1/3 среди всех других гликогенозов печени. Наследуется по а/p типу, выявляют с частотой примерно 1:100000. Заболевание обусловлено дефектом глюкозо-6-фосфатазной системы. В зависимости от дефекта активности того или иного фермента этой системы различают 3 подтипа этого состояния. При этом нарушается не только расщепление гликогена до глюкозы, но и образование глюкозы в процессе глюконеогенеза, в тканях ощущается постоянный дефицит глюкозы. В результате дефекта этой ферментной системы в крови накапливается большое количество молочной кислоты (лактата), которая может усваиваться тканями вместо глюкозы. Однако в противоположность глюкозе лактат вызывает значительные метаболические нарушения (изменения pH, нарушения калиево-кальциевого обмена и т. д.), что приводит к напряжению многих компенсаторных реакций и усугубляет течение заболевания. Оно проявляется с рождения и характеризуется гепатомегалией без спленомегалии и гипогликемией при одновременном снижении концентрации инсулина. Семейному врачу следует помнить, что гипогликемию различного генеза выявляют у новорожденных чаще, чем это принято думать, что создает большие сложности в ДД ГБ. Так, гипогликемия нередко развивается у недоношенных, а также у детей, у матерей которых в период беременности был сахарный диабет. Гипогликемия и в этих случаях может скрываться под маской постгипоксической энцефалопатии. Для ДД с ГБ необходимо динамическое наблюдение и проведение специфических нагрузочных проб.
В результате дефекта этой ферментной системы в крови накапливается большое количество молочной кислоты (лактата), которая может усваиваться тканями вместо глюкозы. Однако в противоположность глюкозе лактат вызывает значительные метаболические нарушения (изменения pH, нарушения калиево-кальциевого обмена и т. д.), что приводит к напряжению многих компенсаторных реакций и усугубляет течение заболевания. Оно проявляется с рождения и характеризуется гепатомегалией без спленомегалии и гипогликемией при одновременном снижении концентрации инсулина. Семейному врачу следует помнить, что гипогликемию различного генеза выявляют у новорожденных чаще, чем это принято думать, что создает большие сложности в ДД ГБ. Так, гипогликемия нередко развивается у недоношенных, а также у детей, у матерей которых в период беременности был сахарный диабет. Гипогликемия и в этих случаях может скрываться под маской постгипоксической энцефалопатии. Для ДД с ГБ необходимо динамическое наблюдение и проведение специфических нагрузочных проб. В отличие от транзиторной гипогликемии, при ГБ снижение содержания глюкозы в крови остается, с 5-7 мес начинает формироваться типичная клиническая картина болезни. Поскольку новорожденного кормят часто, симптомы гипогликемии (бледность, повышенная потливость, адинамия) практически не заметны. При задержке питания симптомы гипогликемии усиливаются вплоть до судорог. Судорожный синдром при указании в анамнезе на патологическую беременность или роды служит основанием для диагноза «постгипоксическая энцефалопатия» и едва ли не автоматически ведет к назначению фенобарбитала. Препарат устраняет судороги, что успокаивает родителей и вызывает диагностическую «релаксацию» врача, однако гипогликемия сохраняется. Поэтому при адинамии, особенно в сочетании с гепатомегалией, необходимо неоднократное определение уровня глюкозы в крови натощак (при повторных определениях — исключить ночные кормления). С 5–7 мес существенно увеличиваются паузы между кормлениями, особенно ночные, ребенок начинает получать мясное пюре, желтки, бульоны.
В отличие от транзиторной гипогликемии, при ГБ снижение содержания глюкозы в крови остается, с 5-7 мес начинает формироваться типичная клиническая картина болезни. Поскольку новорожденного кормят часто, симптомы гипогликемии (бледность, повышенная потливость, адинамия) практически не заметны. При задержке питания симптомы гипогликемии усиливаются вплоть до судорог. Судорожный синдром при указании в анамнезе на патологическую беременность или роды служит основанием для диагноза «постгипоксическая энцефалопатия» и едва ли не автоматически ведет к назначению фенобарбитала. Препарат устраняет судороги, что успокаивает родителей и вызывает диагностическую «релаксацию» врача, однако гипогликемия сохраняется. Поэтому при адинамии, особенно в сочетании с гепатомегалией, необходимо неоднократное определение уровня глюкозы в крови натощак (при повторных определениях — исключить ночные кормления). С 5–7 мес существенно увеличиваются паузы между кормлениями, особенно ночные, ребенок начинает получать мясное пюре, желтки, бульоны. Меняется ритм введения углеводов. В зависимости от типа и режима питания в этом возрасте по-разному проявляются симптомы гипогликемии. Гипогликемия может быть либо хронической, к которой ребенок адаптируется, в результате чего отсутствуют ее манифестные клинические симптомы, либо острой с классическими проявлениями вплоть до судорог. С 5–7 мес отмечают следующие клинические проявления: «кукольное лицо», увеличение живота в объеме, петехиальную сыпь на коже и носовые кровотечения. Выявляют разболтанность суставов, так что дети могут свободно закидывать ноги на плечи. Увеличенная в размерах печень вначале мягкая, но по мере развития дистрофии гепатоцитов и замещения их соединительной тканью становится плотной. Живот вследствие гипотонии мышц увеличивается в значительно большей степени, чем если бы это было обусловлено массивной печенью. Поэтому необходимо эхоГ-исследование для достоверной оценки состояния органов брюшной полости. Печень при этом выглядит увеличенной в размерах, край ее закругляется, акустическая плотность значительно повышается.
Меняется ритм введения углеводов. В зависимости от типа и режима питания в этом возрасте по-разному проявляются симптомы гипогликемии. Гипогликемия может быть либо хронической, к которой ребенок адаптируется, в результате чего отсутствуют ее манифестные клинические симптомы, либо острой с классическими проявлениями вплоть до судорог. С 5–7 мес отмечают следующие клинические проявления: «кукольное лицо», увеличение живота в объеме, петехиальную сыпь на коже и носовые кровотечения. Выявляют разболтанность суставов, так что дети могут свободно закидывать ноги на плечи. Увеличенная в размерах печень вначале мягкая, но по мере развития дистрофии гепатоцитов и замещения их соединительной тканью становится плотной. Живот вследствие гипотонии мышц увеличивается в значительно большей степени, чем если бы это было обусловлено массивной печенью. Поэтому необходимо эхоГ-исследование для достоверной оценки состояния органов брюшной полости. Печень при этом выглядит увеличенной в размерах, край ее закругляется, акустическая плотность значительно повышается. От паренхимы регистрируют множественные мелкие эхосигналы. При динамическом наблюдении эти сигналы сливаются. Рентгенологически выявляются остеопороз и задержку формирования ядер окостенения. В анализах крови — тромбоцитопения, анемия, нейтропения. При биохимическом исследовании крови выявляют гипогликемию, гиперлипидемию с повышением уровня триглицеридов, повышенную активность трансаминаз и повышение концентрации общего белка до 90 г/л, при исследовании кислотно-основного состояния — субкомпенсированный метаболический ацидоз. Патогномоничным для ГБ I типа является повышение концентрации в крови молочной кислоты натощак до очень высоких цифр: 6,7 ммоль/л (в норме — до 2,6 ммоль/л). Прогноз при ГБ I типа неблагоприятен, хотя и отмечают сравнительно легкие типы. Заболевание, как правило, протекает с нарастанием симптомов поражения печени вплоть до цирроза.
От паренхимы регистрируют множественные мелкие эхосигналы. При динамическом наблюдении эти сигналы сливаются. Рентгенологически выявляются остеопороз и задержку формирования ядер окостенения. В анализах крови — тромбоцитопения, анемия, нейтропения. При биохимическом исследовании крови выявляют гипогликемию, гиперлипидемию с повышением уровня триглицеридов, повышенную активность трансаминаз и повышение концентрации общего белка до 90 г/л, при исследовании кислотно-основного состояния — субкомпенсированный метаболический ацидоз. Патогномоничным для ГБ I типа является повышение концентрации в крови молочной кислоты натощак до очень высоких цифр: 6,7 ммоль/л (в норме — до 2,6 ммоль/л). Прогноз при ГБ I типа неблагоприятен, хотя и отмечают сравнительно легкие типы. Заболевание, как правило, протекает с нарастанием симптомов поражения печени вплоть до цирроза.
ГБ II типа — болезнь Помпе. Наследуется а/p с некоторым преобладанием среди женщин, частота распространения в популяции — 1:200 000. Болезнь обусловлена нарушением активности кислой лизосомальной альфа-1,4-глюкозидазы и накоплением гликогена в лизосомах либо во всех органах и тканях (генерализованная или детская форма), либо в скелетных мышцах (мышечная или взрослая форма). Деление ГБ II типа на взрослую и детскую формы условно: зарегистрировано начало так называемой взрослой формы как в детском возрасте (в 4 мес), так и в возрасте 52 лет. Генерализованная форма может проявляться с первых дней жизни. Появляются нарушения глотания, диспноэ, двигательное беспокойство, нарастающий цианоз. Отложение гликогена в миокардиоцитах ведет к развитию инфильтративной кардиомиопатии с последующей дилатацией полостей сердца в результате неспособности перерожденного миокарда выдерживать давление крови. Затруднение притока крови в ЛЖ с ее депонированием в легких приводит к рецидивирующей пневмонии, что и обусловливает крайне тяжелый прогноз при ГБ II типа. 2-й вариант этого типа ГБ — мышечная или «взрослая» форма заболевания — более благоприятна и обычно проявляется с возраста 5–10 лет проксимальной мышечной слабостью, гипотонией, гипорефлексией (миопатический синдром).
Болезнь обусловлена нарушением активности кислой лизосомальной альфа-1,4-глюкозидазы и накоплением гликогена в лизосомах либо во всех органах и тканях (генерализованная или детская форма), либо в скелетных мышцах (мышечная или взрослая форма). Деление ГБ II типа на взрослую и детскую формы условно: зарегистрировано начало так называемой взрослой формы как в детском возрасте (в 4 мес), так и в возрасте 52 лет. Генерализованная форма может проявляться с первых дней жизни. Появляются нарушения глотания, диспноэ, двигательное беспокойство, нарастающий цианоз. Отложение гликогена в миокардиоцитах ведет к развитию инфильтративной кардиомиопатии с последующей дилатацией полостей сердца в результате неспособности перерожденного миокарда выдерживать давление крови. Затруднение притока крови в ЛЖ с ее депонированием в легких приводит к рецидивирующей пневмонии, что и обусловливает крайне тяжелый прогноз при ГБ II типа. 2-й вариант этого типа ГБ — мышечная или «взрослая» форма заболевания — более благоприятна и обычно проявляется с возраста 5–10 лет проксимальной мышечной слабостью, гипотонией, гипорефлексией (миопатический синдром). На электромиограмме регистрируют псевдомиопатические разряды. Мышечный синдром может симулировать конечностно-поясничную форму миодистрофии. При детальном сборе анамнеза выясняют, что у пациентов с «мягкой» формой ГБ II типа, в отличие от указанной формы миодистрофии, в раннем детстве было снижение аппетита, нарушение глотания, их моторное и речевое развитие отставало от сверстников. У этих детей возможны фебрильные судороги, а у 50% — макроглоссия. При электронномикроскопическом исследовании мышц выявляют значительное увеличение лизосом за счет накопления гликогена, что патогномонично для этого типа гликогеноза. Прогноз благоприятнее, чем при генерализованной форме болезни Помпе — продолжительность жизни значительно больше (20–40 лет).
На электромиограмме регистрируют псевдомиопатические разряды. Мышечный синдром может симулировать конечностно-поясничную форму миодистрофии. При детальном сборе анамнеза выясняют, что у пациентов с «мягкой» формой ГБ II типа, в отличие от указанной формы миодистрофии, в раннем детстве было снижение аппетита, нарушение глотания, их моторное и речевое развитие отставало от сверстников. У этих детей возможны фебрильные судороги, а у 50% — макроглоссия. При электронномикроскопическом исследовании мышц выявляют значительное увеличение лизосом за счет накопления гликогена, что патогномонично для этого типа гликогеноза. Прогноз благоприятнее, чем при генерализованной форме болезни Помпе — продолжительность жизни значительно больше (20–40 лет).
ГБ III типа — болезнь Кори, печеночная форма гликогеноза, передается а/p, вызвана дефектом активности амило-1,6-глюкозидазы. В результате в пораженных тканях вместо гликогена в избыточном количестве накапливается измененный по структуре полисахарид — фосфорилазный конечный декстрин гликогена. В настоящее время известно 6 биохимических подтипов, которые не различаются клинически. ГБ III типа составляет 1/3 всех печеночных форм гликогенозов. Начальные этапы проявления (гипогликемия и гепатомегалия) сходны с ГБ I типа. Но у пациентов с ГБ III типа, хотя и нарушено образование глюкозы из гликогена, сохраняется образование ее из аминокислот (глюконеогенез). Одновременно с этим образуется избыток кетоновых тел и, в отличии от ГБ I типа, развивается кетоацидоз, что приводит к напряжению компенсаторных реакций организма. Для ГБ III типа характерна гиперлипидемия за счет повышения концентрации холестерина, вплоть до образования ксантом. Ацетонемия обусловливает появление запаха ацетона, который ощущается при дыхании пациента, особенно отчетливо через 1–2 ч после еды и при голодании, что может быть ошибочно расценено как проявление сахарного диабета. С возрастом деструктивные процессы в печени приостанавливаются, цирроз печени обычно не развивается, но продолжает оставаться существенная гепатомегалия.
В настоящее время известно 6 биохимических подтипов, которые не различаются клинически. ГБ III типа составляет 1/3 всех печеночных форм гликогенозов. Начальные этапы проявления (гипогликемия и гепатомегалия) сходны с ГБ I типа. Но у пациентов с ГБ III типа, хотя и нарушено образование глюкозы из гликогена, сохраняется образование ее из аминокислот (глюконеогенез). Одновременно с этим образуется избыток кетоновых тел и, в отличии от ГБ I типа, развивается кетоацидоз, что приводит к напряжению компенсаторных реакций организма. Для ГБ III типа характерна гиперлипидемия за счет повышения концентрации холестерина, вплоть до образования ксантом. Ацетонемия обусловливает появление запаха ацетона, который ощущается при дыхании пациента, особенно отчетливо через 1–2 ч после еды и при голодании, что может быть ошибочно расценено как проявление сахарного диабета. С возрастом деструктивные процессы в печени приостанавливаются, цирроз печени обычно не развивается, но продолжает оставаться существенная гепатомегалия.
ГБ IV типа — болезнь Андерсона, ферментативный дефект выявлен практически во всех органах и тканях больного, но клинически заболевание проявляется гипогликемией и поражением печени. Передается а/p, обусловлено недостатком 1,4-глюкан-6-альфа-глюкозилтрансферазы. В результате этого дефекта в пораженных органах и тканях вместо гликогена синтезируется амилопектин — полисахарид, характеризующийся значительным уменьшением точек ветвления и низкой молекулярной массой. Однако количество его в пораженных тканях, в отличии от других форм ГБ, может быть нормальным. Первые симптомы заболевания могут проявиться с рождения в виде легкой гипогликемии, мышечной слабости, желтухи. В более старшем возрасте выраженность желтухи уменьшается, но сохраняются повышение активности трансаминаз и измененные показатели печеночных проб. Больные отстают в росте, у них отмечают микрополиадению, контрактуры, отсутствие сухожильных рефлексов, остеопороз трубчатых костей, гепато- и спленомегалию, асцит. Печеночная недостаточность обусловлена прогрессирующим фиброзом печени, который является ее реакцией на чужеродное тело — амилопектин. В связи с крайней сложностью клинической ДД постгепатического цирроза печени и ГБ IV типа, «гистологической мимикрией» последнего, есть основания считать, что истинная частота болезни Андерсона выше зарегистрированной. При подозрении на печеночные формы гликогенозов и для их отличия от гепатитов показана биопсия печени. Но сохранять биоптат необходимо при низких температурах, немедленно доставлять в лабораторию, не применять спирт для фиксации, так как спирт растворяет патологический гликоген и гистологический результат получается ложноотрицательным.
Печеночная недостаточность обусловлена прогрессирующим фиброзом печени, который является ее реакцией на чужеродное тело — амилопектин. В связи с крайней сложностью клинической ДД постгепатического цирроза печени и ГБ IV типа, «гистологической мимикрией» последнего, есть основания считать, что истинная частота болезни Андерсона выше зарегистрированной. При подозрении на печеночные формы гликогенозов и для их отличия от гепатитов показана биопсия печени. Но сохранять биоптат необходимо при низких температурах, немедленно доставлять в лабораторию, не применять спирт для фиксации, так как спирт растворяет патологический гликоген и гистологический результат получается ложноотрицательным.
ГБ V типа — болезнь Мак-Ардла, мышечная форма гликогеноза, передается а/p. Некоторые авторы не исключают а/д тип передачи с неполной пенетрантностью. Заболевание вызывается дефектом мышечной фосфорилазы и обусловливает нарушение расщепления гликогена в скелетной мускулатуре. Из-за этого мышечная ткань избыточно богата нормальным по структуре гликогеном. Активность фосфорилазы миокарда и гладких мышц не изменена. Гипогликемия умеренная. В клинической картине доминирует мышечная слабость. Для этого заболевания характерны появляющиеся в период работы пароксизмы тяжелой мышечной боли, их ригидность с образованием плотно-эластических опухолей, которые могут сохраняться 2–3 ч. Среди лабораторных признаков отмечают повышение активности ЛДГ, транзиторную миоглобинурию. ЭМГ типична для миопатии. Прогноз для жизни хороший, в ряде случаев развивается доброкачественная мышечная дистрофия.
Активность фосфорилазы миокарда и гладких мышц не изменена. Гипогликемия умеренная. В клинической картине доминирует мышечная слабость. Для этого заболевания характерны появляющиеся в период работы пароксизмы тяжелой мышечной боли, их ригидность с образованием плотно-эластических опухолей, которые могут сохраняться 2–3 ч. Среди лабораторных признаков отмечают повышение активности ЛДГ, транзиторную миоглобинурию. ЭМГ типична для миопатии. Прогноз для жизни хороший, в ряде случаев развивается доброкачественная мышечная дистрофия.
ГБ VI типа — болезнь Хага, вызвана дефектом фосфорилазы печени. Генетически отличается от мышечной фосфорилазы и его дефект вызывает совершенно не схожую с ГБ V типа картину заболевания. Не исключено, что в ряде случаев наследуется Х-сцепленно рецессивно, хотя более вероятен а/р тип наследования. Клиническая картина, как и при ГБ III типа, но протекает более благоприятно.
ГБ VII типа — болезнь Томсона, дефект фосфоглюкомутазы. Передается а/p, клиническая картина — умеренная гипогликемия, мышечная слабость, утомляемость, болезненные спазмы мышц — напоминает ГБ V типа.
ГБ VIII типа — болезнь Таруи, обусловлен дефектом мышечной фосфофруктокиназы, наследуется а/p. Клинически не отличается от ГБ V типа и для ДД требует применения точных биохимических методик.
ГБ IX типа — болезнь Херса, печеночная форма гликогеноза, обусловлена дефектом киназы фосфорилазы В. Выявляют относительно часто. Описано 4 подтипа заболевания, которые различаются как по характеру наследования, так и по поражению разных органов и систем. 3 подтипа передаются а/p, а 4-й (также рецессивный) связан с Х-хромосомой. Клинически ГБ IX типа проявляется как ГБ III и VI типа, протекает более благоприятно. При биохимическом исследовании выявляют гипогликемию, кетоацидоз, гиперлипидемию с повышением уровня триглицеридов в сыворотке крови, повышается активность трансаминаз, могут быть изменены и другие печеночные пробы. Однако гипогликемия может быть не выражена. В ряде случаев отсутствует метаболический ацидоз (кетоацидоз). При правильно подобранной корригирующей терапии к возрасту 16–19 лет основные симптомы заболевания (гипогликемия, гепатомегалия) могут практически исчезнуть.
ГБ X типа — недостаточность протеинкиназы, протекает с гепатомегалией и мышечной болью.
Таким образом, при гипогликемии, при наличии гепатомегалии, кардиомегалии, судорожных припадков или миопатического синдрома, лечащий врач, проводя ДД, должен помнить и о ГБ.
Органически обусловленные формы гипогликемий развиваются прежде всего по утрам, натощак. При инсулиномах имеет значение повышенная продукция инсулина, а при забрюшинных опухолях — инсулиноподобные субстанции или повышенное затраты глюкозы. При гипокортицизме патогенез обусловлен снижением образования глюкозы, а при деструктивных процессах в печени — уменьшением запасов гликогена.
Основная причина гиперинсулинизма — инсулинома поджелудочной железы. В 85% случаев формируется единственный узел патологического разрастания бета-клеток поджелудочной железы — инсулинома. Оставшиеся 15% приходятся на множественные инсулиномы, карциномы или диффузную гиперплазию инсулинового аппарата. Гипогликемические приступы отмечают после голодания или физической работы, в динамике их тяжесть и частота нарастает. Для диагностики гипогликемий при гиперинсулинизме в стационарных условиях для предупреждения гипогликемических неконтролируемых обмороков определяют уровень глюкозы в крови после 12-часового голодания с его определением через 6-часовые промежутки или при первых симптомах гипогликемии. При отсутствии клинико-биохимических симптомов гипогликемии голодание может быть продолжено до 72 ч. Одновременно определяют концентрацию инсулина в крови. Если соотношение концентрации инсулина (mU/1) к глюкозе (ммоль/л⋅18) превышает 0,3, есть основания говорить о гиперинсулинизме. Топический диагноз подтверждают данные эхоГ, КТ, ЯМР, ангиографии и уровень инсулина в различных участках панкреатической вены.
Для диагностики гипогликемий при гиперинсулинизме в стационарных условиях для предупреждения гипогликемических неконтролируемых обмороков определяют уровень глюкозы в крови после 12-часового голодания с его определением через 6-часовые промежутки или при первых симптомах гипогликемии. При отсутствии клинико-биохимических симптомов гипогликемии голодание может быть продолжено до 72 ч. Одновременно определяют концентрацию инсулина в крови. Если соотношение концентрации инсулина (mU/1) к глюкозе (ммоль/л⋅18) превышает 0,3, есть основания говорить о гиперинсулинизме. Топический диагноз подтверждают данные эхоГ, КТ, ЯМР, ангиографии и уровень инсулина в различных участках панкреатической вены.
В редких случаях гипогликемию вызывают массивные забрюшинные и печеночные опухоли (фиброма, фибросаркома, гепатома) вследствие секреции пептидов, блокирующих распад гликогена или обладающих инсулиноподобным действием. Значительные размеры новообразований и доступность их для ультразвуковой диагностики позволяют быстро установить правильный диагноз.
К развитию гипогликемии ведут также недостаточность гормонов коры надпочечников и гормона роста. Но типичный внешний вид этих пациентов и обшая клиническая картина помогают установить правильный диагноз.
Печеночная кома имеет относительно специфические признаки — желтушное окрашивание кожи и слизистой оболочки, «мясной» запах в выдыхаемом воздухе. Остальные признаки относятся к проявлениям энцефалопатии. Эндогенную печеночную кому, то есть связанную с абсолютным уменьшением объема печеночной паренхимы (цитолиз, цирроз), необходимо отличать от экзогенной печеночной комы: «выпадение» печени из естественного кровотока за счет перевода его на коллатеральный путь. Прекоматозные признаки: помрачнение сознания, сонливость, тремор напоминают алкогольную энцефалопатию (тем более, что цирроз печени достаточно часто выявляют у алкоголиков), белую горячку, субдуральную гематому. При белой горячке в отличие от начинающейся печеночной комы тремор мелкоразмашистый, рефлексы оживлены, речь правильная, быстрая и тревожная. Ступора нет. Отсутствуют лабораторные признаки поражения печени, нет электролитных нарушений.
Ступора нет. Отсутствуют лабораторные признаки поражения печени, нет электролитных нарушений.
При гипокалиемическом синдроме диагноз устанавливается определением уровня калия в сыворотке крови, на ЭКГ определяется гигантская волна U, замедление внутрижелудочковой проводимости. Не наблюдают спутанности сознания и тремора, наоборот, типична мышечная слабость и гипотония. Тремор, клонико-тонические судороги типичны для гипомагниемии, которая возможна при хроническом алкоголизме. Мышечная слабость, судороги и кома характерны при гипофосфатемии, типичной для алкоголиков при резком переедании после длительного голодания.
Уремическая кома обычно развивается медленно, с постепенно прогрессирующим помутнением сознания, ей предшествует длительный почечный анамнез с обилием клинико-лабораторных симптомов. Метаболический ацидоз приводит к одышке, выдыхаемый воздух пахнет мочевиной, почечная анемия проявляется резкой бледностью. Наряду с этими признаками отмечают повышенные асимметричные рефлексы, миоклонии, тремор, фокальные или генерализованные судороги. Гиперкреатининемия не оставляет сомнений в диагнозе, одновременно отмечают многочисленные нарушения водно-электролитного баланса. Возможности современного гемодиализа и трансплантации почек резко снизили частоту развития уремической комы. ДД-сложности возникают при гипертензивной энцефалопатии (типичны АГ, характерные изменения глазного дна), при кето- и лактоацидозе, при экзогенной интоксикации, при водной интоксикации.
Гиперкреатининемия не оставляет сомнений в диагнозе, одновременно отмечают многочисленные нарушения водно-электролитного баланса. Возможности современного гемодиализа и трансплантации почек резко снизили частоту развития уремической комы. ДД-сложности возникают при гипертензивной энцефалопатии (типичны АГ, характерные изменения глазного дна), при кето- и лактоацидозе, при экзогенной интоксикации, при водной интоксикации.
Кома при недостаточности надпочечников самостоятельно возникает редко. Чаше развивается при функциональной перегрузке уже пораженных надпочечников (высоколихорадочное инфекционное заболевание, профузный понос и рвота, травматические оперативные вмешательства, тепловой удар). Проявляется схваткообразной болью в животе, тошнотой, диареей, падением и до того сниженного АД, угнетением сухожильных рефлексов. Дегидратация ведет к развитию олигурии и легкой азотемии. Гемоконцентрация маскирует гипонатремию, но натрий-калиевый коэффициент снижен до 20 (в норме — 30). Дефицит кортизола проявляется гипогликемией в сочетании с эозинофилией, в то время как при шоковых реакциях другой этиологии эозинофильные гранулоциты практически полностью отсутствуют. Предшествующая пигментация кожи и слизистой оболочких подтверждает предположение о надпочечниковой коме. Биохимически выявленный дефицит кортизола позволяет верифицировать предварительное заключение, но тяжесть состояния пациента не оставляет времени для ожидания результатов этой реакции.
Дефицит кортизола проявляется гипогликемией в сочетании с эозинофилией, в то время как при шоковых реакциях другой этиологии эозинофильные гранулоциты практически полностью отсутствуют. Предшествующая пигментация кожи и слизистой оболочких подтверждает предположение о надпочечниковой коме. Биохимически выявленный дефицит кортизола позволяет верифицировать предварительное заключение, но тяжесть состояния пациента не оставляет времени для ожидания результатов этой реакции.
Кома при микседеме возникает преимущественно у женщин (6:1) среднего и пожилого возраста пикнического сложения. Чаще развивается зимой, провоцирующие факторы — прием седативных препаратов, инфекции, травмы и стресс. Типичен внешний «микседемный» вид, «голая трахея» (атрофия щитовидной железы в результате длительной радиотерапии или струмэктомии), снижение ректальной температуры до 30 °C и ниже, резкое снижение частоты и амплитуды дыхательных движений, брадикардия и кардиомегалия, резкое угнетение сухожильных рефлексов. Уровень холестерина в сыворотке крови повышен, а натрия снижен. Решающим для диагноза является определение уровня гормонов щитовидной железы в крови.
Уровень холестерина в сыворотке крови повышен, а натрия снижен. Решающим для диагноза является определение уровня гормонов щитовидной железы в крови.
Тиреотоксическая кома развивается как продолжение тиреотоксического криза с делирием. Ее развитие провоцируют такие факторы, как неоправданно резкое снижение дозы тиреостатических препаратов, выполнение струмэктомии при неадекватно леченном тиреотоксикозе, инфекции, травмы, прием йодсодержащих препаратов (в том числе рентгенконтрастных средств). Первыми признаками являются повышение температуры тела до 40 °C, тахикардия — до 200 уд./мин, мерцание или трепетание предсердий, сухость кожных покровов. Общий эксикоз усугубляется диареей. Диагноз устанавливают на основании предшествующего тиреотоксикоза, экзофтальма, струмы. Адекватная медикаментозная терапия тиреотоксикоза перевела кому при микседеме в разряд редких.
Гипофизарная кома известна как питуитарная летаргия. Чаще всего причинами является послеродовый некроз передней доли гипофиза (синдром Шихана) или опухоль гипофиза. Развивается при одновременном дефиците тиреотропного и адрено-кортикотропного гормонов. Соответственно этому в клинической картине сочетаются симптомы микседемной и надпочечниковой комы. После желудочно-кишечных продромальных симптомов развиваются гипотермия, гиподинамия, брадикардия, артериальная гипотензия, значительная гипогликемия. Но кома развивается только после многолетнего существования пангипопитуитаризма, при наличии в динамике нарастающей бледности, микседематозных изменений кожи, потери вторичного волосяного покрова, эндокринно обусловленной недостаточности психической деятельности.
Развивается при одновременном дефиците тиреотропного и адрено-кортикотропного гормонов. Соответственно этому в клинической картине сочетаются симптомы микседемной и надпочечниковой комы. После желудочно-кишечных продромальных симптомов развиваются гипотермия, гиподинамия, брадикардия, артериальная гипотензия, значительная гипогликемия. Но кома развивается только после многолетнего существования пангипопитуитаризма, при наличии в динамике нарастающей бледности, микседематозных изменений кожи, потери вторичного волосяного покрова, эндокринно обусловленной недостаточности психической деятельности.
Парапротеинемическая кома развивается при множественной миеломе, макроглобулинемии Вальденстрема, криоглобулинемии и обусловлена нарушением микроциркуляции в результате резко повышенной вязкости крови. Прежде всего проявляются неврологические признаки: головная боль, головокружение, нарастает загруженность с последующими судорогами.
Кома развивается и при многих тяжелых соматических заболеваниях, особенно при сепсисе и опухолях, тяжелом течении малярии. Тем более, что соматические заболевания утежеляют течение ранее существовавшего сахарного диабета или других врожденных нарушений обмена веществ.
Тем более, что соматические заболевания утежеляют течение ранее существовавшего сахарного диабета или других врожденных нарушений обмена веществ.
В современных урбанистических условиях достаточно часто развивается кома при экзогенной интоксикации. Ее могут вызывать различные химические соединения, наркотики, алкоголь. Для диагноза большое значение имеют обстоятельства выявления пациента, рассказ третьих лиц. Клиническая картина большей частью неспецифична, требуется токсикологический анализ крови, мочи, желудочного содержимого.
Наиболее частой современной проблемой, ведущей к экзогенной интоксикации, являются наркотики. Первое место среди клинических симптомов занимают сужение или расширение зрачков, угнетение дыхания, спазм коронарных артерий вплоть до инфаркта миокарда при отравлениях кокаином, острый живот и/или отек легких при интоксикации героином, наличие следов инъекций (искать не только в привычных местах, но и под языком, на половых органах), склерозированные периферические вены. Большое значение в ДД имеет успешное применение опиатных антагонистов, например налоксона при отравлениях опиатами.
Большое значение в ДД имеет успешное применение опиатных антагонистов, например налоксона при отравлениях опиатами.
Кома при отравлениях антидепрессантами развивается после периода возбуждения, в то время как при интоксикации нейролептиками развивается сонливость, переходящая в бессознательное состояние. И в том, и в другом варианте развиваются угнетение дыхания, нарушения ритма сердца и тонико-клонические судороги. При наличии атропиноподобного эффекта — мидриаз. Нейролептики в целом способны вызвать реакции страха, тревоги, усталости, депрессии, снижения коммуникабельности, а также гиперфагию, снижение порога судорожной готовности, повышение вероятности тромбозов, фотосенсибилизацию и нарушения пигментации. Возможны аллергическая уртикарная сыпь, холестатическая желтуха, ретино- и кератопатия, аменорея, гинекомастия и потеря либидо. Антихолинергическое действие проявляется повышением внутриглазного давления, запором и затруднением мочеиспускания. Реакция системы крови и иммунитета может протекать по «пиразолоновому» типу (лихорадка, потрясающий озноб, артралгия, шок, катастрофическое уменьшение количества лейкоцитов; смертность составляет около 10%, при попытках повторного применения препарата картина полностью повторяется) или по фенотиазиновому типу (инфекции, тромбоцитопения, анемия, экзантема; летальность — 30%; вероятность повторения клинической картины при повторном применении препарата данной группы чрезвычайно низкая). Комбинация симптомов может образовать злокачественный нейролептический синдром. Частота его развития достигает 1%, его выявляют не только у пациентов психиатрического профиля, но и при проведении премедикации. У мужчин синдром развивается в 2 раза чаще, чем у женщин, 80% больных в возрасте до 40 лет. Факторами риска является применение высокоактивных препаратов (галоперидол) или депо-форм, применение препаратов в высоких дозах, предшествующие органические поражения мозга, психический стресс, дегидратация и физическое истощение. 16% всех случаев злокачественного нейролептического синдрома манифестируют в 1-е сутки лечения нейролептиками, 90% — в ближайшие 10 дней. Осложнение развивается медленно, в течение 1–3 дней. Типичны повышение температуры тела более 40°С, мышечная ригидность, дистония, дискинезия, брадикинезия, дизартрия, дисфагия, сиалорея и высокая бронхиальная секреция (аспирационная пневмония), тахикардия, тахипноэ, бледная потная кожа, нарушение сознания, кома. В крови — лейкоцитоз, миоглобинемия, соответственно — миоглобинурия.
Комбинация симптомов может образовать злокачественный нейролептический синдром. Частота его развития достигает 1%, его выявляют не только у пациентов психиатрического профиля, но и при проведении премедикации. У мужчин синдром развивается в 2 раза чаще, чем у женщин, 80% больных в возрасте до 40 лет. Факторами риска является применение высокоактивных препаратов (галоперидол) или депо-форм, применение препаратов в высоких дозах, предшествующие органические поражения мозга, психический стресс, дегидратация и физическое истощение. 16% всех случаев злокачественного нейролептического синдрома манифестируют в 1-е сутки лечения нейролептиками, 90% — в ближайшие 10 дней. Осложнение развивается медленно, в течение 1–3 дней. Типичны повышение температуры тела более 40°С, мышечная ригидность, дистония, дискинезия, брадикинезия, дизартрия, дисфагия, сиалорея и высокая бронхиальная секреция (аспирационная пневмония), тахикардия, тахипноэ, бледная потная кожа, нарушение сознания, кома. В крови — лейкоцитоз, миоглобинемия, соответственно — миоглобинурия. Метаболический ацидоз. Значительно повышена активность трансаминаз и особенно — креатинкиназы в крови. Обратное развитие синдрома происходит не ранее 1,5 нед. Летальность достигает 20%. У 10% выживших сохраняются миоклонус, дистония, дизартрия, дисфагия. Вероятность повторного развития синдрома 30%. ДД злокачественного нейролептического синдрома проводят с сепсисом, энцефалитом, болезнью Вильсона, столбняком, кровоизлияниями в мозг и его опухолями, эпилептическим статусом, тепловым ударом, злокачественной гипертермией, острой фебрильной кататонией, интоксикацией стрихнином, атропином.
Метаболический ацидоз. Значительно повышена активность трансаминаз и особенно — креатинкиназы в крови. Обратное развитие синдрома происходит не ранее 1,5 нед. Летальность достигает 20%. У 10% выживших сохраняются миоклонус, дистония, дизартрия, дисфагия. Вероятность повторного развития синдрома 30%. ДД злокачественного нейролептического синдрома проводят с сепсисом, энцефалитом, болезнью Вильсона, столбняком, кровоизлияниями в мозг и его опухолями, эпилептическим статусом, тепловым ударом, злокачественной гипертермией, острой фебрильной кататонией, интоксикацией стрихнином, атропином.
Атропиновая интоксикация чаще развивается при употреблении ядов растительного происхождения. Ведущие симптомы — гиперемия кожи лица, сухость слизистой оболочки, тахикардия, мидриаз, возбуждение, сменяющееся комой. Нами выявлена атропиновая интоксикация у детей, которым перед путешествиями в самолете или на корабле давали атропиноподобные препараты.
Интоксикация циансодержащими препаратами возникает на химическом производстве, при суицидальных попытках и при употреблении длительно хранившегося персикового, вишневого варенья, приготовленных с косточками, а также большого количества миндаля. Тяжелые случаи протекают с быстрой потерей сознания, тахикардией, судорогами, максимальным расширением зрачков и ведут к смерти.
Тяжелые случаи протекают с быстрой потерей сознания, тахикардией, судорогами, максимальным расширением зрачков и ведут к смерти.
Интоксикация анальгетиками и жаропонижающими, важнейшими из которых являются ацетилсалициловая кислота, парацетамол и пиразолоновые, производные дозозависима и определяется широким и преимущественно бесконтрольным применением средств этой группы. Интоксикация салицилатами проявляется ускоренным глубоким дыханием из-за раздражения дыхательного центра. В противоположность кетоацидотической или уремической коме определяется респираторный алкалоз. Пиразолоновые производные способны вызывать эпилептические припадки, парацетамол — некроз гепатоцитов. Так как широко продаются комбинированные препараты, или пациенты применяют препараты комбинированно, клиническая картина может быть смешанной.
Острая алкогольная интоксикация редко ведет к глубокой коме. Типичны гиперемия кожи лица, холодная влажная кожа и быстрый пульс. Нарушение сознания колеблется от возбуждения до угнетения. Эффект алкоголя резко потенцируется при комбинации с барбитуратами или транквилизаторами, что быстро приводит к коме. Интоксикационная кома у лиц с алкоголизмом следует дифференцировать с субдуральной гематомой, травмой черепа, синдромом Вернике.
Эффект алкоголя резко потенцируется при комбинации с барбитуратами или транквилизаторами, что быстро приводит к коме. Интоксикационная кома у лиц с алкоголизмом следует дифференцировать с субдуральной гематомой, травмой черепа, синдромом Вернике.
Интоксикации органическими растворителями возникают как при неосторожном их применении, так и у токсикоманов. Определяется типичный запах выдыхаемого воздуха, а при интоксикации трихлорэтиленом в моче выявляют его дериват — трихлоруксусную кислоту.
Интоксикация угарным газом (моноксидом углерода) чаще возникает при наличии в атмосфере выхлопных газов, а в маленьких городках с большим количеством домов с печным отоплением нередко происходит в зимнее время вследствие отравления угарными газами. В военных условиях интоксикация возможна при стрельбе в изолированных укрытиях (доты, дзоты, корабельные и танковые башни [но в этой ситуации наслаивается и интоксикация оксидами азота]). Кожа пострадавших розовая, при дальнейшем угнетении дыхания она становится синюшной, развиваются судороги и лактоацидоз. Степень последнего прямо пропорциональна тяжести отравления.
Степень последнего прямо пропорциональна тяжести отравления.
Что делать, если у вас инсульт? Невролог составил простую инструкцию, которая может вас спасти
За год в Беларуси инсульт случается более чем у 30 000 человек. Только 10% из них возвращаются к обычной жизни. Врач-невролог Сергей Марченко рассказывает, как определить инсульт и что нужно делать, пока еще не поздно.
Что такое вообще инсульт?
– Это острое нарушение кровообращения в головном мозге, которое всегда является вторичным заболеванием. У здоровых людей оно не возникает.
По механизму нарушения кровообращения инсульты разделяют на ишемические (около 85% всех инсультов) и геморрагические. В первом случае сосуд закупоривается тромбом (эмболом), во втором – сосуд разрывается. Деление инсультов по степени тяжести тоже есть, но даже нетяжелый инсульт – это смертельно опасное заболевание.
Симптомы у этих типов одни и те же?
Симптомы инсульта зависят от локализации в мозге, а не от того, какой именно это инсульт. Если нарушено кровообращение в центре речи, пострадает речь, в двигательном центре – нарушатся движения в руке и (или) ноге.
Если нарушено кровообращение в центре речи, пострадает речь, в двигательном центре – нарушатся движения в руке и (или) ноге.
Как понять, что у человека инсульт?
Для выявления инсульта придуман очень простой тест, который рекомендуют все национальные и международные протоколы. Он называется «Лицо, рука, речь, время», и на его основании сотрудники бригады скорой помощи имеют право ставить диагноз «инсульт».
Лицо: просят пациента улыбнуться или показать зубы. При инсульте происходит заметная асимметрия лица (угол рта с одной стороны «висит»).
Рука: просят пациента поднять и удерживать в течение 5 секунд обе руки на 90° в положении сидя и на 45° в положении лежа. При инсульте одна из рук опускается.
Речь: просят пациента сказать простую фразу. При инсульте у пациента не получается четко и правильно выговорить простую фразу, речь его неразборчива, невнятна.
При наличии хотя бы одного симптома, свидетельствующего о развитии инсульта, необходимо срочно вызвать «скорую» – чем раньше будет оказана помощь, тем больше шансов на восстановление.
Время: очень важно выяснить, когда случился инсульт. Нужно спросить у человека, когда он или окружающие впервые заметили эти нарушения. Если человек не может вспомнить, когда впервые заметил симптомы, мы спрашиваем его близких, когда те в последний раз видели его без них.
Есть понятие «терапевтическое окно» – время, когда можно попытаться полностью восстановить кровообращение. Оно относится к ишемическим типам инсультов, ведь, когда сосуд рвется, нужно не восстанавливать кровоток, а останавливать кровотечение и убирать гематому.
Длительность «терапевтического окна» – не больше 6 часов. Первые четыре с половиной часа закупорку сосуда можно вылечить и медикаментами (т.е. применив тромболизис), и эндоваскулярными способами (применив тромбэкстракцию) – то есть с помощью специальных устройств, которые проводят в артерии головного мозга и извлекают тромб механическим путем.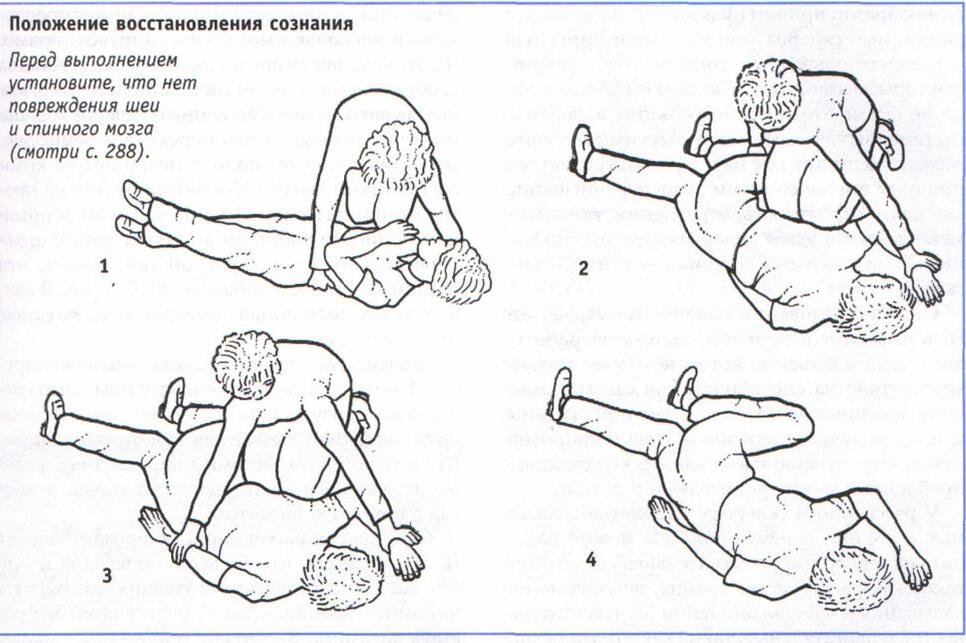 В промежутке 4,5–6 часов возможно только эндоваскулярное лечение.
В промежутке 4,5–6 часов возможно только эндоваскулярное лечение.
Успех лечения инсульта целиком и полностью зависит от времени обращения за медицинской помощью. К сожалению, если симптомы не очень ярко выражены, люди часто ждут, когда все само пройдет, а оно не проходит, и иногда становится только хуже.
А я могу по этому тесту определить инсульт у себя?
Конечно. Если вы понимаете, что с вами что-то не так, вы всегда можете улыбнуться себе в зеркало и посмотреть, насколько симметрична улыбка, оценить свою речь, попробовать удержать обе руки. Но все-таки чаще всего инсульты, конечно, диагностируют кому-то. Родственники видят, что с человеком что-то не то.
Когда случается инсульт, что в этот момент происходит с человеком? Он падает в обморок, резко ухудшается состояние?
Возможны все варианты. При закупорке крупного сосуда человек может и сознание потерять, потому что перестает снабжаться кислородом крупный участок мозга. Если сосуд маленький, симптомы могут быть малозаметными, но постепенно становятся более выраженными.
При инсульте должны быть все эти симптомы?
Нет. Симптомы могут быть и все вместе, и какой-то один из них: все зависит от того, насколько крупный сосуд и какая часть мозга пострадали. К тому же важно помнить еще такие нюансы: в тесте говорится только про руку, но слабость может быть и в ноге, у человека могут появиться расстройства координации.
Главное: если у вас внезапно изменилось состояние, не ждите, а сразу обращайтесь за помощью! Это касается не только инсульта, в медицине очень многое зависит от времени: сложно успешно лечить хирургическую патологию, когда боль в животе длится неделю, а кардиологам – инфаркт миокарда при длительности болевого синдрома более 24 часов.
С чем можно перепутать инсульт?
С болезнями, которые вызывают такие же симптомы. Это может быть и опухоль, и травма, и инфекционное поражение мозга (энцефалит, менингит). Все эти болезни опасны, и их в любом случае нужно лечить, а не ждать, пока само пройдет.
Такие симптомы, скорее всего, сами не исчезнут. И даже если они пропадут, к врачу идти обязательно. Есть понятие «преходящее нарушение мозгового кровообращения» – когда неврологические симптомы возникают, но быстро проходят, потому что кровообращение восстанавливается самостоятельно в течение суток. Это тоже очень грозное состояние, предвестник полноценного инсульта.
А можно ли не заметить инсульт?
Можно. Мозг отвечает за все в нашем организме, но при этом имеет функционально незначимые зоны: если инсульт случится в одной из них, симптомы будут малозначительны либо и вовсе незаметны. Такой инсульт часто обнаруживают уже в виде застарелых изменений на томограммах головного мозга.
Как мне помочь человеку, у которого инсульт?
Вызвать скорую помощь – набрав 103. Уже после уложить его с приподнятым на 30–45 градусов корпусом, обеспечить проходимость дыхательных путей, освободив шею от одежды и очистив полость рта от рвотных масс и инородных предметов, в том числе съемных зубных протезов, в случае бессознательного состояния пациента его необходимо повернуть на бок для профилактики попадания в дыхательные пути слюны, рвоты.
Никакую другую помощь оказывать не стоит: не снижать давление, не давать лекарств. Лечение инсульта зависит от его типа, а установить его может только врач.
А что делать, если у меня инсульт с нарушениями речи, а рядом никого нет?
Если они незначительные, старайтесь сделать все, чтобы диспетчер скорой медицинской помощи понял, что вы хотите. Если не получается, попробуйте написать кому-нибудь из знакомых, попросите вызвать вам «скорую».
Что делать, если инсульт у человека случился вдали от города?
Все равно нужно вызывать скорую медицинскую помощь. У нас вся страна разделена на зоны обслуживания, за любым местом закреплена подстанция скорой помощи, откуда должна приехать бригада и оказать помощь.
Если это совсем глухомань и вы понимаете, что туда ехать будут очень долго, есть смысл погрузить человека в машину и доехать до ближайшего населенного пункта или больницы.
Сейчас в Беларуси идет активная работа по организации региональных сосудистых центров, которые предназначены для оказания помощи пациентам, находящимся примерно в 70-километровой зоне, где должны будут современными способами лечить и инсульты, и инфаркты.
Чем обычно заканчивается инсульт?
Смертью, инвалидностью или выздоровлением. Статистика исходов инсульта не меняется десятилетиями: 20–30% пациентов умирают в течение года, около 60% остаются инвалидами различных групп и только примерно 10% возвращаются к обычной жизни.
Если бы наши сограждане начали обращаться за помощью своевременно, меньше людей оставались бы инвалидами.
Около 60% пациентов с инсультами, к которым применяли тромболизис или тромбоэкстракцию, выписываются из больницы либо вообще без нарушений, либо с минимальными – это без учета реабилитационного периода. Именно поэтому я так радею за своевременное обращение к врачам: у нас есть все для лечения – знания, навыки и техника.
А какими именно бывают последствия инсульта?
Чаще всего последствия – это симптомы, от которых не удалось избавиться во время лечения и реабилитации. Они зависят от размера инсульта и его расположения. Сразу предсказать исход инсульта в большинстве случаев сложно.
А бывают ли последствия со стороны психики?
Конечно, они могут быть, и более того, они часто встречаются. Инсульт – это повреждение мозга, тут даже логические цепочки строить не надо. Например, люди с нарушением речи порой становятся напряженными и чрезмерно активными из-за того, что их не понимают, что они не могут высказать свою мысль. Увы, бывает, люди становятся и неадекватными.
От чего зависит восстановление?
Во-первых, от времени обращения пациента, от того, удалось ли нам восстановить кровоток до гибели большого участка мозга. Когда сосуд перекрывается тромбом (эмболом), участок мозга, который кровоснабжается только этим сосудом, в любом случае погибает (совсем без кислорода мозг живет всего 5-6 минут) – это «ядро инсульта». Окружающие «ядро» участки мозга, имеющие смежное кровоснабжения не только из пострадавшего сосуда, будут испытывать кислородное голодание. И если мы вовремя восстановим кровоток, то они вернутся в обычное состояние и эти участки мозга останутся здоровыми.
Во-вторых, от диаметра закупоренного сосуда: чем он больше, тем больше инсульт, тяжелее симптоматика и лечение.
В «терапевтическое окно» обращается только 30% заболевших, и половина – пациенты с кровоизлиянием в мозг, которых лечат совсем по-другому, к которым тромболизис неприменим. Из этих 30% за 2017 год тромболизис и (или) тромбоэкстракцию удалось применить всего лишь в 4,2% случаев, то есть у каждого восьмого. Остальные лечатся как обычно, к ним не применяют эти современные методы: приезжают они вовремя, но мы находим противопоказания. В таких случаях, увы, кровоток восстановить не получается: люди либо погибают, либо остаются инвалидами.
Что мне делать, чтобы полностью восстановиться?
Вовремя приехать в больницу, удачно пролечиться и активно реабилитироваться. В реабилитацию входят прием лекарств, лечебная физкультура по рекомендации специалиста, посещение логопеда и т.д. Кстати, эффективность восстановления очень повышает поддержка и помощь близких. Как именно вы можете помочь, вам скажет и покажет лечащий врач, главное – заниматься с болеющим.
Как именно вы можете помочь, вам скажет и покажет лечащий врач, главное – заниматься с болеющим.
После инсульта обязательно ли идти к психотерапевту?
Лечить нужно все, что нуждается в лечении, любое отклонение в состоянии здоровья. Если у человека после инсульта сформировались нарушения, которые не прошли, с ними не нужно свыкаться – это касается и психики.
Есть ли вероятность, что инсульт снова повторится?
К сожалению, у тех, кто перенес инсульт, риск возникновения еще одного увеличивается во много раз, особенно в первый год. Дальше риск уменьшается, но все равно остается высоким. По данным различных публикаций, повторный инсульт возникает у 30–50% пациентов.
Обязательно после лечения соблюдать меры вторичной профилактики инсульта – это прием лекарств, у многих на пожизненной основе, качественное изменение образа жизни, контроль болезни, которая привела к инсульту.
А что мне делать, чтобы инсульта и в первый раз не было?
Быть здоровым. Только, к сожалению, с годами это не получается, поэтому первичная профилактика – своевременное выявление хронических и других заболеваний, которые могут привести к инсульту. Для этого у нас в стране хорошо продумана система диспансеризации: для каждого возраста разработан план обследований, который позволяет исключить болезни, характерные для него. Это бесплатно и доступно, главное – дойти до поликлиники, выполнить назначенные обследования, завершить все осмотрами необходимых специалистов. Кроме инсульта существует много других опасных болезней, и их все нужно лечить.
Только, к сожалению, с годами это не получается, поэтому первичная профилактика – своевременное выявление хронических и других заболеваний, которые могут привести к инсульту. Для этого у нас в стране хорошо продумана система диспансеризации: для каждого возраста разработан план обследований, который позволяет исключить болезни, характерные для него. Это бесплатно и доступно, главное – дойти до поликлиники, выполнить назначенные обследования, завершить все осмотрами необходимых специалистов. Кроме инсульта существует много других опасных болезней, и их все нужно лечить.
Если нет проблем со здоровьем, нужно исключить курение, злоупотребление алкоголем, начать больше двигаться и правильно питаться.
Какие болезни вызывают инсульт?
Болезни, которые встречаются у подавляющего большинства пациентов с инсультом, – это артериальная гипертензия, атеросклероз сосудов головного мозга, нарушение ритма сердца, сахарный диабет. Курение, употребление алкоголя, лишний вес, малоподвижный образ жизни – все это будет способствовать инсульту.
А что чаще всего «запускает» инсульт?
Далеко не всегда можно сказать, из-за чего случился инсульт. Организм может долго приспосабливаться к изменениям, пока они не превышают лимит его возможностей. Атеросклеротическая бляшка может долго расти, но рано или поздно она перекрывает сосуд или, если она нестабильна, отрывается от стенки и перекрывает его.
Чаще всего «спусковым крючком» является скачок артериального давления.
Зависит ли инсульт от наследственности?
Если у бабушки был инсульт, не обязательно, что он будет и у вас. Но бывает наследственная предрасположенность к хроническим болезням, которые становятся причиной инсульта. Если гипертония есть у вашей мамы, скорее всего, она будет и у вас.
Зависит ли болезнь от возраста?
Инсульт случается преимущественно у людей пожилого возраста, тех, кто вышел на пенсию. Но в последние годы отмечается увеличение доли пациентов трудоспособного возраста, современные диагностические возможности позволяют чаще выявлять эту болезнь у молодых людей.
Больные в коме помогли ученым раскрыть фундаментальную загадку мозга
https://ria.ru/20190917/1558744836.html
Больные в коме помогли ученым раскрыть фундаментальную загадку мозга
Больные в коме помогли ученым раскрыть фундаментальную загадку мозга
По оценкам ученых, примерно сорок процентов пребывающих в коме пациентов на самом деле могут быть в сознании. Это показывают новейшие методы диагностики,… РИА Новости, 03.03.2020
2019-09-17T08:00
2019-09-17T08:00
2020-03-03T16:09
россия
льеж
открытия — риа наука
сша
bbc
наука
/html/head/meta[@name=’og:title’]/@content
/html/head/meta[@name=’og:description’]/@content
https://cdn25.img.ria.ru/images/155867/55/1558675518_0:417:2159:1631_1920x0_80_0_0_c1f85d3b393d633d5c3cdb210cc15580.jpg
МОСКВА, 17 сен — РИА Новости, Татьяна Пичугина. По оценкам ученых, примерно сорок процентов пребывающих в коме пациентов на самом деле могут быть в сознании. Это показывают новейшие методы диагностики, позволяющие оценить активность нейронов в режиме реального времени. Как люди с тяжелейшими повреждениями мозга возвращаются к жизни — в материале РИА Новости.Упорство близких вывело мать из комыМунира Абдула попала в автомобильную аварию в 1991 году. Из-за серьезного повреждения мозга она пребывала в вегетативном состоянии, но семья продолжала ее лечить.В 2017 году больную привезли в специализированную клинику в Германии, и однажды она вдруг издала странный звук, а спустя несколько дней позвала сына по имени. После 27 лет комы пациентка пришла в сознание. Как сообщает BBC, она может общаться с родственниками на элементарном уровне и даже немного говорить.Это редчайший случай. Однако полноценная жизнь, как правило, уже невозможна: слишком сильны повреждения мозга.Треугольник сознанияКома — это полная потеря сознания. Человек не реагирует на внешние стимулы, не может двигаться, заторможена вся активность мозга. Вместе с тем жизнь еще теплится. Обычно такое состояние — результат сильного механического повреждения мозга: из-за аварии, падения с большой высоты или нарушения мозгового кровообращения (инсульта).Еще в середине прошлого века ученые выяснили, что все дело в повреждении ствола мозга — продолговатого отдела в нижней части черепной коробки, связанного со спинным мозгом. Предположили, что в разных частях мозга есть некие центры бодрствования, которые обмениваются сигналами с корой и активируют сознание.В 2016 году ученые Гарвардской медицинской школы обнаружили в стволе мозга крошечный участок объемом два кубических миллиметра, взаимодействующий с нейронами коры. Российский биолог Владимир Ковальзон назвал его «местом локализации души».Авторы работы обследовали 36 пациентов с сильными повреждениями ствола мозга, из которых 12 были в коме. При казалось бы одинаковых масштабах поражения у одних было сознание, а у других — нет. Картирование с помощью фМРТ указало на участок ствола мозга в левой покрышке моста: именно его повреждение ведет к коме.Этот участок взаимодействует с двумя регионами коры головного мозга: передней частью островной доли и прегенуальным отделом передней поясной коры. Там находятся крупные нейроны, проникающие отростками во все слои коры. Такие есть только у животных с крупным мозгом — человекообразных приматов, слонов, дельфинов.Если «место локализации души» в стволе разрушено, связь между этими участками в коре разрывается, и мозг отключается. Пропадают бодрствование и понимание окружающего — два ключевых состояния, определяющих сознание.Ученые из клиники Университета штата Айова (США) полагают, что сознание опирается также на один из глубоких отделов мозга, например гипоталамус или базальный передний мозг. От их сохранности зависит состояние бодрствования.У 33 пациентов после инсульта был затронут таламус. Четверо впали в кому. Выяснилось, что их мозг разрушен гораздо сильнее, чем у других: помимо таламуса, повреждены гипоталамус и ствол.Реакция на воспоминания из прошлой жизниУченые из России и Казахстана наблюдали 87 больных, находившихся в коме. Со временем почти половина пришла в сознание, некоторые частично восстановили когнитивные функции.В целом это выглядит следующим образом. После комы наступает вегетативное состояние, то есть организм жив, но не реагирует ни на что. Затем возвращается малое сознание, когда человек может, например, фиксировать взгляд или следовать глазами за предметом.И только потом восстанавливаются функции более высокого уровня, скажем, способность двигать рукой по команде, отвечать на элементарные вопросы — хотя бы глазами. Авторы работы отмечают, что больной может не проявлять никакой двигательной активности и тем не менее быть в сознании. Вот почему важно оценивать состояние пациентов в коме с помощью новых методов диагностики.Об этом же говорят ученые из США и Великобритании. Они исследовали 21 человека с сильными повреждениями мозга, в том числе в вегетативном состоянии. Сравнивали с 13-ю здоровыми. Члены семьи читали пациентам истории из их жизни до болезни, а исследователи картировали мозг и снимали электроэнцефалограмму. Оказалось, что у некоторых больных задержка электрической активности мозга в ответ на речь такая же, как у здоровых. Причем фМРТ показала активность нейронов в ответ на голосовые команды, хотя внешне пациенты пребывали в вегетативном состоянии.Авторы статьи подчеркивают: необходимо заново изучить коматозных больных, чтобы выявить тех, кто в сознании, но заперт в своем теле и не может сообщить об этом. Таких пациентов нужно лечить совершенно иначе, проводить реабилитацию, которая вернет им какие-либо физические и когнитивные способности.Ранее исследователи из Гарвардской медицинской школы и университетской клиники Льежа (Бельгия) с помощью те же средств показали, что кома и вегетативное состояние пациентов, поступивших в отделение интенсивной терапии после сильного повреждения мозга, не должны служить основой для окончательного диагноза. Больной способен прийти в себя, хотя внешне это никак не определить.Медики из Льежа описали случай пострадавшего в аварии в 1992 году. В реанимации его подключили к аппарату искусственной вентиляции легких. Медсестра сообщила, что пациент двинул рукой по ее команде, но диагноз это не изменило — больного поместили в клинику для коматозных, где он и находился, не получая никакой терапии.Спустя двадцать лет родственники больного, находясь с ним в одной комнате, почувствовали, что он в сознании, хотя никаких внешних признаков этого не было. Пациента перевезли в университетскую клинику, провели курс лечения и несколько уровней тестов.Сначала больной спонтанно открывал глаза, жевал ртом, двигал левой рукой и ногой, затем стал фиксировать взгляд на предмете и следить за ним. Через какое-то время уже выполнял простейшие команды: закрывал глаза, мимикой отвечал на вопросы. Так удалось выяснить, что он помнил свое имя и имена родственников.Работы последних лет не только помогли в общих чертах установить, как возникает сознание, но и дали надежду на то, что пациентов, запертых в коме, удастся вернуть к жизни.
https://ria.ru/20170925/1505529391.html
https://ria.ru/20190906/1558374849.html
https://ria.ru/20190905/1558301122.html
https://ria.ru/20190821/1557672907.html
россия
льеж
сша
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
2019
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
Новости
ru-RU
https://ria.ru/docs/about/copyright.html
https://xn--c1acbl2abdlkab1og.xn--p1ai/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
https://cdn22.img.ria.ru/images/155867/55/1558675518_0:215:2159:1834_1920x0_80_0_0_8fc57571e591449c26afe55f668ce9a1.jpgРИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
россия, льеж, открытия — риа наука, сша, bbc
МОСКВА, 17 сен — РИА Новости, Татьяна Пичугина. По оценкам ученых, примерно сорок процентов пребывающих в коме пациентов на самом деле могут быть в сознании. Это показывают новейшие методы диагностики, позволяющие оценить активность нейронов в режиме реального времени. Как люди с тяжелейшими повреждениями мозга возвращаются к жизни — в материале РИА Новости.
Упорство близких вывело мать из комы
Мунира Абдула попала в автомобильную аварию в 1991 году. Из-за серьезного повреждения мозга она пребывала в вегетативном состоянии, но семья продолжала ее лечить.
В 2017 году больную привезли в специализированную клинику в Германии, и однажды она вдруг издала странный звук, а спустя несколько дней позвала сына по имени. После 27 лет комы пациентка пришла в сознание. Как сообщает BBC, она может общаться с родственниками на элементарном уровне и даже немного говорить.
Это редчайший случай. Однако полноценная жизнь, как правило, уже невозможна: слишком сильны повреждения мозга.
25 сентября 2017, 19:00НаукаУченые вернули к жизни человека, пролежавшего в коме 15 летТреугольник сознания
Кома — это полная потеря сознания. Человек не реагирует на внешние стимулы, не может двигаться, заторможена вся активность мозга. Вместе с тем жизнь еще теплится. Обычно такое состояние — результат сильного механического повреждения мозга: из-за аварии, падения с большой высоты или нарушения мозгового кровообращения (инсульта).
Еще в середине прошлого века ученые выяснили, что все дело в повреждении ствола мозга — продолговатого отдела в нижней части черепной коробки, связанного со спинным мозгом. Предположили, что в разных частях мозга есть некие центры бодрствования, которые обмениваются сигналами с корой и активируют сознание.
В 2016 году ученые Гарвардской медицинской школы обнаружили в стволе мозга крошечный участок объемом два кубических миллиметра, взаимодействующий с нейронами коры. Российский биолог Владимир Ковальзон назвал его «местом локализации души».Авторы работы обследовали 36 пациентов с сильными повреждениями ствола мозга, из которых 12 были в коме. При казалось бы одинаковых масштабах поражения у одних было сознание, а у других — нет. Картирование с помощью фМРТ указало на участок ствола мозга в левой покрышке моста: именно его повреждение ведет к коме.
Этот участок взаимодействует с двумя регионами коры головного мозга: передней частью островной доли и прегенуальным отделом передней поясной коры. Там находятся крупные нейроны, проникающие отростками во все слои коры. Такие есть только у животных с крупным мозгом — человекообразных приматов, слонов, дельфинов.
Если «место локализации души» в стволе разрушено, связь между этими участками в коре разрывается, и мозг отключается. Пропадают бодрствование и понимание окружающего — два ключевых состояния, определяющих сознание.
Ученые из клиники Университета штата Айова (США) полагают, что сознание опирается также на один из глубоких отделов мозга, например гипоталамус или базальный передний мозг. От их сохранности зависит состояние бодрствования.У 33 пациентов после инсульта был затронут таламус. Четверо впали в кому. Выяснилось, что их мозг разрушен гораздо сильнее, чем у других: помимо таламуса, повреждены гипоталамус и ствол.
6 сентября 2019, 06:52
Австралийка родила ребенка, находясь в комеРеакция на воспоминания из прошлой жизни
Ученые из России и Казахстана наблюдали 87 больных, находившихся в коме. Со временем почти половина пришла в сознание, некоторые частично восстановили когнитивные функции.В целом это выглядит следующим образом. После комы наступает вегетативное состояние, то есть организм жив, но не реагирует ни на что. Затем возвращается малое сознание, когда человек может, например, фиксировать взгляд или следовать глазами за предметом.
И только потом восстанавливаются функции более высокого уровня, скажем, способность двигать рукой по команде, отвечать на элементарные вопросы — хотя бы глазами. Авторы работы отмечают, что больной может не проявлять никакой двигательной активности и тем не менее быть в сознании. Вот почему важно оценивать состояние пациентов в коме с помощью новых методов диагностики.
Об этом же говорят ученые из США и Великобритании. Они исследовали 21 человека с сильными повреждениями мозга, в том числе в вегетативном состоянии. Сравнивали с 13-ю здоровыми. Члены семьи читали пациентам истории из их жизни до болезни, а исследователи картировали мозг и снимали электроэнцефалограмму. Оказалось, что у некоторых больных задержка электрической активности мозга в ответ на речь такая же, как у здоровых. Причем фМРТ показала активность нейронов в ответ на голосовые команды, хотя внешне пациенты пребывали в вегетативном состоянии.5 сентября 2019, 08:00НаукаУченые выяснили, почему в мозгу рождаются мысли и можно ли прожить без нихАвторы статьи подчеркивают: необходимо заново изучить коматозных больных, чтобы выявить тех, кто в сознании, но заперт в своем теле и не может сообщить об этом. Таких пациентов нужно лечить совершенно иначе, проводить реабилитацию, которая вернет им какие-либо физические и когнитивные способности.
Ранее исследователи из Гарвардской медицинской школы и университетской клиники Льежа (Бельгия) с помощью те же средств показали, что кома и вегетативное состояние пациентов, поступивших в отделение интенсивной терапии после сильного повреждения мозга, не должны служить основой для окончательного диагноза. Больной способен прийти в себя, хотя внешне это никак не определить.Медики из Льежа описали случай пострадавшего в аварии в 1992 году. В реанимации его подключили к аппарату искусственной вентиляции легких. Медсестра сообщила, что пациент двинул рукой по ее команде, но диагноз это не изменило — больного поместили в клинику для коматозных, где он и находился, не получая никакой терапии.Спустя двадцать лет родственники больного, находясь с ним в одной комнате, почувствовали, что он в сознании, хотя никаких внешних признаков этого не было. Пациента перевезли в университетскую клинику, провели курс лечения и несколько уровней тестов.
Сначала больной спонтанно открывал глаза, жевал ртом, двигал левой рукой и ногой, затем стал фиксировать взгляд на предмете и следить за ним. Через какое-то время уже выполнял простейшие команды: закрывал глаза, мимикой отвечал на вопросы. Так удалось выяснить, что он помнил свое имя и имена родственников.
Работы последних лет не только помогли в общих чертах установить, как возникает сознание, но и дали надежду на то, что пациентов, запертых в коме, удастся вернуть к жизни.
21 августа 2019, 08:00НаукаДиета для памяти. В России раскроют главный секрет работы мозгаИнсульт: как я вышел из комы
Все знают, что это может случиться в любой момент. Но многие ли думают об этом? Что чувствует человек, переживший инсульт, и как вести себя, если беда пришла в вашу семью – рассказ очевидца.
Иногда меня прямо спрашивают об этом. Чаще я просто чувствую, что окружающие ждут от меня чего-то. Их волнует этот вопрос: «Как там? Что там, между небом и землей?» Словно хотят услышать от меня некое откровение. Будто я умнее или прозорливее стал после инсульта. Впрочем, действительно, я побывал там, куда не столь многим «посчастливилось» попасть. В коме.
Ну что ж. Нет там никаких туннелей со светом в конце. Во всяком случае, мне они не попадались. Больше всего это напоминает компьютерную игрушку. Только в игрушке ходишь-бродишь, «плохих» из бластера мочишь, а тут нет плохих. Вообще никого нет. Нету никого! И тишина. Есть только ты, который ходит, чего-то там делает… Но что… Смутно припоминаю, что я должен был сделать какой-то выбор. Между чем и чем? Не знаю. Не помню. И вообще, что там было, я плохо помню. Пока я лазил незнамо где в поисках не пойми чего, на Земельке прошло около месяца. Наконец, сие предприятие надоело мне, я сделал тот самый выбор — и очнулся. Аккурат под Новый год. И начался долгий период реабилитации, продолжающийся до сих пор.
Вопрос: «Почему я?» будет отныне вставать снова и снова. Надо ли говорить, что на него нет ответа. Просто в один момент ты остановишься в суете ежедневных проблем. Этот мир побежит по своим делам, а ты останешься, бессмысленно задаваясь вопросом: «Почему я?» Да и кто такой я, где я, настоящий?
Ощущение такое, будто ты в один момент лег спать и проснулся другим человеком. И все помнишь из своей прошлой жизни, и воспоминания, и ум те же, но просто ты стал другой. Наверное, это самое правильное определение — «другой».
«Меня не кололи так всю жизнь. Столько уколов – нереально. И операция за операцией – тоже нереально. Зато остался жив, ведь так? Вроде, так… Главное, не думать о том, что осталось там, в конце 2008-го. Там остался я. И здесь тоже я. Не думать! Как взяли, разделили жизнь на две половины: я, веселый и хмельной, шагаю куда-то по Васильевскому острову в Питере, я лежу на больничной койке в Тюмени. Два меня. Никто не «взял и не разделил. Это я».
Это я писал в своем ЖЖ. Три года назад. Тогда… Тогда я и не знал ничего. Не мог предположить, что моя жизнь способна измениться к лучшему. Да мог ли я о чем-нибудь думать хорошем тогда? В то время я на полном основании считал, что для меня уже все в прошлом.
Сначала после операции и комы я лежал. Ничего не делал. Смотрел телевизор и вел растительный образ жизни. Однообразное существование во имя не пойми чего. Потом появился ноутбук и интернет, и я полгода ни с кем не разговаривал, лишь молча наблюдал за тем, что происходит в мире. Да и говорить-то я не мог: мешала трахеостомическая трубка, от которой врачи избавили меня лишь спустя год. Общаться в сети тоже ни с кем не хотелось, даже с друзьями из прошлого. Потихоньку начал ходить, что-то делал в огороде, по дому, но большее время проводил у компьютера. Параллельно, конечно, вставал, брал костыли и отважно шагал на речку. Почему «отважно»? Да потому что падал поначалу! Так и хочется сказать, что в один прекрасный момент тогда появилось желание жить и меняться. Нет. Не появилось ничего.
Первое, что вспоминается, это осознание того, что ничего хорошего у тебя уже не будет. Да, именно такое в тот момент. И это страшно. Наверное, это самая моя кошмарная мысль. Что уже ничего для тебя не будет. На что мог надеяться человек, бывший нормальным и в одночасье ставший инвалидом? Что он мог испытывать в свои 28 лет, кроме острой жалости к себе и непонимания того, что происходит? В мире, где далеко не каждый здоровый человек бывает благополучен, что уж говорить о таких, как я? И, тем не менее, я счастлив сегодня. Это сейчас я могу снисходительно смотреть на себя «тогдашнего» и с улыбкой думать: «Да у тебя еще все впереди, парень, правда!». Я своего будущего не знал, никто мне особо ничего не говорил.
А потом появилась она, эта девушка. Вначале такая нереальная, где-то там, далеко, на форуме, а потом и в скайпе, а затем уже такая близкая и родная… Мог ли я в то время подумать, что у нее хватит мужества и сил вытащить меня из того панциря, куда я забрался, подобно улитке?
Это нереально. Ведь мы узнали друг друга в интернете. Для меня в принципе не свойственно знакомиться с людьми в компьютере. А тут — «кто был ничем, тот станет всем». Как мы позже смеялись с ней, обыкновенный юпик, ничего не значащая фотография на ее странице, перерос в нечто настоящее и живое…
Я жил своим прошлым, я полностью погрузился в него, и лишь она заставила меня задуматься о будущем, чтобы мы вместе с ней вошли в настоящее. Она действительно проявила ко мне интерес, начиная с того, что спросила, люблю ли я кофе. А если да, то какой — растворимый или молотый? Из кофеварки или турки? С молоком или без?.. Я был поражен, хоть и кажется, что это — такие мелочи. Неужели это кого-то может интересовать?! Неужели кого-то могу интересовать я?.. Позже мы будем разговаривать обо всех пустяках на свете. Но не такие уж это были пустяки, как выясняется. Мы будем общаться в скайпе каждый день — пока я не пойму, что я жив, что все еще может быть хорошо, нет, уже хорошо!
Лично мне повезло, и я понимаю, насколько. Наверное, совершить такой переход очень и очень нелегко, хотя мне может казаться и не так. Просто я рассуждаю, пережив это. Я не озлобился, перестал обвинять себя и окружающих.
Я попробую дать несколько советов, выстраданных на собственном опыте. Ведь если в семье произошла такая трагедия, кто-то из близких заболел, в растерянности, конечно, находятся все.
- Очень важно для человека в такой момент понять, что самое страшное уже позади, что в будущем, безусловно, не фонтан, но и не кромешный ад. В общем, преодолимо все. Со мной долго никто не говорил о будущем, к сожалению.
- Ни в коей мере не думайте, что теперь он точно «того». Слабее физически — да, первое время будет нуждаться в уходе, конечно. Но он тот же. Ваш прежний человек. И он должен непременно чувствовать это. Должен знать, что он по-прежнему интересен вам, его мнение важно, его старые привычки уважаемы.
- Не вздумайте испытывать вину. В этом ее нет. Как нет вины самого этого человека. А он испытывать ее будет. Обязательно. Как если раздеть человека и выставить на всеобщее обозрение — вот такое чувство беспомощности у того, кто пережил инсульт.
- Самое главное — в первый момент сказать, что ты рядом, дать понять это своему человеку, укрыть его от невзгод, стать для него матерью хоть на ближайшее время, потому что с самого начала ваш человек будет как ребенок. Уж физически точно… Наверное, может показаться странным невыполнение простейших вещей, которым обучали еще в детстве. Странно глядеть на взрослого дядьку, внезапно ставшего грудным младенцем и не способного даже обслужить себя.
- Поймите его ненависть к себе. Да, наверное, в этом все и дело. В той ненависти, с которой человек оглядывает такое послушное еще вчера тело, ставшее безвольным куском сегодня. Преодолеть эту ненависть без посторонней помощи невозможно.
- И вопрос: «Почему я?» в одиночку не решить. Да, наверное, именно для этого и нужен близкий человек в ту минуту. Чтобы не дать погрязнуть в безысходности вопроса «почему?» и дать понять, что лучше выкарабкиваться из этой ямы, оставив все вопросы на потом, и выкарабкиваться вместе.
Борьба с инсультом
29 октября – Всемирный день борьбы с инсультом
Инсульт – одна из ведущих причин смертности и инвалидности в мире. Предсказать его появление невозможно, но уменьшить риск достаточно просто.
Впервые этот день отмечался в 2004 году, когда Всемирная организация здравоохранения объявила инсульт глобальной эпидемией. Эта инициатива ВОЗ и партнеров посвящена распространению информации о таком распространенном и опасном заболевании, как инсульт. Этот недуг и по сей день остается одной из главных причин смерти и инвалидности как в мире, так и в России. На сосудистые заболевания приходится более половины смертей, причем около пятой части из них настигает людей в трудоспособном возрасте.
В России смертность от инсульта — одна из самых высоких в мире, ежегодно погибает порядка 200 000 человек, ещё столько же – остаются инвалидами. По данным Национального регистра инсульта, 31 процент людей, перенесших эту болезнь, нуждаются в посторонней помощи, 20 процентов не могут самостоятельно ходить и лишь восемь процентов выживших больных могут вернуться к прежней работе.
Очень часто ни сами больные, ни люди, которые их окружают, даже не подозревают, что у них – инсульт. А ведь от правильного и быстрого “распознавания” болезни и оказания первой помощи зависит дальнейшая жизнь и здоровье человека.
В России по инициативе группы родственников больных и Национальной ассоциации по борьбе с инсультом (НАБИ) в 2006 году был создан межрегиональный фонд помощи родственникам больных инсультом «ОРБИ». Эта общественная организация обучает родственников больных основам ухода, предоставляет им информацию о лечебных и реабилитационных центрах, проводит просветительские акции для широких слоев населения.
Что такое инсульт?
Инсульт – это нарушение кровообращения в головном мозге, вызванное закупоркой или разрывом сосудов. Это состояние, когда сгусток крови – тромб – или кровь из разорвавшегося сосуда нарушает кровоток в мозге. Недостаток кислорода и глюкозы приводит к смерти клеток мозга и нарушению двигательных функций, речи или памяти.
Каким бывает
Три четверти всех случаев заболевания – ишемический инсульт. Этим термином называют состояние, при котором тромб закупоривает сосуд и блокирует приток крови к определенной части мозга.
Обычно тромб образуется где-то в периферических сосудах тела, отрывается и по кровяному руслу достигает головного мозга. Там он застревает в мелких сосудах мозга и перекрывает кровоток в них.
Вторая разновидность инсульта – геморрагический – встречается значительно реже. Он происходит, когда в головном мозге разрывается кровеносный сосуд.
Если сосуд находится на поверхности мозга, вытекшая кровь заполняет пространство между мозгом и черепом. Это называется субарахноидальным кровотечением. А если сосуд лопается в более глубоких структурах мозга, кровь из него заполняет окружающие ткани.
Но результат обоих видов кровотечения один – нарушение притока крови к нервным клеткам и давление скопившейся крови на ткань мозга.
Последствия инсульта
Поражение небольшого участка головного мозга приводит к небольшим нарушениям – слабости конечностей. Нарушение кровообращения в больших областях мозга вызывает паралич и даже смерть: степень поражения зависит не только от масштабов, но и от локализации инсульта.
У многих людей, перенесших инсульт, остается частично или полностью парализованной одна сторона тела, появляются нарушения речи и контроля функций мочеиспускания и дефекации. Страдают и интеллектуальные способности – память, познавательные функции.
Симптомы инсульта
Начало инсульта обычно проходит бессимптомно. Но через несколько минут клетки мозга, лишенные питания, начинают гибнуть, и последствия инсульта становятся заметными.
Обычные симптомы инсульта:
- внезапная слабость в лице, руке или ноге, чаще всего на одной стороне тела;
- внезапное помутнение сознания, проблемы с речью или с пониманием речи;
- внезапные проблемы со зрением в одном или обоих глазах;
- внезапное нарушение походки, головокружение, потеря равновесия или координации;
- внезапная сильная головная боль по неизвестной причине.
Очень важно сразу распознать его симптомы, чтобы как можно быстрее вызвать бригаду скорой помощи. Ведь чем раньше начато лечение, тем лучше человек восстанавливается после инсульта.
Помните! Время, за которое можно успеть восстановить кровоток в артерии после ишемического инсульта и остановить гибель клеток головного мозга – «терапевтическое окно» – 6 часов. Чем раньше Вы обратитесь за медицинской помощью, тем более эффективным будет лечение.
Более подробное описание симптомов инсульта.
Как распознать инсульт
Если вам кажется, что вы видите симптомы инсульта, проведите простой тест из трех заданий. Если выполнение всех трех заданий затруднено, немедленно вызывайте бригаду скорой помощи, сразу уточнив, что речь идет о подозрении на инсульт.
- Попросите человека широко улыбнуться, показав зубы. При инсульте улыбка теряет естественность, становится очень напряженной и похожей на оскал, либо односторонней и кривой.
- Затем попросите закрыть глаза, поднять руки и держать их в таком положении 10 секунд. При инсульте мышцы слабеют, и держать их поднятыми долго сложно. Если одна рука вообще не поднимается – это тоже верный признак инсульта.
- Далее попросите повторить какое-нибудь предложение, например: «Сегодня с утра хорошая погода». Для инсульта характерны нарушения речи, и больной плохо справляется с этой задачей.
Из-за чего развивается инсульт
- Тромбы, вызывающие ишемические инсульты, обычно образовываются в артериях, просвет которых сужен из-за атеросклеротических бляшек. Это отложения белков, транспортирующих холестерин.
- Сгустки крови могут образовываться из-за плохой работы сердца или вследствие травмы, вызывающей разрывы сосудов в конечностях, брюшной или грудной полости.
- Кровоизлияния вызываются и повышением артериального давления – оно приводит к разрыву мелких сосудов в мозге.
- Еще одна причина инсульта – разрыв аневризм, ненормально расширенных участков кровеносных сосудов. Но и эта проблема нередко вызывается и усугубляется повышенным давлением.
Основные факторы развития
Инсульт может поразить любого человека. Некоторые факторы риска, вроде развития аневризмы или появления тромба в результате травмы, трудно контролировать.
Однако значительное количество факторов обусловлено в основном образом жизни.
К таким факторам относятся:
- повышенное артериальное давление;
- высокий уровень холестерина;
- диабет;
- ожирение и избыточный вес;
- сердечно-сосудистые заболевания;
- курение;
- употребление наркотиков;
- употребление алкоголя.
Кроме того, инсульт чаще развивается у людей старше 55 лет и тех, чьи близкие родственники уже пострадали от инсульта. В возрастном интервале от 45 до 55 лет инсульт у мужчин случается вдвое чаще, чем у женщин.
Чтобы понять, есть ли риск инсульта, сложные исследования не нужны. Достаточно следить за состояние сосудов и давлением, нормально питаться, не курить.
Провериться можно совершенно бесплатно в Центрах здоровья.
Как его предотвратить?
Профилактика инсульта основывается на основных принципах здорового образа жизни.
- Знайте и контролируйте свое артериальное давление.
- Не начинайте курить или откажитесь от курения как можно раньше.
- Добавляйте в пищу как можно меньше соли и откажитесь от консервов и полуфабрикатов, которые содержат ее в избыточном количестве.
- Контролируйте уровень холестерина в крови.
- Соблюдайте основные принципы здорового питания – ешьте больше овощей и фруктов, откажитесь от добавленного сахара и насыщенного животного жира.
- Не употребляйте алкоголь. Риск развития инсульта наиболее высок в первые часы после принятия спиртного.
- Регулярно занимайтесь спортом. Даже умеренная физическая нагрузка – прогулка или катание на велосипеде – уменьшает риск развития сердечно-сосудистых заболеваний, в том числе и инсульта.
Каковы признаки инсульта и что надо делать?
Что такое инсульт?
Головной мозг может функционировать лишь в том случае, если через него проходит поток крови. Два крупных кровеносных сосуда, расположенные по обе стороны шеи, поставляют кровь из сердца в головной мозг. Кровеносные сосуды разветвляются и становятся все меньше и меньше до тех пор, пока крошечные кровеносные сосуды не обеспечат кислородом и питательными веществами все части головного мозга. Инсульт возникает таким же образом, как и инфаркт, но происходит в головном мозге. Если прерывается поступление крови в головной мозг, то головной мозг лишается обеспечения кислородом и питательными веществами. Это вызывает повреждение ткани головного мозга, которое мы называем инсультом.
Инсульты вызываются главным образом окклюзией, которая препятствует поступлению крови в сердце или головной мозг. Наиболее распространенной причиной этого является возникновение жировых отложений на внутренних стенках кровеносных сосудов, снабжающих сердце или головной мозг. Они сужают кровеносные сосуды и делают их менее гибкими. Это явление иногда называется артериосклерозом или атеросклерозом. В этом случае повышается вероятность закупорки кровеносных сосудов сгустками крови. Когда это происходит, кровеносные сосуды не могут снабжать кровью сердце и головной мозг, которые становятся поврежденными.
Инсульты могут быть также вызваны двумя другими причинами:
- Кровеносный сосуд головного мозга может разорваться и вызвать кровотечение, повреждающее ткань головного мозга. Это называется внутримозговым кровоизлиянием. В этом случае важным фактором риска является повышенное артериальное давление. Вы можете получить более подробную информацию о повышенном артериальном давлении в Разделе 9.
- Если у человека слабое или аритмичное сердечное сокращение, то сгустки крови могут образоваться в сердце и через кровеносные сосуды попасть в головной мозг.
Эти сгустки могут застрять в одной из узких артерий головного мозга, преградив поступление крови в область головного мозга.
Обширный инсульт
Наиболее распространенным симптомом инсульта является внезапная бледность на лице, слабость в руке или ноге, в большинстве случаев с одной стороны тела. Другие симптомы включают внезапное появление:
- онемения лица, руки или ноги, особенно на одной стороне тела;
- спутанности сознания, затруднения при произнесении слов или понимании речи;
- затруднения смотреть одним или обоими глазами;
- затруднения при ходьбе, головокружения, нарушения равновесия или координации;
- резкой головной боли по неизвестной причине;
- обморочного или бессознательного состояния.
Последствия инсульта зависят от того, какая часть головного мозга повреждена и насколько серьезное повреждение. Инсульт может воздействовать лишь на одну часть тела, например лицо, руку или ногу. Он также может полностью парализовать одну часть тела. Очень тяжелая форма инсульта может вызвать внезапную смерть.
Микроинсульт
Микроинсульт также называется преходящим нарушением мозгового кровообращения. Признаки микроинсультов могут быть похожи на признаки обширных инсультов, но они слабее и продолжаются лишь короткое время, обычно менее часа. Человек часто восстанавливается без какого-либо лечения. Эти микроинсульты являются предупреждением; большинство людей, которые имели один или несколько микроинсультов, могут позднее пострадать от обширного инсульта.
Примечание: У человека может возникнуть обширный инсульт без каких-либо предварительных микроинсультов.
Что делать в случае инсульта
Если вы видите у кого-то признаки инсульта, немедленно вызовите врача или скорую помощь или отвезите этого человека в пункт неотложной помощи ближайшей больницы. Сделайте это, если даже симптомы не очень тяжелые, поскольку инсульт может прогрессировать. Вы должны сделать то же самое в случае микроинсульта. Если поблизости отсутствует больница или центр здравоохранения, немедленно вызовите врача.
Лечение инсульта
Уровень медицинской помощи, которую вы получите, может варьироваться в зависимости от места, где это произошло. Объем помощи, в которой вы нуждаетесь, зависит от того, насколько тяжелым является инсульт.
Если вы прибудете в больницу в пределах трех часов после появления первого признака инсульта, врач может сразу же дать вам антитромботическое лекарственное средство для растворения сгустков крови в ваших артериях. Однако выбор лечения будет зависеть от точной причины инсульта.
Для диагностирования вида вашего инсульта врач ознакомится с вашей историей болезни, проведет медицинский осмотр и обследования, такие как компьютерная томография (КТ) и магнитно-резонансная томография (МРТ).
Эти обследования покажут, имеется ли у вас ишемические нарушения (вызванные окклюзией) или внутримозговое кровоизлияние (вызванное разрывом кровеносного сосуда в головном мозге).
Врач, возможно, выпишет лекарства для облегчения ваших симптомов и для предупреждения повторного инсульта, а также даст рекомендации по изменению вашего образа жизни, с тем чтобы уменьшить риск. Если вы будете следовать этим рекомендациям, вы добьетесь наилучших результатов. Внимательно выслушайте указания своего врача и, в случае необходимости, задайте ему вопросы.
У некоторых больных специальные хирургические операции по удалению окклюзии шейных артерий, такие как каротидная эндартерэктомия или стентирование, могут предупредить возникновение повторных инсультов.
Реабилитация и длительный уход
Больные, парализованные после инсульта, нуждаются в специальном уходе в больнице, с тем чтобы восстановиться и избежать осложнений и длительной инвалидности. Многие больные, перенесшие инсульт, остаются в той или иной степени инвалидами и нуждаются в длительном уходе в домашних условиях.
Значительная часть реабилитации после инсульта включает обучение больных тому, как безопасно выполнять физические упражнения. Она также включает:
- оказание помощи в улучшении ходьбы, приеме пищи, одевании, купании, приготовлении пищи, чтении, написании и пользовании туалетом;
- терапию речи;
- проведение проверки, для того чтобы убедиться, что больные могут жить безопасно в домашних условиях;
- содействие в организации медицинской и реабилитационной помощи и составление графиков ее предоставления;
- консультирование больных и членов их семей, включая рекомендации в отношении ведения финансовых, юридических и коммерческих дел;
- трудотерапию, с тем чтобы помочь больным сохранять физическую активность и деятельность;
- физиотерапию, с тем чтобы помочь вернуть подвижность.
Лекарственные средства, используемые для лечения и ведения больных с инсультами
Лекарственные средства, часто используемые для лечения инсульта, включают:
- антитромбоцитарные средства, такие как аспирин;
- антикоагулянты или разжижители крови, такие как варфарин;
- лекарственные средства для контроля кровяного давления, такие как блокаторы кальциевых каналов и ингибиторы ангиотензин – превращающего фермента;
- лекарственные средства для понижения содержания жира в крови.
Эти лекарственные средства необходимо применять под наблюдением врача.
Можно ли поправиться после инсульта?
Да, можно, но степень длительной инвалидности зависит от того, сколько времени будет сохраняться повреждение головного мозга, вызванное инсультом. Многие выжившие после инсульта люди остаются инвалидами вследствие умственной неполноценности и соматических нарушений. Им требуется поддержка членов семьи и друзей, с тем чтобы помочь им справиться с трудностями.
Как можно избежать повторного инсульта?
Важно поддерживать здоровый образ жизни и обязательно пройти курс медицинского лечения, такой как прием аспирина и лекарственного средства для понижения кровяного давления. Люди, которые перенесли инсульт, с большей вероятностью могут подвергнуться повторному инсульту.
Если у вас аритмичное сокращение сердца (мерцательная аритмия), то для предупреждения повторного инсульта также важно учитывать это и обращаться за медицинской помощью. Консультируйтесь со своим врачом по этому вопросу.
ГБУЗ АО «Наримановская РБ» — Инсульт
Инсульт
Инсульт: причины, симптомы, помощь!!!
Что такое инсульт в современном мире известно практически каждому. Это заболевание, которое с каждым годом «молодеет». Если еще 15-20 лет назад болезнь встречалась у людей преклонного возраста, то в современном мире она все чаще встречается у молодых и людей среднего возраста. По статистике ежегодно смертность от инсульта составляет 6 миллионов человек, это второе заболевание с частым летальным исходом в списке сердечно-сосудистых, его опережают только лишь инфаркты.
От правильного распознавания патологии и дальнейшего лечения зависит жизнеспособность больного. Под определением инсульта скрывается острая патология кровообращения в головном мозге. Развивается она внезапно, без видимых предпосылок, локализуется очагами или охватывает весь мозг. Проявляется заболевание ухудшением общего состояния, что может сохраняться в среднем более суток. В мозге нарушается кровообращение, мозговые клетки отмирают, что ведет к необратимым процессам. Исследователи изначально связывали эту патологию с изменением состава крови, в частности – с образованием тромбов и эмболией, а с изучением истории инсультов в список провоцирующих факторов попал и атеросклероз. Описания болезни впервые встречаются у Гиппократа.
Второе название приступа, или удара, – «апоплексия», пришло в медицину от греческого хирурга 200-х годов нашей эры – Галена. Патология характеризуется потерей контроля над участками мозга, которые отвечают за определенные функции организма. Инсульт полностью вылечить сложно, проще не допустить появление удара. В группе риска оказываются мужчины после 50 лет, люди с ожирением, заболеваниями сердечно-сосудистой системы, сахарным диабетом. Также к удару приближают курение, употребление алкоголя или наркотических веществ. Инсульт поражает и людей после 30 лет, но по причине высокой утомляемости, стрессов, что чаще встречается в мегаполисах.
Почему происходит кровоизлияние
Инсульт – это следствие нарушения кровообращения, проблем с сердцем, гормональных изменений. Главными причинами становятся повреждения сосудов или сужение в них просвета. Причины заболевания выделяют в группы: Атеросклероз, или отложение бляшек «вредного» холестерина на стенках кровеносных сосудов. Повышенное содержание глюкозы в организме, сахарный диабет обоих типов, гормональные изменения. Даже в период беременности они увеличивают риск инсульта в 8 раз. Стенки сосудов истончаются вследствие воздействия никотина, неправильного приема медицинских препаратов. Антибиотики или оральная контрацепция в сочетании с алкоголем ведут к образованию тромбов. Негативно на сосудах сказываются и наркотические вещества. Хроническая усталость, стрессы, малоподвижный образ жизни. Пожилой возраст – тоже причина возникновения ударов. Наступает он из-за возрастных изменений в тканях сердца и сосудов. Они становятся более ломкими, чаще происходят спазмы. Но наиболее распространенной причиной патологии считают повышенное давление, 7 из 10 пострадавших от кровоизлияния – это люди с гипертонией (давление выше 140 на 90), нарушением работы сердца. Даже безобидная мерцательная аритмия становится причиной образования тромбов, которые и приводят к нарушению кровотока.
Как классифицируют апоплексию головного мозга
Механизм развития инсульта повлиял на классификацию заболевания. Выделяют ишемический вид, причина которого скрыта в труднопроходимости кровеносных сосудов; геморрагический – происходит из-за истончения или повреждения стенок сосудов, и субарахноидальный, который часто развивается в ответ на травму головного мозга. Бывают удары легкой, средней и тяжелой степени.
Виды инсульта
Патология может охватывать несколько рядом расположенных зон, такой вариант называется обширным, он наиболее опасен. Существует и очаговый инсульт, который распространяется на отдельные участки. По аналогии «обширным» принято называть масштабные и критичные повреждения органа. Так, например, обширный инфаркт миокарда также отличает масштабное поражение тканей сердца с их последующим некрозом.
Преходящее нарушение, или микроинсульт, – это патология, которая проявляется в течение первых суток после удара. Опасно такое состояние у молодых людей, они могут переносить его в сознании, не придавая болезни особого значения.
Малым инсультом принято считать апоплексию, тогда улучшение наступает в течение первых трех недель. Иногда симптомы после удара проходят, не оставляя последствий. Это нечастые примеры, но они медицине известны. Бывает, что приступ повторяется второй раз. Третий раз часто становится последним, не совместимым с жизнью.
Особенности ишемического инсульта
Ишемическое поражение головного мозга встречается в 8 случаях из 10. Преимущественно им страдают люди преклонного возраста, после 60 лет, чаще – мужчины. Основная причина – это закупорка сосудов или их длительный спазм, что влечет за собой прекращение кровоснабжения и кислородное голодание. Это ведет к отмиранию клеток мозга. Люди с подобными патологиями, как сахарный диабет, пороки развития сердца, атеросклероз, высокий уровень холестерина, чаще сталкиваются с ишемическим инсультом. Его особенности: Часто наступает внезапно, преимущественно – в спокойном состоянии, ночью. Заболевание проявляется сразу после удара, плохое самочувствие может сохраняться в течение первых суток.
Ишемия бывает выражена микроинсультом, когда клетки самовосстанавливаются в течение суток. Эта патология отличается небольшим участком поражения. Малый инсульт по ремиссии не превышает 3 недель. Опасность представляет прогрессирующий тип заболевания, когда признаки удара со временем только нарастают. Негативными последствиями отличается и обширный удар.
Геморрагический приступ
Если предыдущий вид апоплексии характеризуется нарушением кровообращения, то геморроидальный вариант – внутренним кровоизлиянием. Чаще повреждению подлежат крупные мозговые артерии. На его возникновение влияют возможные отравления, иногда оно развивается в ответ на осложнение заболеваний. Причинами выступают повышенные нагрузки, как физического, так и психологического характера, как следствие – высокое давление, слабые сосуды. О том, какие существуют способы укрепить кровеносные сосуды и очистить их, чтобы предотвратить инсульт
Различают виды геморроидального инсульта:
Паренхиматозное излияние – одно из самых тяжелых, оно поражает паренхиму – функциональные клетки мозга. Кровь останавливается сложно, поражения охватывают большие участки.
Субарахноидальный удар поражает область между мягкой и паутинной оболочкой. Чаще к нему приводят травматические причины.
Арахноидальный инсульт характеризуется распространением в паутинной области, вызывают его разрывы новообразований в мозге.
На долю геморроидального кровоизлияния приходится около 8 % случаев всех приступов. Провоцирующими факторами этой категории ударов остаются слабость стенок сосудов, болезни крови, аневризмы. Приступ случается чаще днем.
Чем отличается субарахноидальный удар
Патологию сопровождает излияние крови в пространство головного и спинного мозга, подвергаются ему мягкие и паутинные ткани. Недуг встречается редко, если причина в физиологическом разрыве аневризмы, то чаще ей подвержены мужчины 40 – 60 лет. Иногда приступ наступает из-за травмы. С возрастом увеличивается риск возможного инсульта. На него влияет употребление тяжелых наркотиков, как кокаин, курение.
Различают апоплексию по участкам поражения.
Это боковые, подкорковые, лобарные, мозжечковые, стволовые, расположенные к центру, или медиальные инсульты. Лечение зависит от типа приступа. Определить его помогут признаки патологии, которые мы рассмотрим ниже. Как отличить симптомы инсульта Клиническая картина инсультов может протекать бессимптомно, что встречается редко. Опасность этого заболевания – в отсутствии своевременной медицинской помощи. Симптомы удара зависят и от пораженных участков мозга, и от разновидности недуга.
Особенные признаки инсульта:
Ишемическая апоплексия отражается на моторике глаз и мышц головы. Глазные яблоки и скошенная голова повернуты в сторону пострадавшего полушария. Затрудняется речь, может настать паралич верхних конечностей, лицевых мышц. Иногда проявляется недержание мочи.
Перед геморроидальным кровоизлиянием наблюдается гипертония, она сопровождается тошнотой, рвотой, возможна потеря сознания, которой оканчивается эпилептический приступ. Теряется чувствительность конечностей, память, а резкое повышение температуры иногда говорит о прорыве кровоизлияния в желудочек. Обморок, головокружение, сильная головная боль специфического характера тоже могут сопутствовать приступу. Возможна «горячая», разливающаяся боль в голове, где произошло кровоизлияние. Светочувствительность, при которой наступает раздражение глаз от воздействия яркого света, появляются точки перед глазами.признаки и последствия инсульта Опасность инсультов скрывается и в том, что один вид приступа может перетекать в другой, не всегда сразу удается отличить тип патологии. Если присутствовал эпилептический приступ, симптоматика апоплексии отсутствует.
Выделяют 4 этапа регресса сознания:
первый – это стадия оглушения, когда пострадавший ничего не слышит.
Во время второго этапа наступает ступор, напоминающий сон. При нем глаза больного открыты, зрение не сфокусировано.
На третьем этапе состояние пострадавшего напоминает более глубокий сон, веки могут вздрагивать, больной еще может глотать.
Наиболее сложной считают стадию комы.
Если человек с возможным инсультом находится без сознания, его нельзя приводить в чувства. Нужно срочно вызывать скорую помощь.
Оказание помощи сразу после приступа
Удар может случится где угодно, когда угодно и чаще происходит на глазах у людей. Важно знать первые отличительные признаки инсульта — если по ним понять и заподозрить, что это инсульт, то больного без сознания нельзя переносить и приводить в чувства. Нужно сразу вызвать бригаду медиков. Им нужно сообщить, что есть подозрение на инсульт.
Первая помощь при инсульте. Это должен знать каждый — есть максимум 3 часа на шанс сохранить качество жизни!
Если человек в сознании, но жалуется на нарастающую головную боль, не может контролировать мышцы лица и улыбнуться, – это признаки нарушения мозгового кровообращения. Врачи обязаны госпитализировать пациента. От их правильных действий в первые 2 – 3 часа после удара зависит дальнейшая жизнь пострадавшего. Если они отказываются от транспортировки, нужно ссылаться на законы и требовать принятия экстренных мер. Чем дольше бездействовать, тем больше клеток головного мозга больного отомрет. Вызывается машина скорой помощи, но диспетчеру сообщают, что нужна именно неврологическая бригада. Если спросят, откуда уверенность в диагнозе, лучше сказать, что его уже поставили. Это увеличит шансы больного на адекватную помощь в самое важное – первое – время после апоплексии. Пока бригада выезжает, лучше позаботиться о мужчинах-носильщиках – на случай, если нужна будет помощь при транспортировке пострадавшего в карету скорой помощи. Больному ничего не дают есть, пить, не передвигают его! Если он находится в горизонтальном положении, можно аккуратно перевернуть на бок, чтобы избежать попадания возможной рвоты в дыхательные пути. Если пострадавший находится в сознании, его также укладывают. Обувь и ремень снимают, бюстгальтер женщины расстегивают, окно в помещении открывают. Все это увеличит доступ кислорода. С больным можно разговаривать, необходимо успокоить его, поскольку человек часто сам не понимает, что произошло. Если отсутствует сердцебиение, нужно провести непрямой массаж сердца. Важно обеспечить пострадавшему горизонтальное положение без высокой подушки и спокойствие. Больше ничего предпринимать нельзя. Самостоятельная транспортировка, передвижение, возвращение его в чувства могут привести к усилению внутреннего кровотечения и отрыву возможных тромбов.
Классификация вида и тяжести патологии определяется еще в машине скорой помощи. Исследования проводятся уже в клинике. К диагностическим мерам относятся: Осмотр. Тест УЗП. Он называется по буквам трех первых действий, которые должен произвести больной: улыбнуться, заговорить и попытаться поднять руку. Оценка общего состояния пациента врачом. Назначается точное и оперативное исследование больного, поможет магнито-резонансная терапия или компьютерная томография. Люмбальная пункция позволит отличить мозговое кровоизлияние от других патологий головного мозга. Также проводится диагностика сердечно-сосудистой системы, назначается ЭКГ. Она направлена на выявление возможных тромбов в сердце. Перед оперативным вмешательством также проводятся общие анализы крови – биохимический, на сахар.
Терапия и профилактика инсульта
Лечение зависит от вида инсульта. При геморрагическом – принимаются меры по увеличению свертываемости крови. При этом назначается хлористый кальций, убирается отечность тканей мозга, снижается давление и увеличивается плотность сосудистых стенок.геморрагический инсульт и его лечение При ишемическом варианте, наоборот, кровоснабжение нужно улучшить, а клеткам мозга – повысить устойчивость к недостающему кислороду. Голова при этом у больного во время постельного режима не поднимается высоко, как при геморрагическом кровоизлиянии. Лечение проводится под наблюдением врача, схемы зависят от вида удара. В домашних условиях, после выписки, принимаются поддерживающие меры, как постепенное разрабатывание конечностей, мышц лица, речи. Понадобится употребление препаратов и щадящее питание. Исключается жирная, копченая пища, вызывающая образование тромбов. Прописывается употребление витаминов, среди которых – Е, он улучшает эластичность сосудов, С – повышает прочность сосудистых стенок, также необходимы продукты, богатые железом. Подробное меню и способы обработки продуктов описываются в лечебной диете (стол № 10). В него входят животные белки и сложные углеводы, количество жиров ограничено, спиртное и соленья исключены. Максимальная калорийность не превышает 2500 килокалорий.
Чтобы провести профилактику инсульта, нужно: Поддерживать давление в норме, следить за здоровьем сосудов, сердца и гормональным фоном. Придерживаться рационального питания. Вести активный образ жизни, достаточно отдыхать. Исключить вредные привычки, заняться спортом.профилактика инсульта .
А если инсульт все же застал кого-то из знакомых или случайного прохожего, нужно срочно вызвать врачебную бригаду и обеспечить больному горизонтальное положение и покой, проконтролировать его доставку в клинику. Остальное уже будет зависеть от врача.
фактов о вегетативных состояниях и состояниях минимального сознания после тяжелой травмы головного мозга
Серьезная травма головного мозга вызывает изменение сознания. Сознание относится к осознанию себя и окружающей среды. Повреждение головного мозга может вызвать широкий спектр нарушений сознания. Некоторые травмы легкие и могут вызывать относительно незначительные изменения сознания, такие как кратковременное замешательство или дезориентацию.
Наиболее тяжелые травмы вызывают глубокое нарушение сознания. От 20 до 40% людей с такими тяжелыми травмами не выживают.Некоторые выжившие люди в течение некоторого времени находятся в полной бессознательности, не осознавая себя и окружающий мир. Диагноз, который ставят этим людям, зависит от того, всегда ли их глаза закрыты или бывают периоды, когда глаза открыты. Состояние полного бессознательного состояния без открытия глаз называется комой. Состояние полного бессознательного состояния с некоторым открытием глаз и периодами бодрствования и сна называется вегетативным состоянием. По мере того, как люди выздоравливают после тяжелой черепно-мозговой травмы, они обычно проходят различные фазы восстановления.Восстановление может остановиться на любом из этих этапов.
Характеристики комы
- Без открывания глаз
- Невозможно выполнить инструкции
- Нет речи или других форм общения
- Целенаправленное движение отсутствует
Характеристика вегетативного состояния
- Возврат цикла сна-бодрствования с периодами открытия и закрытия глаз
- Может стонать или издавать другие звуки, особенно при растяжении напряженных мышц
- Может плакать, улыбаться или делать другие выражения лица без видимой причины
- Может ненадолго переводить взгляд на людей или предметы
- Может вздрогнуть на громкий звук
- Невозможно выполнить инструкции
- Нет речи или других форм общения
- Целенаправленное движение отсутствует
Лицам в коме или вегетативном состоянии требуется серьезный уход, который может включать:
- Кормление через трубку для кормления
- Поворот в постели для предотвращения пролежней
- Специальная подстилка для предотвращения пролежней
- Помощь при удалении кишечника и мочевого пузыря с помощью катетера и / или подгузников
- Управление дыханием, например, отсасывание выделений; это может включать уход за трахеостомической трубкой
- Управление мышечным тонусом (чрезмерное напряжение мышц)
- Специальное оборудование, которое может включать инвалидную коляску или специальные постельные принадлежности, помогающие поддерживать правильную осанку и уменьшающие мышечное напряжение
- Лечение инфекций, таких как пневмония или инфекции мочевыводящих путей
- Лечение других медицинских проблем, таких как лихорадка, судороги и т. Д.
Что происходит после комы и вегетативного состояния?
Когда люди начинают приходить в сознание, они могут:
- следуйте простым инструкциям других людей, например: «Открой глаза», «Сожми мою руку», «Назови свое имя» и т. Д .;
- общаться, произнося слова или указывая «да» или «нет» кивками или жестами головой; и / или
- используйте обычные предметы обычным образом, например, расчесывайте волосы щеткой, используйте соломинку для питья, подносите телефон к уху и т. Д.
Лица с черепно-мозговой травмой переходят в бессознательное состояние и последующие стадии выздоровления медленнее или быстрее, в значительной степени в зависимости от тяжести травмы. Пациенты с менее серьезными травмами могут проходить эти стадии быстрее, а некоторые из стадий, описанных здесь, могут быть плохо распознаны или не возникать вовсе. Люди с очень серьезными травмами могут застопориться на той или иной стадии и не смогут перейти на более высокий уровень восстановления.
Для людей с более длительными периодами бессознательного состояния выход из бессознательного состояния является постепенным процессом. Кома редко длится более 4 недель. Некоторые пациенты переходят из комы в вегетативное состояние, но другие могут переходить из комы в период частичного сознания. Очень редко человек сразу переходит из комы или вегетативного состояния в состояние полного сознания.
Люди, у которых были более короткие периоды потери сознания, вероятно, изначально имели менее серьезные повреждения мозга.Следовательно, они, вероятно, будут лучше выздоравливать, чем люди, у которых были более длительные периоды бессознательного состояния.
Черепно-мозговая травма — это повреждение головного мозга, вызванное внешней силой, например, автомобильной аварией или падением. Около 50% людей, находящихся в вегетативном состоянии через месяц после черепно-мозговой травмы, в конечном итоге восстанавливают сознание. Они, вероятно, будут медленно выздоравливать и обычно имеют некоторые постоянные когнитивные и физические нарушения и инвалидность.Люди, находящиеся в вегетативном состоянии из-за инсульта, потери кислорода в головном мозге (аноксия) или некоторых типов тяжелых заболеваний, могут не выздороветь так же хорошо, как люди с черепно-мозговой травмой. Те немногие люди, которые остаются в длительном вегетативном состоянии, могут выжить в течение длительного периода времени, но они часто испытывают медицинские осложнения, такие как пневмония, дыхательная недостаточность, инфекции и т. Д., Которые могут сократить продолжительность жизни.
Люди с медленным восстановлением сознания продолжают иметь пониженный уровень самосознания или осведомленности об окружающем мире.У них непоследовательная и ограниченная способность отвечать и общаться. Это состояние ограниченного осознавания называется состоянием минимального сознания.
Характеристика минимально сознательного состояния
- Иногда следует простым инструкциям
- Может выражать да или нет, разговаривая или жестикулируя
- Может говорить понятные слова или фразы
- Может реагировать на людей, вещи или другие события посредством:
- плачет, улыбается или смеется;
- издавать звуки или жестикулировать;
- тянуться к объектам;
- пытается удержать или использовать предмет, или
- удерживать взгляд на людях или предметах в течение длительного периода времени, независимо от того, движутся они или неподвижны.
Люди в минимально сознательном состоянии делают эти вещи непоследовательно. Например, один раз человек может быть в состоянии следовать простой инструкции, а в другой раз он может быть не в состоянии следовать никаким инструкциям вообще. Из-за этого трудно отличить вегетативное состояние от состояния минимального сознания.
Находясь в состоянии минимального сознания, люди нуждаются в обширном уходе, аналогичном тому, который необходим людям в вегетативном состоянии.
Выход из состояния минимального сознания
Как только человек может общаться, следовать инструкциям или постоянно пользоваться предметом, например, расческой или карандашом, он больше не находится в состоянии минимального сознания.Некоторые люди остаются в минимальном сознании неопределенно долго, но многие улучшаются. Чем дольше человек остается в состоянии минимального сознания, тем больше у него или нее необратимых нарушений. Это связано с тем, что вегетативные состояния и состояния минимального сознания вызваны серьезным повреждением нескольких областей мозга. После выхода из состояния минимального сознания люди почти всегда испытывают замешательство. Иногда люди сразу переходят из комы в состояние замешательства.
Сравнение комы, вегетативного состояния и минимального сознания
Кома | Состояние вегетации | Состояние минимального сознания | |
|---|---|---|---|
Отверстие глаза | № | Есть | Есть |
Циклы сна / бодрствования | № | Есть | Есть |
Визуальное отслеживание | № | № | Часто |
Распознавание объекта | № | № | Несоответствие |
Команда после | № | № | Несоответствие |
Связь | № | № | Несоответствие |
Условные эмоции | № | № | Несоответствие |
Характеристика состояния замешательства
- Дезориентация (невозможность отследить правильную дату и место)
- Серьезное нарушение внимания, памяти и других умственных способностей
- Колебание уровня отзывчивости
- Беспокойство
- Нарушение сна в ночное время
- 6.Чрезмерная сонливость и сон в течение дня
- Бред или галлюцинации
Как и в случае вегетативных состояний и состояний минимального сознания, скорость и степень восстановления из состояния спутанности сознания варьируются от человека к человеку. Однако почти все люди, достигшие состояния замешательства, продолжают добиваться дальнейшего прогресса. Основными факторами, определяющими конечную степень выздоровления, являются исходная тяжесть черепно-мозговой травмы и некоторые типы дополнительных медицинских проблем. Чем короче время человек находится в растерянном состоянии, тем лучше будет его окончательное выздоровление.Легкие медицинские осложнения, такие как нарушение сна или инфекция мочевыводящих путей, могут продлить состояние спутанности сознания, но не обязательно повлияют на конечный результат.
Когда состояние замешательства разрешается, люди обычно гораздо лучше способны обращать внимание, ориентироваться в месте и времени и сохранять воспоминания для повседневных переживаний. Тем не менее, у них очень вероятно возникновение серьезных когнитивных проблем, таких как нарушение памяти или замедленное мышление. Эти когнитивные проблемы, вероятно, продолжат улучшаться с течением времени.Некоторые люди достигают ограниченного прогресса, в то время как другие достигают значительного прогресса.
Модели восстановления после очень тяжелой черепно-мозговой травмы
Некоторые люди быстро выходят из комы и на короткое время остаются в состоянии минимального сознания, прежде чем вернуться на более высокий уровень сознания с легкими нарушениями. Другие могут иметь более длительный период в состоянии минимального сознания после выхода из вегетативного состояния, а затем, как правило, имеют большую степень долгосрочных нарушений.Иногда люди остаются в вегетативном состоянии или в состоянии минимального сознания в течение длительного периода времени, и в редких случаях эти состояния могут быть постоянными.
Какие процедуры используются с людьми в вегетативном состоянии или в состоянии минимального сознания?
В настоящее время не существует лечения, которое, как было доказано, ускоряет или улучшает выздоровление от вегетативного состояния или состояния минимального сознания. Тем не менее, существует общее мнение о том, что основное внимание в медицинской помощи уделяется предотвращению или лечению любых факторов, которые могут препятствовать выздоровлению (таких как гидроцефалия, скопление жидкости в головном мозге или использование седативных препаратов при других состояниях), а также сохранить физическое здоровье (например, лечить инфекции или жесткость суставов).Медицинские учреждения и врачи различаются по степени, в которой они пробуют различные методы лечения, такие как лекарства или сенсорная стимуляция для восстановления сознания. Поскольку степень выздоровления от расстройств сознания сильно различается, трудно судить о ценности этих и других методов лечения вне рамок научных исследований. Вы можете узнать у своего врача или программы о философии использования этих видов лечения.
Переходы на разные уровни лечения
На различных этапах процесса выздоровления люди в минимально сознательном или вегетативном состоянии могут получать помощь в самых разных условиях.Первоначально человек с серьезным нарушением сознания, скорее всего, будет лечиться в больнице неотложной помощи, где основное внимание уделяется спасению его / ее жизни и стабилизации его / ее с медицинской точки зрения. Как только это будет достигнуто, следующим шагом будет восстановление функции до любого возможного уровня. Иногда это происходит в больнице неотложной реабилитации, которая предоставляет программу реабилитационных услуг высокой интенсивности, включая физиотерапию, трудотерапию, речевую и языковую терапию, рекреационную терапию, нейропсихологические услуги и медицинские услуги.
Некоторые пациенты не переходят из больницы неотложной помощи в программу неотложной реабилитации. Эти люди могут обратиться непосредственно в учреждение квалифицированного сестринского ухода, в программу подострой реабилитации, в дом престарелых или даже в дом с семьей. Лица, выписанные из программы неотложной реабилитации, обычно также отправляются в одно из этих мест. Учреждения квалифицированного сестринского ухода, программы подострой реабилитации и дома престарелых сильно различаются по количеству и качеству предоставляемых ими медицинских услуг, сестринского ухода и реабилитационной терапии.
Многие факторы влияют на решения о том, куда может пойти человек с тяжелым нарушением сознания или другими тяжелыми нарушениями после выписки из больницы неотложной помощи или выписки из программы неотложной реабилитации. Некоторыми из этих факторов являются состояние здоровья человека, медицинское страхование и другие льготы, способность человека переносить реабилитационные методы лечения, философия врача о том, куда людям следует идти, чтобы продолжить восстановление после тяжелых травм, способность семьи заботиться о человеке в дом, пожелания семьи и практические вопросы, например, расстояние, на которое семья должна пройти, чтобы навестить человека в учреждении.
Имена, используемые для описания уровней медицинской помощи и условий, в которых они предоставляются, различаются в зависимости от страны. Полезно работать с социальным работником или ведущим дела в учреждении, где ваш близкий в настоящее время получает услуги, чтобы спланировать необходимые переходы. Не бойтесь задавать вопросы, чтобы убедиться, что вы получите необходимую информацию, которая поможет вам принять наилучшее возможное решение.
На что обращать внимание при выборе места для ухода за любимым человеком:
На различных этапах процесса выздоровления люди в минимально сознательном или вегетативном состоянии могут получать помощь в самых разных условиях.К ним относятся стационарные реабилитационные учреждения, учреждения квалифицированного сестринского ухода и учреждения долгосрочной неотложной помощи. Ниже приведены некоторые рекомендации по выбору места для ухода:
- Лечебная бригада нынешнего члена вашей семьи имела хороший опыт работы с программой, когда они направляли туда других.
- Персонал учреждения поможет вам почувствовать себя комфортно, с ним можно будет поговорить о ваших проблемах и ответить на ваши вопросы.
- У программы и медицинского персонала есть опыт работы с теми же проблемами, что и у члена вашей семьи.
- Учреждение проинформировано об особенностях ухода, в котором нуждается ваш близкий, и может удовлетворить эти потребности. Вы можете сыграть свою роль в разработке подробного плана ухода.
- Программа включает ведение пациентов для помощи в планировании следующего уровня обслуживания, будь то переход в программу реабилитации, в учреждение для долгосрочного ухода или на дому.
- Программа предусматривает обучение и подготовку будущих воспитателей.
- Программа использует специальные процедуры для измерения прогресса.
Если можно организовать услуги по поддержке, некоторые люди в минимальном сознании или в вегетативном состоянии могут получить уход на дому.
Мысли бывших семей
Члены семьи, у которых есть любимый человек в минимально сознательном или вегетативном состоянии, определили ряд важных проблем:
- Общение с поставщиками медицинских услуг
Обязательно задавайте вопросы, делитесь своими наблюдениями и выражайте свое мнение. - Управление медицинским оборудованием и расходными материалами
Важно знать об оборудовании и расходных материалах вашего близкого и знать, как общаться с компаниями, которые поставляют эти товары. - Обеспечение ухода
Члены семьи часто заботятся о своих близких. Объем оказываемого вами ухода будет зависеть от вашей роли в предоставлении ухода (это может варьироваться от предоставления большей части ухода самостоятельно до простого руководства уходом, предоставляемым другими), людей, таких как сиделки, обслуживающий персонал, медсестры и члены семьи, доступны, чтобы помочь вам в предоставлении ухода, условия (это может быть ваш дом или учреждение квалифицированного сестринского ухода) и рекомендации, которые вы получите от поставщиков медицинских услуг.Желательно получить как можно больше обучения, чтобы предоставлять любые элементы ухода, которые вы выбираете и способны управлять. К ним могут относиться купание, уход, управление кишечником и мочевым пузырем, подвижность, диапазон движений и другие медицинские проблемы, которые могут быть у вашего любимого человека. - Информация о финансовых ресурсах
Сначала вы можете почувствовать себя подавленным, когда начнете узнавать о различных финансовых ресурсах, которые могут быть подходящими для вашего любимого человека. Тем не менее, проявив терпение, настойчивость и некоторую помощь от других, вы сможете выяснить, какие программы применимы, и найти свой путь через процессы приложения.Программы, о которых вы хотите узнать, включают:
- Программы здравоохранения, такие как Medicare и Medicaid.
- Программы возмещения дохода или финансовой помощи, такие как SSDI (Социальное страхование по инвалидности), SSI (Дополнительный доход), или, возможно, полисы страхования по инвалидности, которые у вашего близкого человека могли быть на работе.
- Службы помощи в общественной жизни, такие как государственные агентства, которые помогают людям в этих областях.
Возможно, не удастся найти человека, который знает все о том, как получить доступ к этим различным службам и программам.Главное — продолжать задавать вопросы и следить за ними, чтобы убедиться, что вы и ваш близкий получите все доступные преимущества. Вам могут помочь социальные работники, терапевты, ведущие дела, местный офис социального обеспечения, отделение ассоциации травм головного мозга вашего штата, члены семьи или друзья, которые являются инвалидами или у которых есть семьи с ограниченными возможностями, или человеческие ресурсы (персонал ) у работодателя вашего любимого человека.
- Опекунство
Поскольку ваш любимый человек не может принимать решения за себя в полной мере, вам или кому-то другому может быть полезно назначить опекуном.Это может облегчить принятие медицинских решений или управление финансовыми вопросами вашего близкого. Если вы считаете, что вашему близкому человеку может потребоваться назначение опекуна, вам нужно будет обратиться к адвокату за помощью. Опекунство можно отменить, когда оно больше не нужно.
Как взаимодействовать с любимым человеком, находящимся в бессознательном состоянии или с низким уровнем отзывчивости
Самый естественный способ взаимодействия — поговорить с любимым человеком, даже если он или она может не ответить или не понять.Простые вещи, такие как рассказ ему или ей о последних событиях в вашей жизни, о том, что происходит в вашей семье или районе, или последние новости, могут заставить вас почувствовать связь. Разговор с любимым человеком о том, что вы делаете во время оказания помощи, может повысить ваш комфорт в процессе оказания помощи. Например, если вы скажете любимому человеку, что собираетесь пошевелить его или ее руками и ногами, чтобы избежать стеснения в суставах, это поможет вам почувствовать себя более комфортно. Выполняйте это упражнение типа «диапазон движений» только в том случае, если это вам поручил врач, медсестра или терапевт.
Физическое прикосновение — еще один способ почувствовать связь. Некоторые члены семьи сказали, что массаж или нанесение лосьона на руки или лицо помогает им почувствовать близость со своим любимым человеком. Также важно избегать риска чрезмерной стимуляции, поскольку это может привести к учащенному дыханию, напряжению мышц, скрипу зубами, беспокойству и усталости.
Забота о себе и других членах семьи
Члены семьи человека в вегетативном или минимально сознательном состоянии часто испытывают чувство потери или горя из-за отношений, которые у них были до травмы.Есть несколько способов справиться с этими чувствами. Человек в минимально сознательном или вегетативном состоянии может прогрессировать очень медленно или в течение некоторого времени без видимого прогресса. Иногда полезно вести дневник наблюдаемых вами изменений. Это может дать вам возможность оглянуться назад и увидеть, как он или она более способны ответить, чем в более ранний момент времени.
Наличие близкого человека в вегетативном или минимально сознательном состоянии может истощать физически и эмоционально.Справиться с этим в одиночку может быть слишком много, чтобы требовать от одного человека. Важно полагаться на поддержку других, обращаясь к существующим и разрабатывая новые. Вы можете найти помощь в поддержке, на которую вы полагались в прошлом, например, в семье, друзьях и религиозных группах.
Другие ресурсы, которые следует рассмотреть, включают группы поддержки, агентства поддержки и Интернет. Хороший способ узнать больше об этой возможной поддержке — связаться с Ассоциацией травм мозга Национального информационного центра Америки по травмам головного мозга (www.biausa.org, 1-800-444-6443) и получите контактную информацию для отделения ближайшей государственной ассоциации травм головного мозга (BIAA). Поставщики медицинских услуг, такие как врачи, терапевты, социальные работники и другие, могут быть хорошими источниками информации о доступных вам программах поддержки.
Даже самый преданный опекун должен иметь личное время. Если ваш любимый человек находится дома, это может варьироваться от того, чтобы друг или член семьи дал вам двухчасовой перерыв, чтобы заняться чем-то для себя, до того, что на неделю будут сидеть полный рабочий день, или когда ваш любимый проведет короткое время под присмотром медсестер. учреждение по уходу или больница.Если ваш любимый человек все еще находится в больнице или живет в учреждении сестринского ухода, чередующийся график посещений может дать вам несколько перерывов, а другим друзьям и семье будет возможность провести с ним время.
Когда ваш любимый человек впервые получил травму, вы, вероятно, находились в кризисном режиме, сосредотачиваясь на проблемах и откладывая остальную жизнь на потом. Со временем вам нужно будет перейти из режима кризисного управления и начать заботиться о повседневных заботах, таких как оплата счетов, поддержание отношений с другими членами семьи и забота о собственном физическом и психическом здоровье.Конечно, сосредоточиться на раненом любимом человеке, но другие члены вашей семьи тоже будут нуждаться в этом. Для некоторых людей официальное консультирование терапевта или священнослужителя может быть важной частью внесения изменений в жизненные изменения, произошедшие в результате травмы вашего любимого человека.
Хотя уход за человеком в вегетативном или минимально сознательном состоянии — огромная проблема, использование соответствующих ресурсов, как описано выше, может оказаться большим подспорьем. Каждый по-своему отреагирует на этот вызов, но почти каждый может справиться и двигаться дальше.Многие члены семьи глубоко удовлетворены тем, что делают жизнь любимого человека, получившего тяжелую травму, максимально комфортной и приятной.
VS-MCS проспект Авторство и благодарность:
Авторы: Марк Шерер, доктор философии, Моника Ваккаро, магистр наук, Джон Уайт, доктор медицины, доктор философии, Джозеф Т. Джачино, доктор философии, и Консорциум сознания. В состав Консорциума сознания входят:
- Реабилитационный институт имени Джонсона, Нью-Джерси (ведущий центр) — Джозеф Т.Джачино, доктор философии, П.
- Научно-исследовательский институт реабилитации мха, Пенсильвания (со-ведущий центр) — Джон Уайт, доктор медицинских наук, П.И. и Суджа Чо, доктор медицины, Site P.I.
- Методистский реабилитационный центр, MS — Стюарт А. Яблон, доктор медицины, П.И.
- Реабилитационная больница Брейнтри, Массачусетс — Дуглас Кац, доктор медицины, П.И.
- Больница и реабилитационный центр Саннивью, Нью-Йорк — Пол Новак, MS, OTR, P.I.
- Bryn Mawr Rehab Hospital, PA – David Long, MD, P.I.
- Техасский центр нейрореабилитации, Техас – Нэнси Чайлдс, Мэриленд, П.I.
- Fachkrankenhaus Neresheim, Германия – Бернд Эйферт, доктор медицинских наук, П.И.
Благодарности: Финансирование для написания и публикации этой брошюры было предоставлено Национальным институтом исследований инвалидности и реабилитации, грант № h233A031713 (Многоцентровое проспективное рандомизированное контролируемое исследование эффективности амантадин гидрохлорида в содействии восстановлению функций после тяжелой травматической травмы головного мозга. ).
Американская ассоциация травм головного мозга (BIAA; www.biausa.org) предоставил отзывы потребителей о содержании этой брошюры и оказывает помощь в распространении этих материалов.
Несколько членов семей людей с ЧМТ щедро потратили свое время и ценную информацию, чтобы помочь в написании этой брошюры.
Шарон все еще без сознания; раковины для прогноза выздоровления
В пятницу израильские врачи выразили растущую обеспокоенность тем, что премьер-министр Ариэль Шарон все еще не проявлял никаких признаков сознания более чем через неделю после перенесенного сильного кровотечения в правой половине своего мозга.
По мнению экспертов, время — враг для человека, выведенного из строя в результате тяжелого инсульта. По их словам, чем больше времени требуется для появления значительных признаков выздоровления, тем хуже прогноз.
Самым критическим периодом является первый месяц после массивного инсульта, когда врачи могут оценить степень повреждения мозга по реакции пациента — открытию глаз, приходу в сознание, следованию командам, дыханию и движению самостоятельно.
«Если у него не будет никаких произвольных движений через три или четыре недели после начала, это действительно плохой прогноз», — сказал д-р.Ричард Л. Харви, медицинский директор центра реабилитации после инсульта в Реабилитационном институте Чикаго. «В этот момент вы понимаете, что он, вероятно, не станет очень функциональным человеком».
Шэрон находится без сознания и находится на искусственной вентиляции легких после перенесенного 10 дней назад геморрагического инсульта, несмотря на недавние попытки вывести его из медицинской комы. Он числился в стабильном, но тяжелом состоянии, и его жизнь по-прежнему находится в опасности.
Мозг обладает удивительной восстанавливающей способностью, и люди с легкими инсультами часто возвращаются к нормальному или почти нормальному функционированию.Но выздоровление зависит от таких факторов, как возраст пациента, степень повреждения мозга, вызванного инсультом, и от того, насколько быстро начата реабилитация.
Все это, похоже, создает тяжелые бои для 77-летнего Шарона, которому пришлось перенести три операции, чтобы уменьшить чрезмерное кровотечение и опасное давление в мозгу.
Прогноз Шарона осложняется комой, в которую он был помещен, чтобы уменьшить повреждение его мозга, вызванное опухолью. Врачи иерусалимской больницы, где проходит лечение Шарон, пытаются прекратить введение анестезии, вызвавшей кому, чтобы определить, способен ли он на это.
Врачи Шарона ранее сообщали о некоторых предварительных положительных ответах, включая движение руки при ущемлении, учащение его пульса, когда его сын разговаривал с ним, и сканирование мозга, показывающее, что кровь, скопившаяся в его мозгу, была абсорбирована.
Большая часть давления на мозг снижается, когда кровь уходит, давая нейронам шанс восстановиться, сказал доктор Марк Альбертс, директор программы лечения инсульта в Медицинской школе Файнберга Северо-Западного университета и Мемориальной больнице Северо-Западного университета.Альбертс и другие опрошенные медицинские эксперты заявили, что не хотят оценивать состояние Шэрон, но поделились своим опытом с пациентами, перенесшими аналогичный тяжелый инсульт.
«Глядя на общую картину, кажется, что он пережил острое оскорбление, и это хорошо, и, похоже, он быстро выздоравливает, и это хорошо», — сказал Альбертс. «С точки зрения того, выздоровеет ли он от этого и станет неврологически нормальным, я думаю, это маловероятно. Собирается ли он выздороветь и у него будет какое-то нарушение, я думаю, что это вероятный сценарий.»
Способность пациентов участвовать в реабилитации является ключом к их выздоровлению. Ученые выяснили, что умственные и физические упражнения могут заставить мозг перестраиваться, чтобы пациент заново узнавал функции, утраченные в результате инсульта.
Физическая реабилитация может первоначально включать пассивную деятельность, при которой терапевт двигает пораженными конечностями, дотягиваясь или ходя. Как только чувство начинает возвращаться, пациента можно научить пользоваться механическими устройствами, которые постепенно улучшают движения.Другие терапевты могут помочь пациентам снова научиться говорить и читать.
Есть два типа инсультов, которые поражают людей, и у Шэрон были оба. Первым был легкий инсульт 18 декабря, вызванный сгустком крови, который застрял в артерии головного мозга, перекрыв кровоток и вызвав незначительные повреждения.
За день до того, как Шэрон была назначена операция по восстановлению отверстия в сердце, которое, по мнению врачей, могло быть причиной образования тромба, у Шэрон случился сильный кровотечение.
При этом типе артерий разрываются и вливается кровь в мозг, вызывая отек, который может разрушить нейроны.По словам Харви, около 25 процентов пациентов, перенесших инсульт в Реабилитационном институте, имеют этот вид геморрагического инсульта. По его словам, пациенты с небольшими инсультами чувствуют себя хорошо, но вероятность выздоровления снижается с увеличением тяжести инсульта.
Внешние врачи критиковали врачей премьер-министра за то, что они прописали ему разжижитель крови после первого инсульта, чтобы снизить риск образования новых тромбов. Препарат несет в себе риск увеличения кровотечения в головном мозге, особенно с учетом того, что у Шэрон также была диагностирована церебральная амилоидная ангиопатия — состояние, которое ослабляет мелкие кровеносные сосуды и делает их более склонными к разрыву.
В пятницу его врачи также рассматривали возможность трахеотомии, при которой в шее делается отверстие для дыхательной трубки. Процедура проводится для того, чтобы отучить пациента от аппарата ИВЛ, что может вызвать серьезные проблемы при длительном использовании.
Чем дольше Шэрон остается в своем состоянии, тем тяжелее его перспективы, сказал доктор Деметриус Лопес, нейрохирург Медицинского центра Университета Раша.
«Главный предсказатель того, как все пойдет, основан на том, насколько быстро мы видим признаки того, что он следует командам и способен стать максимально независимым», — сказал он.«Чем больше времени требуется для этого, это означает, что вы находитесь дальше и меньше шансов на полное выздоровление.
» После девяти дней у него был очень медленный прогресс, что указывает на более стойкую травму до уровня, когда — это сказывается на качестве его жизни, — сказал Лопес. — И тогда придется принимать решения ».
———-
ПЕРВЫЕ ТРИ ДНЯ ПОСЛЕ УКАЗАНИЯ ВАШ ПУТЬ К ВОССТАНОВЛЕНИЮ #StrokeEurope
Первые три дня имеют первостепенное значение для выздоровления и выживаемости пациента, перенесшего инсульт, поскольку они могут определить, будет ли пациент иметь инвалидность на всю жизнь или покинет больницу и останется продуктивной частью общества.
-Когда я надувала воздушный шар в ночь на Новый год 1997 года, у меня случился первый удар.
Я подумал: «Хорошо, должно быть, что-то случилось в моем мозгу». Поскольку я полностью потерял способность говорить, я не мог сообщить семье или кому-то еще о своем состоянии. Ни моя семья, ни я не подозревали, что у меня инсульт.
Служба неотложной помощи была проинформирована, но также не смогла правильно определить симптомы (непродолжительное бессознательное состояние, потеря речи, неспособность стоять прямо).Врач сказал нам, что очень скоро все наладится. Когда через полчаса не было никаких признаков выздоровления, снова вызвали скорую помощь. На этот раз порекомендовали сразу обратиться в больницу. Скорую помощь не отправили. Поэтому меня на частной машине доставили в отделение неотложной помощи близлежащей больницы. В открытии и приеме в это отделение вначале было отказано, потому что меня не перевозили в горизонтальном положении. И только после ожесточенных споров между персоналом больницы и сопровождающими меня людьми меня наконец приняли.
Наконец я лег в реанимацию и ждал приезда врача. Во время последующего краткого осмотра у меня создалось впечатление, что врач имел предвзятое представление о моем статусе (поскольку это была ночь в канун Нового года). Он предложил мне кровать, чтобы хорошо выспаться, и я получил настой, чтобы выздороветь намного быстрее.
Мне потребовалось почти три дня (без возможности говорить), чтобы объяснить персоналу, что с моим мозгом что-то не так и что им следует применить компьютерную томографию.
На следующий день (день, когда изначально планировалась моя выписка) мне сообщили, что у меня левополушарный инсульт, и я должен остаться в больнице.- возразил я, качая головой.
Уверен, если бы я раньше обращал внимание на инсульт и как здоровый мужчина, это избавило бы меня и, конечно же, мою семью от множества неприятностей и забот. Зная о факторах риска и симптомах инсульта, посторонним людям и пострадавшим от инсульта намного проще более подробно и квалифицированно проинформировать службу неотложной медицинской помощи, чтобы получить быстрое и эффективное лечение.
К сожалению, несмотря на большие усилия некоторых учреждений и организаций, низкая осведомленность об инсульте по-прежнему преобладает среди населения.
С моей точки зрения, лучшее образование и знания об инсульте очень важны не только для пожилых людей, но и для молодежи.(Мужчина, переживший инсульт, 50+, Германия; дата инсульта декабрь 1997 г.)
изображение: pixabay.com
Первые три дня после того, как пациент поступает в учреждение по оказанию помощи при инсульте, называется сверхострой медицинской помощью и охватывает период времени с момента поступления пациента в больницу до момента, когда он / она находится вне непосредственной опасности.В первые 30 минут после поступления в инсультное отделение больной, перенесший инсульт, проходит обследование у специалиста. Сюда входит невролог, определяющий, какой именно инсульт случился и на каком уровне. После этого пациенту следует пройти сканирование мозга, чтобы определить, является ли инсульт ишемическим или геморрагическим. Это позволяет врачу решить, нужна ли пациенту операция или тромболизис. После того, как будет проведено соответствующее лечение, пациента переводят в койку для лечения гиперострого инсульта для особого наблюдения.Все это обычно выполняется в первый час после прибытия в больницу или инсультное отделение.
В течение следующих трех дней за пациентом наблюдают на предмет возможного повторного инсульта, в течение которых персонал проверяет, как инсульт повлиял на пациента и в какой степени.
Затем следует провести раннюю реабилитацию, например, убедиться, что кровать пациента достаточно удобна, что пораженная сторона тела находится в правильном положении (что снижает вероятность спазмов и скованности), а также легкие упражнения, которые улучшают кровообращение. и общее физическое и психологическое состояние пациента.Если инсульт вызвал неподвижность какой-либо части тела, физиотерапевт может назначить соответствующие упражнения. Иногда у пациента, перенесшего инсульт, возникают проблемы с общением, такие как трудности с пониманием или правильным воспроизведением речи (афазия), невнятная речь из-за слабых мышц (дизартрия) и / или трудности с программированием ротовых мышц для производства речи (апраксия). Если это произойдет, логопед может предложить программу лечения, чтобы уменьшить когнитивно-коммуникативные и глотательные нарушения после инсульта.
Первая помощь при инсульте: Чем вы занимаетесь?
Инсульт требует неотложной медицинской помощи. Быстрое вмешательство может увеличить шансы человека на выживание и снизить риск длительной нетрудоспособности.
Инсульты возникают, когда кровоснабжение головного мозга блокируется или ограничивается. Каждый год более 795000 человек в Соединенных Штатах страдают инсультом, то есть примерно один раз в 40 секунд.
Тем не менее, опрос 2005 года, проведенный Центрами по контролю и профилактике заболеваний (CDC), показал, что только 38% людей могли определить ключевые признаки инсульта и знали, что нужно позвонить в службу экстренной помощи.
Если у кого-то случился инсульт, незамедлительные действия жизненно необходимы. Немедленно позвоните в службу 911 или попросите кого-нибудь позвонить.
В этой статье дается пошаговое руководство о том, что делать, если у кого-то появился инсульт.
Знание, как определить признаки инсульта и что делать дальше, может спасти жизнь.
Распознайте знаки и позвоните по номеру 911
Первый шаг — распознать признаки инсульта. Используйте аббревиатуру FAST, чтобы запомнить:
- F = Face: Изменилось ли лицо человека? Рот опущен набок? Их улыбка прямая или однобокая?
- A = Руки: Могут ли они поднять обе руки? Могут ли они их поддерживать или руки опускаются вниз?
- S = Речь: Может ли человек повторить простое предложение? Их речь невнятная?
- T = Время: Если ответ на любой из вышеперечисленных вопросов положительный, позвоните в службу 911.
Подробнее о признаках и симптомах инсульта см. В разделе «Симптомы» ниже.
Узнайте, как отличить инсульт от сердечного приступа.
После звонка 911
- Сохраняйте спокойствие.
- Убедитесь, что окружающая территория безопасна и нет непосредственной опасности для человека, например, от движущихся транспортных средств.
- Поговорите с человеком. Задайте им их имя и другие вопросы. Если они не могут говорить, попросите их пожать вам руку в ответ на вопросы.Если человек не отвечает, скорее всего, он без сознания.
Если человек в сознании:
- Осторожно разместите его в удобном положении. В идеале они должны лежать на боку, слегка приподняв голову и плечи и опираясь на подушку или предмет одежды. После этого постарайтесь не двигать их.
- Ослабьте тесную одежду, например, застегнутые воротники рубашки или шарфы.
- Если они холодные, используйте одеяло или пальто, чтобы согреться.
- Убедитесь, что их дыхательные пути свободны. Если во рту есть предметы или вещества, такие как рвота, которые могут затруднять дыхание, положите человека на бок в положение для восстановления (см. Ниже).
- Успокойте человека. Скажите им, что помощь уже в пути.
- Не давайте им еду или жидкости.
- Отметьте симптомы человека и обратите внимание на любые изменения в его состоянии. Важно предоставить аварийному персоналу как можно больше информации о ситуации.
- Постарайтесь вспомнить время, когда появились симптомы. По возможности посмотрите на часы, так как в стрессовой ситуации трудно оценить время.
Если человек без сознания:
- Переместите его в положение для восстановления (см. Ниже).
- Следите за своими дыхательными путями и дыханием. Для этого:
- приподнять подбородок человека и слегка наклонить голову назад
- посмотреть, двигается ли его грудь
- прислушаться к звукам дыхания
- прикрыть рот щекой и попытаться почувствовать его дыхание
- Если нет признаков дыхания, начните СЛР (сердечно-легочная реанимация)
Текущая практика СЛР предназначена для людей, которые официально не обучены этой процедуре делать только компрессионные сжатия грудной клетки.Служба 911 может проинструктировать вас, как это сделать, если вы не знаете, как это сделать.
Положение восстановления
Если кто-то без сознания или его дыхательные пути не полностью очищены, поместите его в положение восстановления. Для этого:
- Станьте рядом с ними на колени.
- Возьмите самую дальнюю руку и поместите ее под прямым углом к их телу.
- Положите другую руку им на грудь.
- Самая дальняя нога должна оставаться прямой. Согните другое колено.
- Поддержите его голову и шею и перекатите человека на бок так, чтобы его нижняя нога была прямой, а его верхняя нога была согнута в колене, при этом колено касалось земли.
- Слегка наклоните голову вперед и вниз, чтобы вся рвотная масса, попавшая в дыхательные пути, могла вытечь.
- При необходимости прочистите рот вручную.
Выполнение сердечно-легочной реанимации (СЛР)
СЛР — это метод спасения жизни, который можно применять для помощи людям, у которых остановилось дыхание и сердцебиение.Если человек, перенесший инсульт, не дышит, выполнение СЛР до прибытия службы экстренной помощи может спасти его жизнь.
Людям, не прошедшим подготовку по СЛР, Американская кардиологическая ассоциация (AHA) рекомендует начинать СЛР только руками подросткам и взрослым.
Он состоит из двух шагов:
- Звонок 911.
- Сильное и быстрое толчок в центре груди.
Люди, прошедшие обучение и имеющие капу, могут выполнять высококачественные компрессии грудной клетки и искусственное дыхание с частотой 2 вдоха на каждые 30 сжатий.Если у них нет капы, им следует делать только компрессии.
Если доступен автоматический внешний дефибриллятор (AED), его можно использовать для проверки сердечного ритма и, при необходимости, удара электрическим током в грудную клетку.
Очень важно распознавать признаки и симптомы инсульта. Некоторые симптомы могут быть незаметными, а другие — более заметными.
Инсульт может поражать людей по-разному, и не у всех проявляются все симптомы. Однако ниже приведены некоторые из наиболее распространенных.
Напоминаем, что для распознавания симптомов инсульта используйте аббревиатуру FAST:
- Лицо: Есть ли слабость или обвисание на одной стороне лица?
- Руки: Могут ли они поднять обе руки?
- Речь: Его речь невнятная или трудная для понимания?
- Время: Если применимо что-либо из вышеперечисленного, без промедления позвоните в службу 911.
Другие симптомы инсульта включают:
- слабость и онемение с одной стороны лица или тела
- проблемы со зрением, влияющие на один или оба глаза
- трудности при разговоре или понимании речи
- проблемы с координацией и потерю равновесия
- тяжелые и внезапная головная боль
- внезапная спутанность сознания
- головокружение
- потеря сознания
Даже если симптомы длятся всего несколько минут или часов, человеку требуется неотложная медицинская помощь.Это может быть признаком мини-инсульта или транзиторной ишемической атаки (ТИА), которая может быть предупреждением о грядущем серьезном инсульте.
На что похож удар? Узнай здесь.
Неотложная медицинская помощь одинакова для всех инсультов, независимо от их причины. Это два основных типа инсульта и их причины:
Ишемический инсульт
Ишемический инсульт является наиболее распространенным типом. Это вызвано закупоркой или сужением артерий, по которым кровь поступает в мозг.Блокировка может быть вызвана сгустками крови или жировыми отложениями.
Геморрагический инсульт
Это происходит, когда артерии в мозге истекают кровью или разрываются. Эта кровь повреждает клетки мозга и снижает кровоснабжение мозга.
Узнайте больше о типах инсульта.
Следующие факторы увеличивают риск инсульта:
Риск инсульта увеличивается с возрастом, но CDC отмечает, что в 2009 году более одной трети людей, получивших стационарное лечение от инсульта, были моложе 65 лет.Инсульты также могут поражать детей, причем младенцы до 1 года имеют самый высокий риск в этой группе.
В США вероятность инсульта у чернокожих американцев в два раза выше, чем у белых. Коренные американцы, коренные жители Аляски и взрослые латиноамериканцы также подвержены более высокому риску, чем белые люди.
В больнице врачи осмотрят человека и могут провести такие тесты, как МРТ или компьютерная томография, чтобы подтвердить диагноз и определить причину.
Варианты лечения включают:
Врач может назначить лекарства для устранения тромбов и снижения риска долгосрочных эффектов.
Перспективы людей, перенесших инсульт, различаются. Возраст, общее состояние здоровья и выбор образа жизни могут повлиять на выздоровление и риск повторного инсульта.
Согласно ASA, у четверти людей, перенесших один инсульт, через какое-то время случится другой. Однако соблюдение плана лечения, включающего прием лекарств, таких как аспирин, и меры по изменению образа жизни, могут предотвратить 80% инсультов и сердечных приступов.
Быстрое вмешательство жизненно важно. На восстановление после инсульта могут уйти месяцы или годы, а некоторые люди будут испытывать проблемы на протяжении всей жизни.
Тем не менее, CDC сообщает, что люди, которые прибывают в отделение неотложной помощи в течение 3 часов после появления симптомов инсульта, имеют меньше шансов получить инвалидность, чем те, кто получил отсроченную помощь.
Кома: типы, причины, лечение, прогноз
Что такое кома?
Кома — это длительное бессознательное состояние. Во время комы человек не реагирует на свое окружение. Человек жив и похоже, что он спит. Однако, в отличие от глубокого сна, человека нельзя разбудить никакими раздражителями, в том числе болью.
Что вызывает кому?
Кома возникает в результате травмы головного мозга. Повреждение головного мозга может быть вызвано повышенным давлением, кровотечением, потерей кислорода или накоплением токсинов. Травма может быть временной и обратимой. Он также может быть постоянным.
Более 50% ком связаны с травмами головы или нарушениями в системе кровообращения головного мозга. Проблемы, которые могут привести к коме, включают:
- Аноксическая травма головного мозга . Это заболевание мозга, вызванное полным отсутствием кислорода в мозгу.Недостаток кислорода в течение нескольких минут вызывает гибель клеток тканей мозга. Аноксическое повреждение головного мозга может быть результатом сердечного приступа (остановки сердца), травмы или травмы головы, утопления, передозировки наркотиками или отравления.
- Травма : Травмы головы могут вызвать опухание и / или кровотечение головного мозга. Когда мозг раздувается в результате травмы, жидкость прижимается к черепу. Отек может в конечном итоге привести к тому, что мозг будет давить на ствол мозга, что может привести к повреждению РАС (ретикулярной системы активации) — части мозга, ответственной за возбуждение и осознание.
- Отек : Отек мозговой ткани может произойти даже без стресса. Иногда отек может вызвать нехватка кислорода, дисбаланс электролитов или гормонов.
- Кровотечение : Кровотечение в слоях мозга может вызвать кому из-за отека и сжатия на травмированной стороне мозга. Это сжатие заставляет мозг смещаться, вызывая повреждение ствола мозга и РАС (упомянутого выше). Высокое кровяное давление, аневризмы головного мозга и опухоли являются нетравматическими причинами кровотечения в головном мозге.
- Инсульт : Когда нет притока крови к большей части ствола мозга или потеря крови, сопровождающаяся отеком, может наступить кома.
- Уровень сахара в крови : У людей с диабетом кома может наступить, когда уровень сахара в крови остается очень высоким. Это состояние известно как гипергликемия. Гипогликемия или слишком низкий уровень сахара в крови также может привести к коме. Этот тип комы обычно обратим после коррекции уровня сахара в крови. Однако длительная гипогликемия может привести к необратимому повреждению мозга и стойкой коме.
- Кислородное голодание : Кислород необходим для работы мозга. Остановка сердца вызывает внезапное прекращение притока крови и кислорода к мозгу, что называется гипоксией или аноксией. После сердечно-легочной реанимации (СЛР) люди, пережившие остановку сердца, часто находятся в коме. Кислородная недостаточность также может возникать при утоплении или удушье.
- Инфекция : Инфекции центральной нервной системы, такие как менингит или энцефалит, также могут вызывать кому.
- Токсины : Вещества, которые обычно находятся в организме, могут накапливаться до токсичных уровней, если организм не может их правильно утилизировать.Например, аммиак из-за заболевания печени, углекислый газ из-за тяжелого приступа астмы или мочевина из-за почечной недостаточности могут накапливаться в организме до токсичных уровней. Наркотики и алкоголь в больших количествах также могут нарушить работу нейронов мозга.
- Приступы : одиночный припадок редко вызывает кому. Но продолжительные припадки, называемые эпилептическим статусом, могут. Повторные припадки могут помешать восстановлению мозга в промежутках между припадками. Это вызовет длительное бессознательное состояние и кому.
Какие бывают типы комы?
Типы комы могут включать:
- Токсико-метаболическая энцефалопатия . Это острое состояние дисфункции головного мозга с симптомами спутанности сознания и / или делирия. Состояние обычно обратимо. Причины токсико-метаболической энцефалопатии разнообразны. К ним относятся системные заболевания, инфекции, органная недостаточность и другие состояния.
- Устойчивое вегетативное состояние . Это состояние тяжелой бессознательности.Человек не осознает свое окружение и неспособен к произвольным движениям. Со стойким вегетативным состоянием кто-то может перейти в состояние бодрствования, но не обладает более высокой функцией мозга. При стойком вегетативном состоянии существуют циклы дыхания, кровообращения и сна-бодрствования.
- Медицинские причины: Этот тип временной комы или глубокого бессознательного состояния используется для защиты мозга от опухания после травмы. Пациент получает контролируемую дозу анестетика, что вызывает потерю чувствительности или осознанности.Затем врачи внимательно наблюдают за жизненно важными показателями пациента. Это происходит только в больничных отделениях интенсивной терапии.
Существует ли эффективное лечение комы?
Лечение комы зависит от причины. Люди, близкие к коматозному пациенту, должны предоставить врачам как можно больше информации, чтобы помочь врачам определить причину комы. Оперативная медицинская помощь жизненно важна для лечения потенциально обратимых состояний. Например, если есть инфекция, поражающая мозг, могут потребоваться антибиотики.Глюкоза может потребоваться в случае диабетического шока. Хирургическое вмешательство также может потребоваться для снятия давления на мозг из-за отека или для удаления опухоли.
Продолжение
Некоторые лекарства также могут помочь уменьшить отек. При необходимости также могут быть назначены лекарства для купирования приступов.
В целом, лечение комы является поддерживающим. Люди в коме находятся под наблюдением в отделении интенсивной терапии и часто могут нуждаться в полном жизнеобеспечении, пока их положение не улучшится.
Какой прогноз для комы?
Прогноз комы зависит от ситуации. Шансы на выздоровление человека зависят от причины комы, возможности устранения проблемы и продолжительности комы. Если проблема может быть решена, человек часто может вернуться к своему первоначальному уровню функционирования. Однако иногда, если повреждение головного мозга серьезное, человек может быть навсегда инвалидом или никогда не прийти в сознание.
Продолжение
Кома, возникшая в результате отравления лекарствами, быстро выздоравливает, если получить немедленную медицинскую помощь.Кома, возникшая в результате травм головы, как правило, выздоравливает быстрее, чем кома, связанная с недостатком кислорода.
Очень трудно предсказать выздоровление, когда человек находится в коме. Все люди разные, и лучше проконсультироваться с врачом. Как и следовало ожидать, чем дольше человек находится в коме, тем хуже прогноз. Даже в этом случае многие пациенты могут проснуться после многих недель в коме. Однако у них могут быть серьезные инвалидности.
Кома — симптомы и причины
Обзор
Кома — это состояние длительного бессознательного состояния, которое может быть вызвано множеством проблем — черепно-мозговой травмой, инсультом, опухолью мозга, наркотической или алкогольной интоксикацией или даже основным заболеванием, например диабетом или инфекцией.
Кома требует неотложной медицинской помощи. Чтобы сохранить жизнь и работу мозга, необходимы быстрые действия. Врачи обычно назначают серию анализов крови и сканирование мозга, чтобы попытаться определить причину комы, чтобы можно было начать правильное лечение.
Кома редко длится дольше нескольких недель. Люди, находящиеся без сознания в течение длительного времени, могут перейти в устойчивое вегетативное состояние или смерть мозга.
Продукты и услуги
Показать больше товаров от Mayo ClinicСимптомы
Обычно признаки и симптомы комы:
- Закрытые глаза
- Подавленные рефлексы ствола мозга, например, зрачки не реагируют на свет
- Ответов конечностей нет, кроме рефлекторных движений
- Отсутствие реакции на болевые раздражители, кроме рефлекторных движений
- Нерегулярное дыхание
Когда обращаться к врачу
Кома — это неотложная медицинская помощь.Немедленно обратитесь за медицинской помощью для человека, находящегося в коме.
Причины
Кому могут привести многие проблемы. Вот несколько примеров:
- Черепно-мозговые травмы. Они часто возникают в результате дорожно-транспортных происшествий или актов насилия.
- Инсульт. Снижение или прерывание кровоснабжения головного мозга (инсульт) может быть результатом закупорки артерий или разрыва кровеносного сосуда.
- Опухоли. Опухоли в головном мозге или стволе мозга могут вызвать кому.
- Диабет. Слишком высокий (гипергликемия) или слишком низкий (гипогликемия) уровень сахара в крови может вызвать кому.
- Недостаток кислорода. Люди, которые были спасены от утопления или те, кого реанимировали после сердечного приступа, могут не проснуться из-за недостатка кислорода в мозгу.
- Инфекции. Такие инфекции, как энцефалит и менингит, вызывают отек головного, спинного мозга или тканей, окружающих мозг.В тяжелых случаях эти инфекции могут привести к повреждению мозга или коме.
- Изъятия. Продолжающиеся судороги могут привести к коме.
- Токсины. Воздействие токсинов, таких как окись углерода или свинец, может вызвать повреждение мозга и кому.
- Наркотики и алкоголь. Передозировка наркотиками или алкоголем может привести к коме.
Осложнения
Хотя многие люди постепенно выходят из комы, другие переходят в вегетативное состояние или умирают.Некоторые люди, выздоравливающие из комы, в конечном итоге получают серьезную или незначительную инвалидность.
Во время комы могут развиться осложнения, включая пролежни, инфекции мочевыводящих путей, сгустки крови в ногах и другие проблемы.
20 ноября 2020 г.
Показать ссылки- Обзор комы и нарушения сознания. Руководство Merck Professional Edition.http://www.merckmanuals.com/professional/neurologic-disorders/coma-and-impaired-consciousness/overview-of-coma-and-impaired-consciousness. Проверено 8 ноября 2020 г.
- Daroff RB, et al. Ступор и кома. Неврология Брэдли в клинической практике. 7-е изд. Эльзевир; 2016 г. https://www.clinicalkey.com. По состоянию на 6 ноября 2020 г.
- Молодой ГБ. Ступор и кома у взрослых. http://www.uptodate.com/contents/search. По состоянию на 6 ноября 2020 г.
- Информационная страница Coma. Национальный институт неврологических расстройств и инсульта.https://www.ninds.nih.gov/Disorders/All-Disorders/Coma-Information-Page. По состоянию на 6 ноября 2020 г.
Связанные
Связанные процедуры
Показать другие связанные процедурыПродукты и услуги
Показать больше продуктов и услуг Mayo ClinicМассовое восстановление после инсульта Что вам нужно знать
Генри Хоффман
Суббота, 14 января 2017 г.
Консультации опекуна Информация о профессиональном терапевте Информация о физиотерапевте Реабилитация Медсестра
Поскольку инсульты являются пятой по значимости причиной смерти в США.С., каждый должен уметь их узнавать. Инсульт случается, когда приток крови к части мозга прекращается, и кислород не может до нее добраться. Когда это происходит, клетки мозга, контролирующие определенные части тела, имеют разрушительные последствия.
Инсульты могут быть как незначительными, так и массивными, но понимание степени тяжести инсульта поможет понять, как можно лечить оба вида. Способность оправиться от любого инсульта зависит от того, как долго он длится и как быстро пострадавший получит медицинскую помощь.В некоторых случаях пострадавший может полностью выздороветь, но две трети людей, перенесших инсульт, должны иметь длительную инвалидность.
Ниже мы отвечаем на основные вопросы, которые могут возникнуть у вас, ваших близких и опекунов об инсультах, уделяя особое внимание массивным инсультам. Эта информация упростит понимание массивных инсультов, в том числе о том, как работает восстановление после инсульта и сколько времени оно занимает.
Какие основные инвалидности вызывают массивные инсульты?Инсульт может повлиять на человека физически, умственно и эмоционально.Каким бы ни был результат, инсульт может варьироваться в зависимости от степени тяжести и типа перенесенного инсульта. Наряду с этими факторами, определенные функции соответствуют областям мозга, которые были повреждены, что также является определяющим фактором серьезности случая. Некоторые из физических недостатков, которые могут возникнуть в результате инсульта, включают:
- мышечная слабость
- онемение
- пролежни
- пневмония
- недержание мочи
- апраксия (неспособность выполнять выученные движения)
- потеря аппетита
- потеря речи
- потеря зрения
- боль
Измученные этими инвалидизирующими состояниями, выжившие после инсульта плохо справляются с повседневными задачами и чувствуют возникающее в результате эмоциональное напряжение.
Какие группы больше всего страдают от массивных инсультов?Большинство инсультов происходит у женщин, у которых смертность от инсульта выше, чем у мужчин. Это может быть связано с тем, что у женщин наблюдаются менструации, лечение менопаузы, высокое кровяное давление в результате беременности и преэклампсия.
Исследования также показывают, что в Соединенных Штатах афроамериканцы и латиноамериканцы, перенесшие острый инсульт, выздоравливают медленнее, чем европейцы.Кроме того, пуэрториканцы демонстрируют более выраженные нарушения после инсульта, а афроамериканцы демонстрируют меньшие нарушения при выписке из больницы по сравнению с европейцами.
Легко ли распознать симптомы массивной болезни?Не обязательно. Только 17,2 процента респондентов в целом (от 5,9 до 21,7 процента по штатам) правильно классифицировали все симптомы инсульта и указали, что они позвонят в службу экстренной помощи, если они подумают, что у кого-то инсульт.
Распознавание всех симптомов и знание того, когда следует звонить в службу 911, были сопоставимы по полу; однако представители этнических меньшинств, подростки, пожилые люди, курильщики и лица с низким уровнем образования с меньшей вероятностью диагностировали инсульт и обратились за соответствующей помощью.
Можно ли умереть от инсульта?Да. Если инсульт достаточно серьезен и сосредоточен в определенных частях ствола мозга, жертва может впасть в кому или умереть. Через четыре минуты без крови и кислорода клетки мозга повреждаются и начинают отмирать.
Что такое массивный инсульт?Многие врачи будут называть инсульт массивным, в зависимости от исхода болезни, нанесенного пострадавшим после приступа. Обширный инсульт обычно относится к инсультам (любого типа), которые приводят к смерти, длительному параличу или коме.
Центры по контролю и профилактике заболеваний (CDC) перечисляют три основных типа инсульта:
- Ишемический инсульт, вызванный сгустками крови
- Геморрагический инсульт, вызванный разрывом кровеносных сосудов, вызывающий кровотечение в мозг
- Транзиторная ишемическая атака (ТИА) или мини-инсульт, вызванный временным сгустком крови
По данным Американской кардиологической ассоциации (AHA), подавляющее большинство инсультов (87 процентов) являются ишемическими.Эти инсульты создаются тромбами, которые являются эмболическими или тромботическими.
Эмболия относится к сгустку крови или бляшке, который размещается где-то внутри тела и перемещается в мозг. Попав туда, он может заблокировать внутреннюю часть небольшого кровеносного сосуда и перекрыть доступ кислорода. Тромботический относится к сгустку крови, который образуется внутри артерии, которая отправляет кровь в мозг. Артерия закрывается, что приводит к удушению мозга.
Геморрагический инсультГеморрагические инсульты составляют лишь 15 процентов случаев инсульта; однако они вызывают 40 процентов всех смертей, связанных с инсультом. Заболевания такого рода возникают в результате утечки кровеносных сосудов или разрыва аневризмы головного мозга. Мозг начинает наполняться кровью, которая создает чрезмерное давление и отек, повреждающие ткани и клетки мозга.
Два типа геморрагического инсульта называются внутримозговым и субарахноидальным. Внутримозговые кровоизлияния возникают, когда кровеносный сосуд в головном мозге лопается, и кровь попадает в ткань мозга. Кровотечение начинает убивать клетки мозга, и соответствующие функции мозга в этой области перестают реагировать. Такие факторы, как высокое кровяное давление и слабые кровеносные сосуды, являются основными причинами возникновения этого типа кровотечения.
Другой фактор, который может вызвать этот тип кровотечения, называется артериовенозной мальформацией (АВМ). АВМ — это генетическая аномалия связей между венами и артериями головного мозга и позвоночника.В этом случае кровеносные сосуды также могут лопнуть и кровоточить в головном мозге, но при достаточно ранней диагностике лечение АВМ оказывается чрезвычайно успешным.
A Субарахноидальное кровоизлияние возникает, когда кровотечение обнаруживается в промежутках между мозгом и мягкими тканями, окружающими мозг. Этот случай, скорее всего, вызван разрывом аневризмы, но другие причины могут включать АВМ, травмы головы, разжижения крови и другие нарушения свертываемости крови.
Транзиторная ишемическая атакаТранзиторная ишемическая атака (ТИА) — это, по сути, временный инсульт, который проходит сам по себе, не вызывая необратимых повреждений.ТИА может воспроизводить симптомы, похожие на инсульт, но обычно эти симптомы появляются и исчезают в течение 24 часов. ТИА — явный индикатор того, что в будущем произойдет более серьезный инсульт.
Каковы причины массивного инсульта?Любое количество состояний может вызвать массивный инсульт, но основные состояния и предрасполагающие факторы риска включают:
- Атеросклероз, состояние, при котором накапливаются жировые бляшки (гнойные мешочки в артерии)
- Повышенная склонность крови к свертыванию из-за генетического заболевания
- Высокое кровяное давление, повреждающее кровеносные артерии
- Болезнь сердца, например нарушение сердечного ритма, которое может предрасполагать человека к образованию тромбов
- Диабет, поскольку слишком много глюкозы в крови может привести к образованию тромбов
- Нездоровая диета, например, с слишком большим количеством соли (что может привести к повышению артериального давления) или большим количеством нездорового жира (что может привести к атеросклерозу)
- Недостаток физических упражнений, который может вызвать ожирение и привести к диабету, гипертонии и атеросклерозу
- Употребление табака, так как он повреждает кровеносные сосуды
- Употребление слишком большого количества алкоголя, повышающего артериальное давление и способного укрепить артерии
Говоря численно, лучший способ определить массивный инсульт — это шкала инсульта Национального института здравоохранения.Врач будет использовать эту шкалу для оценки множества функций, включая язык, зрение и способность двигать частями лица, конечностями и т. Д. Чем менее отзывчива каждая функция, тем выше оценка каждой функции. После суммирования баллов по каждой функции дается общий балл. Общая сумма баллов от 21 до 42 определяется как тяжелый инсульт.
Какие осложнения связаны с массивным инсультом?Осложнения и связанные с ними нарушения становятся более серьезными в зависимости от тяжести инсульта.Сюда могут входить:
- паралич
- затруднение глотания или разговора
- проблемы с балансом
- головокружение
- потеря памяти
- Сложность управления эмоциями
- депрессия
- боль
- изменения в поведении
Одной из основных проблем после массивного инсульта являются эмоциональные проблемы из-за прямого повреждения эмоциональных центров мозга.Другие эмоциональные проблемы могут быть вызваны разочарованием и трудностью адаптации к новым ограничениям. Постинсультные эмоциональные трудности включают беспокойство, панические атаки, плоский аффект (неспособность выражать эмоции), манию, апатию и психоз.
Постинсультная депрессияДругие трудности могут включать снижение способности передавать эмоции с помощью выражения лица, языка тела и голоса. От 30 до 50 процентов выживших после инсульта страдает постинсультная депрессия, которая характеризуется летаргией, раздражительностью, нарушениями сна, заниженной самооценкой и абстинентностью.
Депрессия снижает мотивацию и ухудшает исход, но ее можно лечить антидепрессантами. Еще одним важным фактором, способствующим депрессии среди жертв инсульта, является то, что инвалидность, от которой страдают 75 процентов выживших после инсульта, снижает их возможности трудоустройства, что может заставить их чувствовать себя изолированными и бесполезными в деле жизни общества.
Эмоциональная лабильностьМножество трудностей, с которыми может столкнуться жертва, также могут привести к крайним моментам эмоциональной лабильности.Это заставляет человека быстро переключаться между эмоциональными подъемами и падениями и неадекватно выражать эмоции. Человек может демонстрировать такую нестабильность, чрезмерно смеясь или плача без каких-либо провокаций. В некоторых случаях жертвы демонстрируют противоположное тому, что они чувствуют, например, плачут, когда они счастливы. Эмоциональная лабильность встречается примерно у 20 процентов людей, перенесших массивный / тяжелый инсульт.
Что брать с собойКрайне важно сохранять терпение при оказании помощи пострадавшим от инсульта, особенно массивного или тяжелого.В некоторых случаях возможно выздоровление, но в целом придется столкнуться с новыми проблемами, с которыми жертва не сможет справиться в одиночку.
Понимая, что окружает массивный инсульт, любой может стать эмоциональной скалой, на которую можно опереться. Независимо от того, насколько временными или долгосрочными могут быть трудности, простое оказание помощи и сострадание к выжившим может иметь решающее значение с точки зрения повышения их морального духа.
Введите свою информацию ниже, чтобы регулярно получать по электронной почте обновления о новых продуктах Saebo, специальных предложениях, интересных новостях и важной информации о восстановлении после инсульта и клинических исследованиях.Не забудьте подписаться на нас в Facebook, чтобы получать еще больше полезной информации и эксклюзивные обновления о новых предложениях продуктов!
Весь контент, представленный в этом блоге, предназначен только для информационных целей и не предназначен для замены профессиональных медицинских консультаций, диагностики или лечения. Всегда обращайтесь за советом к своему врачу или другому квалифицированному поставщику медицинских услуг по любым вопросам, которые могут у вас возникнуть относительно состояния здоровья.

 Современные низкодозные контрацептивы менее токсичны).
Современные низкодозные контрацептивы менее токсичны).