Синдром Бадда-Киари — причины, симптомы, диагностика и лечение
Синдром Бадда-Киари – заболевание, которое характеризуется обструкцией вен печени, вызывающей нарушение кровотока и венозный застой. Патология может быть обусловлена первичными изменениями в сосудах и вторичными нарушениями кровеносной системы. Это довольно редкое заболевание, которое протекает в острой, подострой или хронической форме. Основными симптомами являются сильная боль в правом подреберье, увеличенная печень, тошнота, рвота, умеренная желтуха, асцит. Наиболее опасна острая форма болезни, приводящая к коме или смерти пациента. Консервативное лечение не дает стойких результатов, продолжительность жизни напрямую зависит от успешного оперативного вмешательства.
Общие сведения
Синдром Бадда-Киари – это патологический процесс, связанный с изменением кровотока в печени по причине уменьшения просвета вен, прилегающих к этому органу. Печень выполняет множество функций, от ее состояния зависит нормальная работа организма. Поэтому нарушение кровоснабжения сказывается на всех системах и органах и приводит к общей интоксикации. Синдром Бадда-Киари может быть обусловлен вторичной патологией крупных вен, которая ведет к застою крови в печени, или, наоборот, первичными изменениями сосудов, связанными с генетическими аномалиями. Это довольно редкая патология в гастроэнтерологии: согласно статистике, частота поражения равна 1:100 000 населения. В 18% случаев болезнь вызвана гематологическими нарушениями, в 9% — злокачественными опухолями. В 30% случаев невозможно выявить сопутствующие заболевания. Чаще всего патология поражает женщин 40-50 лет.
Синдром Бадда-Киари
Причины синдрома Бадда-Киари
Развитие синдрома Бадда-Киари может быть вызвано множеством факторов. Основной причиной считается врожденная аномалия сосудов печени и их структурных компонентов, а также сужение и облитерация печеночных вен. В 30% случаев не получается выяснить точную причину этого состояния, тогда говорят об идиопатическом синдроме Бадда-Киари.
Спровоцировать появление синдрома Бадда-Киари могут травматические повреждения живота, болезни печени, воспаление брюшины (перитонит) и перикарда (перикардит), злокачественные опухоли, изменения гемодинамики, тромбоз вен, некоторые лекарственные препараты, инфекционные заболевания, беременность и роды.
Все эти причины ведут к нарушению проходимости вен и развитию застойных явлений, которые постепенно вызывают разрушение ткани печени. Помимо этого, увеличивается внутрипеченочное давление, что может привести к некротическим изменениям. Конечно, при облитерации крупных сосудов кровоток осуществляется за счет других венозных ветвей (непарной вены, межреберных и паравертебральных вен), но они не справляются с таким объемом крови.
В итоге все завершается атрофией периферических отделов печени и гипертрофией ее центральной части. Увеличение размеров печени еще больше усугубляет ситуацию, так как она сильнее сдавливает полую вену, вызывая ее полную обструкцию.
Симптомы синдрома Бадда-Киари
В патологический процесс при синдроме Бадда-Киари могут вовлекаться разные сосуды: малые и большие печеночные вены, нижняя полая вена. Клинические признаки синдрома напрямую зависят от количества поврежденных сосудов: если пострадала только одна вена, то патология протекает бессимптомно и не вызывает ухудшения самочувствия. Но изменение кровотока в двух и более венах не проходит бесследно.
Симптомы и их интенсивность зависят от острого, подострого или хронического течения заболевания. Острая форма патологии развивается внезапно: пациенты испытывают сильную боль в животе и в области правого подреберья, тошноту и рвоту. Появляется умеренная желтуха и резко увеличиваются размеры печени (гепатомегалия). Если патология затрагивает полую вену, то отмечается отечность нижних конечностей, расширение подкожных вен на теле. Через несколько суток появляются почечная недостаточность, асцит и гидроторакс, которые трудно поддаются терапии и сопровождаются кровавой рвотой. Как правило, эта форма заканчивается комой и смертью пациента.
Подострое течение характеризуется увеличением печени, реологическими нарушениями (а точнее, усилением свертываемости крови), асцитом, спленомегалией (увеличением селезенки).
Хроническая форма может долго не давать клинических признаков, заболевание характеризуется только увеличением размеров печени, слабостью и повышенной утомляемостью. Постепенно появляется дискомфорт под нижним правым ребром и рвота. В разгар патологии формируется цирроз печени, увеличивается селезенка, в результате развивается печеночная недостаточность. Именно хроническая форма заболевания регистрируется в большинстве случаев (в 80%).
В литературе описаны единичные истории молниеносной формы, характеризующейся быстрым и прогрессивным нарастанием симптомов. За считанные дни развивается желтуха, почечная и печеночная недостаточность, асцит.
Диагностика синдрома Бадда-Киари
Синдром Бадда-Киари можно заподозрить при развитии характерных симптомов: асцита и гепатомегалии на фоне увеличения свертываемости крови. Для окончательной постановки диагноза гастроэнтерологу требуется провести дополнительные обследования (инструментальные и лабораторные).
Лабораторные методы дают следующие результаты: общий анализ крови показывает повышение числа лейкоцитов и СОЭ; коагулограмма выявляет рост протромбинового времени, биохимический анализ крови определяет увеличение активности ферментов печени.
Инструментальные методы (УЗИ печени, допплерография, портография, КТ, МРТ печени) позволяют измерить размеры печени и селезенки, определить степень диффузных и сосудистых нарушений, а также причину заболевания, обнаружить тромбы и стеноз вен.
Лечение синдрома Бадда-Киари
Лечебные мероприятия направлены на восстановление венозного кровотока и устранение симптомов. Консервативная терапия дает временный эффект и способствует незначительному улучшению общего состояния. Пациентам назначают диуретики, выводящие лишнюю жидкость из организма, а также медикаменты, улучшающие обмен веществ в клетках печени. Для купирования боли и процессов воспаления используют глюкокортикостероиды. Всем больным выписывают антиагреганты и фибринолитики, увеличивающие скорость рассасывания тромба и улучшающие реологические свойства крови. Летальность при изолированном использовании методов консервативной терапии составляет 85-90%.
Восстановить кровоснабжение печени можно только оперативным путем, но хирургические процедуры проводят лишь при отсутствии печеночной недостаточности и тромбоза печеночных вен. Как правило, производят следующие виды операций: наложение анастомозов — искусственных сообщений между поврежденными сосудами; шунтирование — создание дополнительных путей оттока крови; трансплантацию печени. При стенозе верхней полой вены показано ее протезирование и расширение.
Прогноз и осложнения синдрома Бадда-Киари
Прогноз заболевания неутешительный, на него влияет возраст пациента, сопутствующая хроническая патология, наличие цирроза. Отсутствие лечения заканчивается смертью больного в сроки от 3 месяцев до 3 лет после постановки диагноза. Заболевание может вызвать осложнение в виде печеночной энцефалопатии, кровотечений, тяжелой почечной недостаточности.
Особенно опасны острый и молниеносный характер течения синдрома Бадда-Киари. Длительность жизни больных с хронической патологией достигает 10 лет. Прогноз зависит от успешности оперативного вмешательства.
Синдром Бадда-Киари (тромбоз вен печени): развитие, симптомы, диагностика, лечение

Печень – жизненно важный и многофункциональный орган. Нарушения в работе печени отражаются на состоянии всего организма и приводят к развитию различных заболеваний. Причин такого сбоя может быть множество. Одним из патологических процессов, обуславливающих печеночную дисфункцию, является синдром Бадда-Киари. Этот комплекс симптомов вызван обструкцией вен печени, приводящей к уменьшению сосудистого просвета и нарушению кровоснабжения органа.
Синдром Бадда-Киари был открыт в конце 19 века хирургом из Великобритании Баддом и австрийским патологоанатомом Киари. Они независимо друг от друга описали тромбоз крупных вен печени на уровне их соединения, который блокировал вывод крови из печеночных долек. Согласно МКБ-10 сложная патология вен печени была отнесена к группе «Эмболий и тромбозов других вен» и получила код I82.0.
Современные ученые-медики выделяют два медицинских термина: «болезнь» и «синдром» Бадда-Киари. В первом случае речь идет об остром процессе, который связан с тромбозом венозных сосудов печени, или о хронической форме болезни, которая обусловлена тромбофлебитом и фиброзом внутрипеченочных вен. Во втором случае говорят о клиническом проявлении несосудистых заболеваний. Такое разделение патологического процесса с одинаковыми симптомами и проявлениями на две разные формы является условным. Дефицит кислорода в печеночной ткани приводит к ее ишемии, что оказывает негативное воздействие на жизнедеятельность всех органов и проявляется интоксикационным синдромом.

Синдром Бадда-Киари — редко встречающийся недуг, имеющий острое, подострое, хроническое или молниеносное течение. При окклюзии вен печени нарушается ее нормальное кровоснабжение. У больных возникает сильная боль в правой части живота, диспепсия, желтуха, асцит, гепатомегалия. Острая форма патологии считается самой опасной. Она нередко приводит к коматозному состоянию или смерти пациента.
Данный гастроэнтерологический недуг чаще поражает зрелых женщин в возрасте 35-50 лет, страдающих гематологическими заболеваниями. У мужчин болезнь встречается гораздо реже. В последнее время медики забили тревогу, поскольку синдром значительно молодеет. В Европе он регистрируется у одного человека на миллион.
Все больные с подозрением на синдром Бадда-Киари проходят полное медицинское обследование, включающее допплерографию сосудов печени, УЗИ, КТ и МРТ, биопсию печеночной ткани. Синдром Бадда-Киари – неизлечимая болезнь. Комплексная лекарственная терапия и своевременное оперативное вмешательство позволяют лишь продлить жизнь пациентов и улучшить ее качество. Больным назначают диуретики, дезагреганты и тромболитики. При острых формах даже эти мероприятия остаются бессильными. Таким пациентам показана пересадка печени.
Этиология
Причины синдрома Бадда-Киари весьма многообразны. Все они делятся на две группы — врожденные и приобретенные. В связи с этим ученые выделили основные формы патологии: первичную и вторичную.
- Заболевание, обусловленное врожденной аномалией — мембранозным заращением или стенозом нижней полой вены, распространено в Японии и Африке. Его обнаруживают случайно, во время обследования больных по поводу других заболеваний печени, сосудистых расстройств или асцита неясного происхождения. Такая форма синдрома является первичной. Врожденная аномалия сосудов печени – основной этиопатогенетический фактор недуга.
- Вторичный синдром – осложнение перитонита, травм живота, перикардита, злокачественных новообразований, болезней печени, хронического колита, тромбофлебита, гематологических и аутоиммунных расстройств, ионизирующего облучения, бактериальных инфекций и глистных инвазий, беременности и родов, оперативного вмешательства, различных инвазивных медицинских манипуляций, приема некоторых медикаментов.
- Идиопатический синдром развивается в 30% случаев, когда не получается установить точную причину недуга.
Этиологическая классификация синдрома насчитывает 6 форм: врожденная, тромботическая, посттравматическая, воспалительная, онкологическая, печеночная.

Патогенетические звенья синдрома:
- Воздействие причинного фактора,
- Сужение и обструкция вен,
- Замедление кровотока,
- Развитие застойных явлений,
- Деструкция гепатоцитов с образованием рубцов,
- Гипертензия в системе воротной вены,
- Компенсаторный отток крови по мелким венам печени,
- Микрососудистая ишемия органа,
- Уменьшение объема периферической части печени,
- Гипертрофия и уплотнение центральной части органа,
- Некротические процессы в печеночной ткани и гибель гепатоцитов,
- Нарушение функционирования печени.
Патоморфологические признаки заболевания:
- Увеличенная, гладкая и пурпурная печеночная ткань, напоминающая мускатный орех;
- Инфицированные тромботические массы;
- Тромбы, содержащие клетки опухоли;
- Выраженный венозный застой и лимфотаз;
- Некроз центролобулярных зон и распространенный фиброз.
Подобные патологические изменения приводят к появлению первых симптомов болезни. При окклюзии одной печеночной вены характерная симптоматика может отсутствовать. Закупорка двух и более венозных стволов заканчивается нарушением портального кровотока, повышением давления в портальной системе, развитием гепатомегалии и перерастяжением печеночной капсулы, что клинически проявляется болью в правом подреберье. Разрушение гепатоцитов и дисфункция органа — причины инвалидизации или смерти больных.
Факторы, провоцирующие развитие тромбоза воротной вены:
- Сидячая или стоячая работа,
- Малоподвижный образ жизни,
- Отсутствие регулярной физической активности,
- Вредные привычки, особенно курение,
- Прием некоторых препаратов, повышающих свертываемость крови,
- Избыточный вес.
Симптоматика

Клиническая картина синдрома Бадда-Киари определяется его формой. Основная причина, заставляющая пациента обратится к врачу — боль, лишающая сна и покоя.
- Острая форма патологии возникает внезапно и проявляется резкой болью в животе и правом подреберье, диспепсическими явлениями — рвотой и поносом, желтушностью кожи и склер, гепатомегалией. Отеки ног сопровождаются расширением и выбуханием подкожных вен на животе. Симптоматика появляется неожиданно и быстро прогрессирует, ухудшая общее состояние больных. Они передвигаются с большим трудом и уже не могут сами себя обслуживать. Дисфункция почек развивается стремительно. Свободная жидкость скапливается в грудной и брюшной полости. Появляется лимфостаз. Подобные процессы практически не поддаются терапии и заканчиваются комой или смертью больных.
- Признаками подострой формы синдрома являются: гепатоспленомегалия, гиперкоагуляционный синдром, асцит. Симптоматика нарастает в течение полугода, трудоспособность больных снижается. Подострая форма обычно переходит в хроническую.
- Хроническая форма развивается на фоне тромбофлебита вен печени и прорастания в их полость фиброзных волокон. Она может не проявлять себя много лет, то есть протекать бессимптомно, или проявляться признаками астенического синдрома — недомоганием, разбитостью, утомляемостью. При этом печень всегда увеличена в размерах, ее поверхность плотная, край выступает из-под реберной дуги. Синдром выявляют только после проведения всестороннего обследования больных. Постепенно у них появляется дискомфорт и неприятные ощущения в правом подреберьи, отсутствие аппетита, метеоризм, рвота, иктеричность склер, отечность лодыжек. Болевой синдром выражен умеренно.
- Молниеносная форма отличается быстрым нарастанием симптоматики и прогрессированием недуга. Буквально за считанные дни у больных развивается желтуха, дисфункция почек, асцит. Официальной медицине известны единичные случаи этой формы патологии.
При отсутствии поддерживающей и симптоматической терапии развиваются тяжелые осложнения и опасные последствия:
- внутренние кровотечения,
- дизурия,
- повышение давления в портальной системе,
- варикоз вен пищевода,
- гепатоспленомегалия,
- цирроз печени,
- гидроторакс, асцит,
- печеночная энцефалопатия,
- гепаторенальная недостаточность,
- бактериальный перитонит.

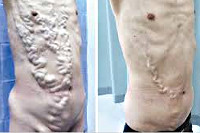
следствие нарастания портальной гипертензии – симптом “голова медузы” и асцит (справа)
На завершающем этапе прогрессирующей печеночной недостаточности возникает коматозное состояние, из которого больные редко выходят и погибают. Печеночная кома – расстройство функций ЦНС, обусловленное тяжелым поражением печени. Коматозное состояние отличается последовательным развитием. Сначала у больных возникает тревожное, возбужденное или тоскливое, апатичное состояние, нередко – эйфория. Мышление замедляется, нарушается сон и ориентация в пространстве и во времени. Затем симптомы усугубляются: у больных возникает спутанность сознания, они кричат и плачут, остро реагируют на обычные события. Появляются симптомы менингизма, «печеночный» запах изо рта, тремор рук, кровоизлияния в слизистую рта и ЖКТ. Геморрагический синдром сопровождается отечно-асцитическим. Резкая боль в правом боку, патологическое дыхание, гипербилирубинемия — признаки терминальной стадии патологии. У больных возникают судороги, зрачки расширяются, давление падает, рефлексы угасают, дыхание останавливается.
Диагностика
Диагностика синдрома Бадда-Киари основывается на клинических признаках, анамнестических данных и результатах лабораторно-инструментальных методик. После выслушивания жалоб больных врачи проводят визуальный осмотр и выявляют признаки асцита и гепатомегалии.
Поставить окончательный диагноз позволяют дополнительные обследования.
Лабораторная диагностика:
- Гемограмма – лейкоцитоз, увеличение СОЭ,
- Коагулограмма – увеличение протромбинового времени и индекса,
- Биохимия крови – активация печеночных ферментов, повышение уровня билирубина, снижение общего белка и нарушенное соотношение фракций,
- В асцитической жидкости – альбумины, лейкоциты.

Инструментальные методики:
- УЗИ печени – расширение печеночных вен, увеличение воротной вены;
- Допплерография — сосудистые нарушения, тромбозы и стенозы печеночных вен,
- Портография – исследование системы воротной вены после введения в нее контрастного вещества;
- Гепатоманометрия и спленометрия — измерение давления в венах печени и селезенки;
- Рентген брюшной полости – асцит, карцинома, гепатоспленомегалия, варикоз вен пищевода;
- Ангиография и веногепатография с контрастированием – локализация тромба и степень нарушения печеночного кровообращения;
- КТ – гипертрофия печени, отек паренхимы, гетерогенные участки печеночной ткани;
- МРТ – атрофические процессы в печени, очаги некроза в печеночной ткани, жировое перерождение органа;
- Биопсия печени – фиброз, некроз и атрофия гепатоцитов, застойные явления, микротромбы;
- Сцинтиграфия позволяет определить место расположения тромбоза.
Комплексное исследование позволяет установить точный диагноз даже при самой сложной клинический картине. От того, насколько правильно и быстро диагностировано заболевание, зависит его прогноз и тактика лечения.
Лечебные мероприятия
Синдром Бадда-Киари — неизлечимое заболевание. Общетерапевтические мероприятия незначительно и кратковременно облегчают состояние больных и предупреждают развитие осложнений.

Цели терапии:
- Снятие венозного блока,
- Устранение портальной гипертонии,
- Восстановление венозного кровотока,
- Нормализация кровоснабжения печени,
- Предотвращение осложнений,
- Устранение симптомов патологии.
Все больные подлежат обязательной госпитализации. Гастроэнтерологи и хирурги назначают им следующие группы препаратов:
- мочегонные средства – “Верошпирон”, “Фуросемид”,
- медикаменты-гепатопротекторы – “Эссенциале”, “Легалон”,
- глюкокортикостероиды – “Преднизолон”, “Дексаметазон”,
- антиагреганты – “Клексан”, “Фрагмин”,
- тромболитики – “Стрептокиназа”, “Урокиназа”,
- фибринолитики – “Фибринолизин”, “Курантил”,
- белковые гидролизаты,
- переливания эритроцитарной массы, плазмы.
При развитии тяжелых осложнений больным назначают цитостатики. Диетотерапия имеет огромное значение в лечении асцита. Она заключается в ограничении натрия. Показаны большие дозы диуретиков и парацентез.
Консервативное лечение малоэффективно и дает лишь кратковременное улучшение. Оно продлевает жизнь на 2 года 80% больным. Когда медикаментозная терапия не справляется с портальной гипертензией, применяют хирургические методы. Без оперативного вмешательства в течение 2-5 лет развиваются смертельно опасные осложнения. Летальный исход наступает в 85–90% случаев. Печеночная недостаточность и энцефалопатия лечатся только симптоматически, что связано с необратимостью патологических изменений в органах.
Хирургическое вмешательство направлено на нормализацию кровоснабжения печени. Перед операцией всем больным проводят ангиографию, которая позволяет установить причину окклюзии печеночных вен.
Основные виды операций:

пример шунтирующей операции
- анастомозирование – замена патологически измененных сосудов на искусственные сообщения с целью нормализации кровотока в венах печени;
- шунтирование – операция, восстанавливающая кровоток в сосудах печени путем обхода места окклюзии с помощью шунтов;
- протезирование полой вены;
- дилатация пораженных вен с помощью баллона;
- стентирование сосудов;
- ангиопластика проводится после баллонной дилатации;
- трансплантация печени — самый эффективный метод лечения патологии.
Хирургическое лечение оказывается эффективным у 90% прооперированных пациентов. Трансплантация печени позволяет добиться хороших успехов и продлить жизнь больным на 10 лет.
Прогноз
Острая форма синдрома Бадда-Киари имеет неблагоприятный прогноз и часто заканчивается развитием тяжелых осложнений: комы, внутреннего кровотечения и бактериального воспаления брюшины. При отсутствии адекватной терапии летальный исход наступает в течение 2-3 лет от появления первых клинических признаков болезни.
Десятилетняя выживаемость характерна для пациентов с хроническим течением синдрома. На исход патологии оказывают влияние: этиология, возраст больного, наличие болезней почек и печени. Полное излечение больных в настоящее время невозможно. Развитие трансплантологии в будущем поможет значительно увеличить шансы пациентов на выздоровление.
Синдром Бадда-Киари: симптомы заболевания, диагностика, лечение
Болезнь Бадда-Киари, лечение, причины, симптомы, профилактика. Болезнь Бадда-Киари – редкое заболевание, характеризующееся аномалией развития печёночных вен, ведущей к нарушениям оттока крови из печени.Статьи по теме
Автор статьи:
Зиннатуллин Марат Радикович
- Врач-гастроэнтеролог
- Кандидат медицинских наук
- Член Российской гастроэнтерологической ассоциации
- Председатель клуба гастроэнтерологов холдинга СМ-Клиника
Просмотров: 36814
Время на чтение: 2 мин.
Болезнь Бадда-Киари – редкое заболевание, характеризующееся аномалией развития печёночных вен, ведущей к нарушениям оттока крови из печени.
Причины болезни Бадда-Киари.
Основные причины воспаления печёночных вен следующие:
— врождённые аномалии сосудов печени;
— нарушения свёртывающей системы крови;
— оперативные вмешательства, травмы;
— беременность и роды;
— длительный приём гормональных контрацептивов.
Симптомы болезни Бадда-Киари.
По характеру развития выделяют две формы заболевания: острую и хроническую.
Острая форма болезни проявляется внезапно вследствие закупорки просвета печёночных вен тромбом. Для данного течения болезни характерна острая боль в животе, сопровождаемая быстрым и массивным увеличением печени в размерах. Также наблюдается бурно нарастающий асцит, плохо поддающийся лечению и пищеводно-желудочные кровотечения. При пальпации печень болезненная и гладкая.
Причиной хронической формы болезни Бадда-Киари является воспалительный процесс в венах печени и разрастание в них соединительной ткани (фиброз). В данном случае заболевание долгое время протекает бессимптомно, в дальнейшем появляется рвота, боли в правом подреберье, резкое увеличение и уплотнение печени, иногда с формированием цирроза. В терминальной стадии проявляются выраженные симптомы портальной гипертензии – асцит, кровотечения из геморроидальных вен, расширенных вен пищевода. Исход болезни Бадда-Киари – тяжёлая печёночная недостаточность, тромбоз мезентериальных сосудов с последующим развитием перитонита.
Диагностика болезни Бадда-Киари.
Диагностика болезни основывается на особенностях клинических проявлений и результатах инструментального исследования. Наиболее результативными в обследовании пациентов являются показатели ультразвукового доплеровского исследования печёночного венозного кровотока, компьютерная томография и магнитно-резонансная томография органов брюшной полости, биопсия печени, венография.
Лечение болезни Бадда-Киари.
Лечение заболевания, как правило, симптоматическое. Пациентам рекомендуется диета с большим содержанием белков, углеводов и ограничением поваренной соли.
При болевых симптомах назначаются анальгетики. Для уменьшения свёртываемости крови показано применение мочегонных препаратов, препаратов с фибринолитическим действием, а также витаминотерапия, внутривенное вливание 5 % раствора глюкозы. Больным с острой печёночной недостаточностью показана трансплантация печени, способная восстановить её функциональное состояние.
развитие, причины и симптомы, лечение

Синдром Бадда-Киари приводит к полному закрытию большой печеночной вены. Лечение заболевания является успешным, если расстройство диагностировано на ранней стадии. Методы терапии зависят от причины и тяжести болезни и существующих осложнений.
Этиология

Болезнь и синдром Бадда Киари — это редкое заболевание, связанное с изменениями кровотока в печени из-за уменьшения просвета вен, прилегающих к этому органу. В этом состоянии кровь не может вытекать из печени и возвращаться к сердцу из-за закупорки в печеночных венах. Это расстройство также известно под другими названиями, такими как обструкция печеночной вены и венозно-окклюзионная болезнь печени. Сгустки или врожденные перепонки возникают на стыке этих сосудов с большой веной, которая переносит кровь из нижней части тела в правую верхнюю камеру сердца. Заболевание может начаться постепенно или внезапно.
Симптомы, связанные с синдромом Бадда Киари, включают боль в верхней правой части живота, аномально большую печень. А также скопление жидкости в брюшной полости между двумя слоями мембраны, которая выстилает желудок. Дополнительные состояния, которые связаны с расстройством, включают тошноту, рвоту и аномально большую селезенку.
Степень тяжести расстройства зависит от места и количества пораженных вен. Этиология заболевания смешанная и разнообразная. Большинство случаев возникает в результате тромбоза в печеночных венах. Однако 25% происходит из-за внешнего сжатия, которое приводит к обструкции. Это редкое заболевание, которое может встречаться как у детей, так и у взрослых.
Примечание!Большая часть случаев имеет тенденцию затрагивать людей в возрасте от двадцати до сорока лет. Женщины имеют более высокий риск заболевания по сравнению с мужчинами.
Классификация

Классические признаки болезни такие, как боль в животе, асцита и гепатомегалия наблюдается у большинства пациентов с заболеванием. Если у печени было время для развития декомпрессии, пациенты могут быть бессимптомными или иметь незначительные симптомы. Однако по мере развития синдрома он может привести к печеночной недостаточности и портальной гипертензии. Болезнь Бадда-Киари может быть первичной — врожденная обструкция перепонками или диафрагмами и вторичной, вызвана несколькими причинами.
Заболевание имеет 2 клинических формы, связанных с течением болезни:
- Хроническая.
- Острая.
Хроническая обструкция оттока, развивающаяся в течение недель или месяцев, может не иметь симптомов, пока не прогрессирует. Вызывает усталость, боль в животе и гепатомегалию. Отек нижних конечностей и асцит могут возникнуть в результате венозной обструкции даже при отсутствии цирроза печени. Может развиться цирроз печени, приводящий к кровотечению из варикозно расширенных вен, массивному асциту, спленомегалии или их комбинации.
Причиной острого состояния является тромбоэмболия печеночной или нижней полой вены. Острая обструкция вызывает усталость, боль в правой верхней части тела, тошноту, рвоту, легкую желтуху, болезненную гепатомегалию и асцит. В течение нескольких дней возможно накопление жидкости в брюшной полости. Нередко сопровождается тромбозом воротной вены и, как следствие, отеком нижних конечностей, расширением сосудистой венозной сети живота.
Виды синдрома Бадда-Киари, в зависимости от места сужения венозного сосуда:
- тип 1 — блокада нижней полой и вторичной печеночной вены;
- тип 2 — закупорка крупных печеночных вен;
- тип 3 — обструкция мелких сосудов печени.
Заключительной стадией развития синдрома Бадда-Киари является необратимое расширение нижней и воротной вены. Состояние сопровождается кровотечением, закупоркой брюшины и тромбами, а также тромбозом сгустка крови. У пациентов с асцитом может развиться перитонит. Если причиной синдрома стало слияние мембран сосуда, можно ожидать возникновение рака печени в 30-45% случаев.
Читайте также
Отличие болезни от синдрома

Синдром или болезнь Бадда-Киари называют блокировкой вен, которые снабжают печень в области ее слияния с нижней полой веной. Такая сосудистая окклюзия вызвана первичными или вторичными причинами: врожденными аномалиями, приобретенным тромбозом и воспалением сосудов и приводит к нарушению нормального оттока крови из печени. Синдром Бадда-Киари следует рассматривать отдельно от болезни. Отличающиеся по причине развития и симптоматике, они возникают при нарушении кровообращения в печени.
Болезнь — первичное вено-окклюзионное заболевание, тромбоз и последующая окклюзия печени, а также аномалии печеночных вен, приводящие к нарушениям кровотока в печени. Синдром является вторичным приступом печеночного кровотока при ряде патологий, не связанных с изменениями кровеносных сосудов печени.
Характеристики заболевания:
- Болезнь Бадда Киари, является характерной и потенциально фатальной формой повреждения печени, которое происходит при вторичном поражении сосудов на фоне сопутствующей патологии. Заболевание проявляться в острой, подострой или хронической форме, сопровождается болью в брюшной полости и отеком. А также признаками портальной гипертензии и различной степени повышения уровня фермента в сыворотке и желтухой. Чаще всего это происходит у пациентов с расстройством свертывания крови, например у беременных или у тех, кто имеет опухоль. А также хроническое воспалительное заболевание, нарушение свертываемости крови и инфекция.
- Синдром Бадда-Киари, является редкой, но значительной причиной печеночной дисфункции. Во всем мире частой причиной обструкции венозного оттока в печени является тромбоз печеночных вен, вторичный по отношению к наследственному или приобретенному состоянию гиперкоагуляции.
Причины, механизм развития и классификация

Точная причина приблизительно 70% всех случаев болезни неизвестна. Приблизительно 10% людей с синдромом имеют полицитемию вера. Симптомы развиваются из-за закупорки вен, которые переносят кровь из печени в сердце. Тромбоз происходит из-за свертывания или чрезмерного роста волокнистой ткани в венах. Другими выявленными причинами могут быть воздействие радиации, мышьяка, травмы, заражение крови, рак или некоторые лекарства от химиотерапии.
Развитие болезни возникает, когда сгусток сужает или блокирует печеночные вены, которые выводят кровь из печени. Поскольку кровоток из печени затруднен, кровь накапливается в печени, вызывая ее увеличение. Селезенка также может увеличиваться. Этот застой вызывает повышение артериального давления в воротной вене, которая несет кровь в печень. Это повышенное давление, называемое портальной гипертензией, может привести к варикозному расширению вен в пищеводе. Портальная гипертензия, плюс набухшая и поврежденная печень, приводит к накоплению жидкости в брюшной полости. Почки способствуют асциту, вызывая задержку соли и воды.
Сгусток может расширяться и блокировать полую или большую вену, переносящие кровь из нижних частей тела, включая печень, к сердцу. Варикозное расширение вен в области живота у поверхности кожи может развиваться и становиться видимым. В итоге, происходит серьезное рубцевание печени (цирроз).
Это интересно!В 25-30% случаев причина заболевания не может быть определена, эта патология называется идиопатической.
Симптомы

Диагноз можно поставить несколькими способами, наблюдая характерные симптомы в сочетании с магнитно-резонансной томографией или биопсией печени, которые помогают исключить гипотезу о других заболеваниях.
Основными признаками синдрома являются:
- гепатомегалия или увеличение печени;
- асцит или ненормальный сбор жидкости в брюшной полости;
- боль в животе.
Обструкция печеночной вены затрудняет нормальное вытекание крови из печени, что приводит к ее увеличению из-за накопления крови. Это также может вызвать увеличение селезенки и сильное кровотечение пищевода.

Другие симптомы болезни включают:
- отек брюшной полости;
- усталость;
- опухшие лодыжки;
- повышенные ферменты печени;
- кома;
- желтуха;
- печеночная энцефалопатия или нарушение работы головного мозга;
- лактоацидоз — избыток молочной кислоты;
- Печеночная недостаточность из-за цирроза или рубцевания печени;
- выдающаяся коллатеральная вена;
- тошнота;
- рвота кровью;
- кожные язвы;
- серьезное повреждение клеток печени.
Когда закупорка является серьезной, начало расстройства может быть внезапным и сопровождаться сильной болью. Если болезнь хроническая, признаки заболевания могут быть постепенными. В некоторых случаях возникают необычные отеки из-за ненормального накопления жидкости в тканях ног.
Диагностика

Диагноз синдрома ставится на основании тщательной клинической оценки, подробной истории болезни и различных медицинских тестов. Признаки увеличения печени могут быть обнаружены во время физического осмотра.
Диагностические тесты, используемые для этой цели, включают:
- Анализы крови, чтобы определить, правильно ли работает орган.
- УЗИ печени.
- МРТ и КТ брюшной полости, которые проводятся для выявления любых нарушений в работе организма.
Биопсия печени — еще одна полезная диагностическая процедура. Во время этого процесса врач берет небольшой образец ткани печени для обследования. Любое повреждение ткани может быть легко распознано этим исследованием.
Катетеризация печеночной вены также проводится для определения наличия нарушений. В этом тесте в тело вводится катетер для исследования печеночных вен. Небольшой инструмент, прикрепленный на кончике катетера, помогает врачам измерять кровяное давление в печеночных венах.
Читайте также
Лечение

Лечение синдрома Бадда-Киари является сложным и зависит от клинических данных и основного заболевания. Медикаментозная терапия с применением разжижающего кровь препарата может быть достаточной при своевременно установленном синдроме Бадда-Киари. Кроме того, эту форму терапии можно сочетать с исследованиями сосудистых катетеров. Полые трубки используют для открытия печеночных вен или создания коротких замыканий с помощью специальных решетчатых протезов сосудов.
Расширение пораженных вен может ослабить давление на стенки сосуда. В некоторых случаях синдром Бадда Киари можно лечить хирургическим путем, перенаправляя кровоток из одной вены в другую (шунтирование). В других случаях заблокированную вену очищают, а затем в нее вставляют тонкий стержень для поддержания кровотока. В серьезных случаях может потребоваться пересадка печени. Если не лечить, может произойти усиление печеночной недостаточности из-за фиброза и возможная смерть.
Примечание!Полное выздоровление от синдрома Бадда-Киари невозможно. Медикаментозная терапия и хирургические методы в комплексе продлевают жизнь больного с хронической формой до 10 лет, но они неэффективны при острых заболеваниях.
Консервативное лечение

Целью лечения заболевания является поддержание работы печени. Врачи вначале определяют точную область, где затруднен кровоток. Тяжесть синдрома зависит от того, где находится сгусток и количество пораженных вен. Препараты против свертывания крови, такие как урокиназа, иногда используются для лечения людей, которые испытывают внезапное начало сгущения в печеночных венах. Пациенты должны сначала лечиться гепарином, а затем варфарином для коррекции коагуляции. Эти препараты используются только для лечения этого заболевания на ранней стадии, так как они не действуют, как только образуются тромбы.
Применение высоких доз преднизолона, также может быть назначено. Лекарства, которые препятствуют свертыванию крови, такие, как гепарин, могут быть полезны для лечения пациентов с заболеванием. Врачи могут порекомендовать местный тромболизис, который полезен для растворения тромбов. Системный тромболизис обычно не рекомендуется, так как считается, что это лечение с высокой степенью риска.
Радиологи будут использовать рентгеновские методы, чтобы непосредственно исследовать артерии и вены, чтобы определить местонахождение сгустка. Эти процедуры включают в себя введение катетера в кровеносный сосуд через легкодоступную вену на руке, шее или паху. Затем через катетер вводят краситель, чтобы осветить кровеносные сосуды и их было легче увидеть в рентгеновских лучах. В некоторых случаях сканирование показывает, что блокируется только концевая часть вены и что большая часть вены остается чистой.
В других случаях, когда вена более заблокирована, врачам нужно будет попасть в нее через трубку, вставленную в печень из живота. Как только трубка попадает в закупорку, врачи могут удалить сгусток и открыть вену. Это называется венопластика или ангиопластика. Если сгусток в печеночных венах образовался недавно и его трудно удалить, катетерную трубку можно оставить на день или два. Это даст возможность препаратам, вызывающим сгусток, избавиться от него. Когда венопластика успешна, это приводит к улучшению общего состояния пациента.
Хирургическое лечение

Людям, страдающим этим заболеванием, часто требуется хирургическое вмешательство для восстановления нормальной работы печени. Конкретный метод, который будет использоваться, определяется в зависимости от нахождения сгустков крови и различных других факторов. Многие другие хирургические методы также используются для этого лечения. Трансплантация печени проводится для увеличения жизни пациентов, которые в противном случае не доживут до шести месяцев.
Другие радиологические вмешательства, выполняемые для лечения пациентов с этим типом заболевания печени, включают:
- Портосистемные шунты.
- Баллонная ангиопластика.
- Трансюгулярный, портосистемный шунт.
- Хирургические шунты.
Тем не менее, вероятность успеха этих операций отличается от одного пациента к другому. Эти хирургические процедуры могут быть эффективными, однако существует риск, что они могут создать дополнительную проблему. Шунты означают, что через печень проходит меньше крови для очистки от токсинов. Как следствие, существует риск, что эти токсины будут накапливаться, и это может вызвать состояние, называемое печеночной энцефалопатией.
Пересадка печени рекомендуется только в том случае, если другие методы лечения уже не помогают, и жизни угрожает болезнь конечной стадии.
Трансплантация органа может потребоваться, когда:
- печень перестает выполнять все свои функции адекватно;
- шунтирующие процедуры не могут предотвратить дальнейшее ухудшение здоровья.
После установления шунта, существует повышенный риск заражения. Важным является регулярное мытье, особенно в зоне поражения. Умеренные занятия спортом на свежем воздухе и здоровое питание могут способствовать восстановлению.
Профилактика

Синдром Бадда-Киари является чрезвычайно редким и потенциально смертельным заболеванием. Ранняя диагностика наряду со своевременным лечением важна для обеспечения относительно долгой и нормальной жизни пациентов. Не существует способа обеспечить профилактику этого заболевания. Тем не менее, скрининг и генетическое обследование членов семьи пациентов с болезнью, поможет понять риск развития синдрома. Этот процесс необходим тем, у кого диагностировано тромбофильное расстройство и семейная история болезни Бада Киари.
Правильное питание важно для устранения симптомов и предотвращения дальнейшего повреждения печени. Соблюдение диеты с низким содержанием соли для поддержания отрицательного баланса натрия помогает контролировать асцит. Заболевание можно предотвратить только условно. Пациенты, склонные к синдрому из-за предшествующего заболевания, такого как тромбоз, рак или гепатит, должны регулярно проходить обследования. Необходимо не нагружать печень, например, чрезмерным употреблением алкоголя или лекарствами.
Читайте также
Осложнения и прогноз

Заболеваемость и смертность при синдроме Бадда-Киари связаны с осложнениями печеночной недостаточности и асцита. Но могут также зависеть от типа сопутствующего основного заболевания, если оно есть.
Если болезнь не лечится, у пациента могут возникнуть следующие осложнения:
- Печеночная недостаточность с энцефалопатией или без нее.
- Варикозное расширение вен пищевода.
- Гепаторенальный синдром.
- Портальная гипертензия.
- Бактериальный перитонит.
- Острая печеночная декомпенсация после шунтирования.
- Гипертрофия хвостатой доли.
- Злокачественная опухоль.
- Тромбоз воротной вены.

Бактериальный перитонит всегда вызывает беспокойство у пациента с асцитом, особенно если проводится парацентез. Осложнения могут быть в связи с применяемой терапией например, тромболитиками. Смертность может быть высокой у пациентов с молниеносной печеночной дисфункцией.
Естественное течение болезни очень тяжелое, менее 10% пациентов живут более 3 лет без лечения. В настоящее время, когда диагноз ставится быстро и лечение начинается немедленно, успех составляет 90% случаев. Долгосрочный прогноз зависит от связанных факторов риска тромбоза.
Рекомендация!Пациенты с хроническим синдромом Бадда-Киари подвержены риску возникновения рака печени и, следовательно, должны пройти тест с сывороточным альфа-фетопротеином.
При наличии синдрома Бадда-Киари необходимо искать основное заболевание, такое как нарушения кроветворной системы, врожденные нарушения коагуляции или сосудистые аномалии. Лечение является сложным, и выбор правильного медицинского подхода зависит от состояния. Без лечения болезни могут развиться типичные осложнения портальной гипертензии с хронической печеночной дисфункцией. Большинство пациентов умирают от осложнений кровотечения портальной гипертонии.
причины, симптомы, диагностика и лечение
Синдром Бадда-Киари – это закупорка печеночных вен, приводящая к нарушению кровотока. Провоцируется изменениями в структуре сосудов или вторичными болезнями сердечно-сосудистой системы. Эта редкая патология протекает в острой или хронической форме. Болезнь Бадда-Киари проявляется тошнотой, увеличением печени (гепатомегалией), болями в боку справа, слабостью, брюшной водянкой, заторможенностью, желтушностью кожи и глазных яблок. Прогноз выздоровления зависит от того, насколько быстро проведут операцию.
Причины возникновения заболевания
Синдром или болезнь Бадда-Киари – патологическое состояние, характеризующееся венозным застоем из-за уменьшения просвета печеночных сосудов. Патология диагностируется у 1 человека на 100 тыс. населения. Ей больше других подвержены женщины 40-50 лет. В 18% случаев синдром провоцируется патологиями гепатобилиарной системы – печени, желчного пузыря и протоков. У 1/3 пациентов не удается выявить причину тромбоза мезентериальных (брыжеечных) сосудов.
Воротная система печени собирает кровь от непарных органов брюшины:
- поджелудочной;
- желудка;
- селезенки.
Врожденные и приобретенные заболевания сосудов приводят к замедлению венозного тока крови, что сказывается на функционировании многих внутренних органов.
В зависимости от происхождения синдром бывает:
- Первичный – следствие врожденных патологий сердечно-сосудистой системы. Возникает при стенозе или повреждении печеночных сосудов. Чаще всего обнаруживается у людей, проживающих в Японии и странах Африки.
- Вторичный – результат структурных изменений в сосудах воротной системы печени на фоне приобретенных патологий. Синдром Бадда-Киари осложняет течение перикардита, раковых болезней органов брюшины, перитонита, цирроза печени.
 Нарушение тока венозной крови – основная причина клинического синдрома. Из-за нарастания гидростатического давления в бассейне воротной вены диагностируют портальную гипертензию.
Нарушение тока венозной крови – основная причина клинического синдрома. Из-за нарастания гидростатического давления в бассейне воротной вены диагностируют портальную гипертензию.В зависимости от скорости прогрессирования выделяют 2 формы синдрома Бадда-Киари:
- Острая – сопровождается яркой симптоматикой. Печень увеличивается в объеме, приобретает синюшный оттенок. Из-за застоя крови поражаются центральные дольки органа, что приводит к тромбозу центральной вены, застойному циррозу.
- Хроническая – клиническая картина стертая. Стенки сосудов печени утолщаются. Постепенно они закупориваются сгустками крови. При отсутствии лечения сосуды зарастают, трансформируясь в фиброзные тяжи.
Флебологи и гепатологи выделяют ряд факторов, провоцирующих синдром:
- травмы органов брюшины;
- злокачественные опухоли;
- хроническое воспаление печени;
- инфекционные болезни;
- беременность;
- сердечно-сосудистые патологии;
- злоупотребление некоторыми препаратами.
Сопутствующие патологии провоцируют обтурацию (закупорку) вен печени, что ведет к повреждению ее ткани (паренхимы). Вследствие венозного застоя возрастает внутрипеченочное давление, что становится причиной некроза (отмирания) гепатоцитов.
При закупорке сосудов в бассейне воротной вены отток крови обеспечивают паравертебральные и межреберные вены. Но они не справляются с чрезмерными нагрузками, вследствие чего возникают серьезные осложнения.
На последних стадиях синдрома паренхима в периферических областях печени истончается, а в центральной – утолщается. Из-за увеличения ее объема сдавливается нижняя полая вена, что усугубляет течение болезни.
Симптомы
Признаки синдрома зависят от количества патологически измененных печеночных сосудов. У одних обтурация возникает в области нижней полой вены, у других – на уровне больших или малых вен печени.
Выраженность клинической картины зависит от формы патологии. Наиболее опасна острая, которая быстро прогрессирует и вызывает серьезные осложнения.
 При поражении одного некрупного сосуда синдром протекает малосимптомно. В случае стеноза двух и более вен гидростатическое давление в кровяном русле растет, что сказывается на работе печени и органов брюшины.
При поражении одного некрупного сосуда синдром протекает малосимптомно. В случае стеноза двух и более вен гидростатическое давление в кровяном русле растет, что сказывается на работе печени и органов брюшины.Симптомы синдрома Бадда-Киари:
- тошнота;
- рвотные позывы;
- увеличение печени;
- быстрое насыщение;
- боли в боку справа;
- желтушность и зуд кожи.
При обтурации полой вены отекают конечности, проявляются подкожные сосуды. Спустя несколько дней возникает почечная недостаточность, для которой характерны:
- уменьшение суточного диуреза;
- заторможенность;
- отсутствие аппетита;
- сонливость;
- запах аммиака изо рта.
При подостром течении синдрома усиливается свертываемость крови, что повышает риск тромбообразования в сосудах печени. Из-за застоя крови увеличивается селезенка, появляется асцит, то есть скапливается межклеточная жидкость в брюшной полости.
У людей с вялотекущим синдром клинические проявления почти отсутствуют. В редких случаях отмечаются:
- повышенная утомляемость;
- увеличение печени;
- снижение работоспособности.
При обтурации двух вен печени симптоматика постепенно нарастает. Возникают жалобы на боли в правом подреберье, рвотные позывы. В разгар болезни выявляются цирротические изменения в печени, расстройства пищеварения.
В гепатологии описаны единичные случаи молниеносного течения синдрома, при котором у пациентов за считаные дни появлялась желтуха, брюшная водянка, недостаточность печени и почек.
Как диагностируется
На синдром Бадда-Киари указывает триада признаков – боли в животе, брюшная водянка, увеличение печени. Для точной постановки диагноза назначают ряд дополнительных исследований:
- Биохимический анализ крови. На патологический синдром указывает повышенная активность печеночных ферментов – АСТ и АЛТ.
- Клинический анализ крови. На застой венозной крови указывает повышенная СОЭ, а на воспаление печени – переизбыток лейкоцитов.
- Коагулограмма. На фоне изменения реологических свойств крови отмечается рост протромбинового времени.
- УЗИ печени. По эхопризнакам оценивают степень повреждения печеночной паренхимы, размеры органа и выраженность сосудистых нарушений.
Для выявления стеноза вен печени проводят МРТ, портографию. По полученным данным врач отличает синдром Бадда-Киари от миокардиальной недостаточности, веноокклюзионной патологии.
Лечение
Болезнь Бадда-Киари лечится исключительно в стационаре с применением медикаментозных и хирургических методик. Комплексная терапия преследует несколько целей:
- устранение закупорки вен;
- поддержание функций печени;
- профилактика осложнений;
- нормализация кровяного давления в бассейне портальной вены.
Для восстановления венозного кровотока и снятия симптоматики применяются:
- антикоагулянты (Новопарин, Фрагмин) – уменьшают свертываемость крови, препятствуют образованию тромбов в печеночных венах;
- диуретики (Лазикс, Фуросемид) – выводят избыток жидкости из организма, понижают кровяное давление, уменьшая выраженность портальной гипертензии;
- тромболитики (Стрептаза, Актилизе) – растворяют кровяные сгустки в системном кровотоке, предотвращают тромбообразование.
 Медикаменты только облегчают самочувствие, но не приводят к полному выздоровлению. Смертность при лечении одними лишь препаратами достигает 85%.
Медикаменты только облегчают самочувствие, но не приводят к полному выздоровлению. Смертность при лечении одними лишь препаратами достигает 85%.Чтобы восстановить кровообращение в бассейне портальной вены, нужна операция. Объем вмешательства зависит от локализации стеноза и протяженности тромбов:
- Ангиопластика – операция по установке стента в суженный участок нижней полой вены. На этапе подготовки проводится баллонная дилатация для расширения сосуда, после чего в него устанавливают упругий металлопластиковый цилиндр. Он препятствует повторному сужению и заращению вены.
- Шунтирование – операция по созданию искусственных путей для оттока крови. Для уменьшения давления в бассейне портальной вены выполняют портосистемное шунтирование.
- Пересадка печени – трансплантация донорского органа. Операция выполняется при необратимых изменениях в печеночных сосудах или паренхиме. Выживаемость больных варьируется от 50% до 95%.
Дополнительные терапевтические методики применяются в зависимости от осложнений. Для профилактики внутренних кровотечений назначают бета-адреноблокаторы. При расширении вен пищевода показано их лигирование эластичными кольцами. Больные с брюшной водянкой соблюдают бессолевую диету.
Возможные осложнения и прогноз
В большинстве случаев прогноз неблагоприятный. Результативность лечения зависит от:
- выраженности дисфункции печени;
- возраста;
- причины синдрома;
- локализации стеноза;
- течения патологии.
При отсутствии адекватной терапии больные умирают в течение от 3 до 36 месяцев с момента проявления симптоматики. У всех без исключения пациентов синдром Бадда-Киари вызывает портальную гипертензию. Застой венозной крови провоцирует:
- печеночную недостаточность;
- желтуху;
- расширение вен пищевода;
- кровотечения из органов ЖКТ;
- асцит;
- печеночную энцефалопатию;
- застойный цирроз;
- гепатоцеллюлярную карциному.
 Десятилетний порог выживаемости не превышает 55%. Прогнозы ухудшаются при раковых патологиях, недостаточности миокарда.
Десятилетний порог выживаемости не превышает 55%. Прогнозы ухудшаются при раковых патологиях, недостаточности миокарда.Синдром или болезнь Бадда-Киари – редкая патология, характеризующаяся венозным застоем. При неадекватном или отсутствующем лечении осложняется портальной гипертензией и циррозом. При вялотекущей форме синдрома, своевременной диагностике и хирургическом вмешательстве удается существенно продлить жизнь.
- Черенков, В. Г. Клиническая онкология: учеб. пособие для системы последиплом. образования врачей / В. Г. Черенков. – Изд. 3-е, испр. и доп. – М.: МК, 2010. – 434 с.: ил., табл.
- Ильченко А.А. Болезни желчного пузыря и желчных путей: Руководство для врачей. — 2-е изд., перераб. и доп. — М.: ООО «Издательство «Медицинское информационное агентство», 2011. — 880 с: ил.
- Тухтаева Н. С. Биохимия билиарного сладжа: Диссертация на соискание ученой степени кандидата медицинских наук / Институт гастроэнтерологии АН Республики Таджикистан. Душанбе, 2005
- Литовский, И. А. Желчнокаменная болезнь, холециститы и некоторые ассоциированные с ними заболевания (вопросы патогенеза, диагностики, лечения) / И. А. Литовский, А. В. Гордиенко. — Санкт-Петербург: СпецЛит, 2019. — 358 с.
- Диетология / Под ред. А. Ю. Барановского — Изд. 5-е – СПб.: Питер, 2017. — 1104 с.: ил. — (Серия «Спутник врача»)
- Подымова, С.Д. Болезни печени: Руководство для врачей / С.Д. Подымова. — Изд. 5-е, перераб. и доп. — Москва: ООО «Медицинское информационное агентство», 2018. — 984 с.: ил.
- Шифф, Юджин Р. Введение в гепатологию / Юджин Р. Шифф, Майкл Ф. Соррел, Уиллис С. Мэддрей; пер. с англ. под ред. В. Т. Ивашкина, А.О. Буеверова, М.В. Маевской. – М.: ГЭОТАР-Медиа, 2011. – 704 с. – (Серия «Болезни печени по Шиффу»).
- Радченко, В.Г. Основы клинической гепатологии. Заболевания печени и билиарной системы. – СПб.: «Издательство Диалект»; М.: «Издательство БИНОМ», – 2005. – 864 с.: ил.
- Гастроэнтерология: Справочник / Под ред. А.Ю. Барановского. – СПб.: Питер, 2011. – 512 с.: ил. – (Серия «Национальная медицинская библиотека»).
- Лутай, А.В. Диагностика, дифференциальная диагностика и лечение заболеваний органов пищеварения: Учебное пособие / А.В. Лутай, И.Е. Мишина, А.А. Гудухин, Л.Я. Корнилов, С.Л. Архипова, Р.Б. Орлов, О.Н. Алеутская. – Иваново, 2008. – 156 с.
- Ахмедов, В.А. Практическая гастроэнтерология: Руководство для врачей. – Москва: ООО «Медицинское информационное агентство», 2011. – 416 с.
- Внутренние болезни: гастроэнтерология: Учебное пособие для аудиторной работы студентов 6 курса по специальности 060101 – лечебное дело / сост.: Николаева Л.В., Хендогина В.Т., Путинцева И.В. – Красноярск: тип. КрасГМУ, 2010. – 175 с.
- Радиология (лучевая диагностика и лучевая терапия). Под ред. М.Н. Ткаченко. – К.: Книга-плюс, 2013. – 744 с.
- Илларионов, В.Е., Симоненко, В.Б. Современные методы физиотерапии: Руководство для врачей общей практики (семейных врачей). – М.: ОАО «Издательство «Медицина», 2007. – 176 с.: ил.
- Шифф, Юджин Р. Алкогольные, лекарственные, генетические и метаболические заболевания / Юджин Р. Шифф, Майкл Ф. Соррел, Уиллис С. Мэддрей: пер. с англ. под ред. Н. А. Мухина, Д.Т. Абдурахманова, Э.З. Бурневича, Т.Н. Лопаткиной, Е.Л. Танащук. – М.: ГЭОТАР-Медиа, 2011. – 480 с. – (Серия «Болезни печени по Шиффу»).
- Шифф, Юджин Р. Цирроз печени и его осложнения. Трансплантация печени / Юджин Р. Шифф, Майкл Ф. Соррел, Уиллис С. Мэддрей: пер. с англ. под ред. В.Т. Ивашкина, С.В. Готье, Я.Г. Мойсюка, М.В. Маевской. – М.: ГЭОТАР-Медиа, 201й. – 592 с. – (Серия «Болезни печени по Шиффу»).
- Патологическая физиология: Учебник для студентов мед. вузов / Н.Н. Зайко, Ю.В. Быць, А.В. Атаман и др.; Под ред. Н.Н. Зайко и Ю.В. Быця. – 3-е изд., перераб. и доп. – К.: «Логос», 1996. – 644 с.; ил.128.
- Фролов В.А., Дроздова Г.А., Казанская Т.А., Билибин Д.П. Демуров Е.А. Патологическая физиология. – М.: ОАО «Издательство «Экономика», 1999. – 616 с.
- Михайлов, В.В. Основы патологической физиологии: Руководство для врачей. – М.: Медицина, 2001. – 704 с.
- Внутренняя медицина: Учебник в 3 т. – Т. 1 / Е.Н. Амосова, О. Я. Бабак, В.Н. Зайцева и др.; Под ред. проф. Е.Н. Амосовоой. – К.: Медицина, 2008. – 1064 с. + 10 с. цв. вкл.
- Гайворонский, И.В., Ничипорук, Г.И. Функциональная анатомия органов пищеварительной системы (строение, кровоснабжение, иннервация, лимфоотток). Учебное пособие. – СПб.: Элби-СПб, 2008. – 76 с.
- Хирургические болезни: Учебник. / Под ред. М. И. Кузина. – М.: ГЭОТАР-Медиа, 2018. – 992 с.
- Хирургические болезни. Руководство по обследованию больного: Учебное пособие / Черноусов А.Ф. и др. – М.: Практическая медицина, 2016. – 288 с.
- Alexander J.F., Lischner M.N., Galambos J.T. Natural history of alcoholic hepatitis. 2. The longterm prognosis // Amer. J. Gastroenterol. – 1971. – Vol. 56. – P. 515-525
- Дерябина Н. В., Айламазян Э. К., Воинов В. А. Холестатический гепатоз беременных: патогенез, клиника, лечение // Ж. акуш. и жен. болезн. 2003. №1.
- Pazzi P., Scagliarini R., Sighinolfi D. et al. Nonsteroidal antiinflammatory drug use and gallstone disease prevalence: a case-control study // Amer. J. Gastroenterol. – 1998. – Vol. 93. – P. 1420–1424.
- Мараховский Ю.Х. Желчнокаменная болезнь: на пути к диагностике ранних стадий // Рос. журн. гастроэнтерол., гепатол., колопроктол. – 1994. – T. IV, № 4. – С. 6–25.
- Higashijima H., Ichimiya H., Nakano T. et al. Deconjugation of bilirubin accelerates coprecipitation of cholesterol, fatty acids, and mucin in human bile–in vitro study // J. Gastroenterol. – 1996. – Vol. 31. – P. 828–835
- Шерлок Ш., Дули Дж. Заболевания печени и желчных путей: Пер. с англ. / Под ред. З.Г. Апросиной, Н.А. Мухина. – М.: ГЕОТАР Медицина, 1999. – 860 с.
- Дадвани С.А., Ветшев П.С., Шулутко А.М., Прудков М.И. Желчнокаменная болезнь. – М.: Изд. дом «Видар-М», 2000. – 150 с.
- Яковенко Э.П., Григорьев П.Я. Хронические заболевания печени: диагностика и лечение // Рус. мед. жур. – 2003. – Т. 11. – № 5. – С. 291.
- Садов, Алексей Чистка печени и почек. Современные и традиционные методы. – СПб: Питер, 2012. – 160 с.: ил.
- Никитин И.Г., Кузнецов С.Л., Сторожаков Г.И., Петренко Н.В. Отдаленные результаты интерферонотерапии острого HCV-гепатита. // Росс. журн. гастроэнтерологии, гепатологии, колопроктологии. – 1999, т. IX, № 1. – с. 50-53.
Бадда — Киари болезнь — это… Что такое Бадда — Киари болезнь?
нарушение оттока крови из печени, обусловленное первичным облитерирующим эндофлебитом печеночных вен, их тромбозом и последующей окклюзией и (или) пороками развития печеночных вен, характеризующееся поражением печени и портальной гипертензией. Возникновению эвдофлебита печеночных вен способствуют травмы, нарушения свертывающей системы крови, беременность, роды, оперативные вмешательства.Нарушение оттока крови из печени, возникающее вторично при ряде патологических состояний, не связанных с изменениями собственно сосудов печени (перитоните, опухолях брюшной полости, перикардите, тромбозе, врожденном стенозе или мембранозном поражении нижней полой вены, циррозе и очаговых поражениях печени, мигрирующем висцеральном тромбофлебите, полицитемии и др.) и проявляющееся теми же симптомами, получило название синдрома Бадда — Киари, однако вопрос о целесообразности разграничения болезни и синдрома Бадда — Киари остается спорным.
Выделяют острую и хроническую формы заболевания. При острой форме оно начинается внезапно с интенсивных болей в эпигастральной области и правом подреберье, рвоты, увеличения печени. Если причиной Б. — К. б. является патология нижней полой вены, у больных наблюдаются отеки нижних конечностей, расширение подкожных вен в области живота и грудной клетки. Болезнь быстро прогрессирует, в течение нескольких дней развивается асцит, часто имеющий геморрагический характер. Асцит может сочетаться с гидротораксом, не поддается лечению диуретическими средствами. В терминальной стадии присоединяется кровавая рвота. При хронической форме, которая встречается в 80—95% случаях, заболевание длительное время протекает бессимптомно или проявляется только увеличением печени. В дальнейшем появляются боли в правом подреберье, рвота. В разгаре заболевания печень резко увеличивается, становится плотной, возможно формирование цирроза печени, в ряде случаев отмечается спленомегалия. В терминальной стадии наиболее резко выражены симптомы портальной гипертензии — нарастающий асцит, кровотечения из расширенных вен пищевода, геморроидальных вен. Исходом Б. — К. б. может стать тяжелая печеночная недостаточность (Печёночная недостаточность), заболевание может осложниться тромбозом мезентериальных сосудов с последующим развитием Перитонита. Диагноз Б. — К. б. основан на особенностях клинической картины и результатах инструментального исследования. Острую форму можно заподозрить при появлении постоянных интенсивных болей в животе, быстром развитии портальной гипертензии и печеночной недостаточности. На вторичное нарушение оттока крови из печени указывают внезапное возникновение сильных болей в животе, появление или быстрое нарастание признаков портальной гипертензии у больных с циррозом, опухолями печени, полицитемией и др. Изменения показателей лабораторных исследований для Б. — К. б., как правило, не характерны. Могут наблюдаться лейкоцитоз, увеличение СОЭ, дис- и гипопротеинемия, умеренное увеличение активности ферментов. Большое значение в диагностике имеют результаты нижней кавографии и флебографии печени. Лечение при отсутствии признаков печеночной недостаточности оперативное, направлено на уменьшение портальной гипертензии. Больным накладывают портокавальный анастомоз или применяют перитонеовенозное шунтирование, при резистентном асците и олигурии — лимфовенозный анастомоз. При стенозе или мембранозном заращении нижней полой вены производят чреспредсердную мембранотомию, протезирование стенозированных участков или обходное шунтирование нижней полой вены с правым предсердием. Симптоматическое лечение включает назначение препаратов, улучшающих обменные процессы в печеночных клетках (эссенциале, липоевая кислота, легалон и др.), диуретических средств, кортикостероидов. По показаниям применяют антиагреганты и фибринолитические средства (курантил, пармидин, фибринолизин, гепарин и др.). Прогноз неблагоприятный. При острой форме больные быстро погибают, как правило, от печеночной комы или разлитого перитонита. При хронической форме продолжительность жизни составляет от 4—6 мес. до 2 лет, в отдельных случаях (особенно после оперативного лечения) — 10 лет и выше.Библиогр.: Основы гепатологии, под ред. А.Ф. Блюгера, с. 162, 413, Рига, 1975; Подымова С.Д. Болезни печени, с. 376, М., 1984.
Синдром Бадда-Киари
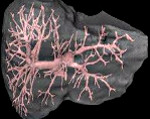
Патогенез синдрома Бадда-КиариДиаметр крупных печеночных вен (правой, средней левой) составляет 1 см. Они собирают кровь от большей части печени и впадают в нижнюю полую вену. В менее крупные по размерам печеночные вены поступает кровь от хвостатой доли печени и некоторых отделов правой доли.
Эффективность кровотока по печеночным венам зависит от скорости тока крови и давления в правом предсердии и в нижней полой вене. В течение большей части сердечного цикла кровь движется от печени по направлению к сердцу. Это движение замедляется во время систолы правого предсердия из-за повышения давления в нем.
После систолы наблюдается короткое усиление кровотока по печеночным венам в результате волны давления, возникновение которой вызывает резкое закрытие трикуспидального клапана в начале систолы желудочков.
Волна давления приводит к временной инверсии печеночного венозного кровотока, что свидетельствует об эластичности ткани печени и способности органа приспосабливаться к этим изменениям.
Гепатоцеллюлярная патология печени приводит к ригидности печеночной ткани. Чем более выражены патологические изменения в паренхиме печени, тем ниже способность печеночных вен адаптироваться к волнам давления.
Длительная или внезапно возникшая обструкция нижней полой вены или печеночных вен могут привести к гепатомегалии и желтухе.
При синдроме Бадда-Киари венозная обструкция, способствуя нарастанию давления в синусоидальных пространствах, приводит к нарушению венозного кровотока в системе портальной вены, асциту и морфологическим изменениям в ткани печени. Как при остром, так и при хроническом течении заболевания в печени (в центролобулярной зоне) появляются признаки венозного застоя, от выраженности которого зависит степень нарушений функции печени. Повышенное давление в синусоидальных пространствах печени может приводить к гепатоцеллюлярному некрозу.
Обструкция одной из печеночных вен протекает бессимптомно. Для клинической манифестации синдрома Бадда-Киари необходимо наличие нарушений кровотока, по крайней мере, в двух из печеночных вен. Нарушение венозного кровотока приводит к гепатомегалии, способствуя растяжению капсулы печени и возникновению болей.
У большинства пациентов с синдромом Бадда-Киари отток крови осуществляется через непарную вену, межреберные сосуды, паравертебральные вены. Однако этот дренаж не эффективен, даже несмотря на то, что часть крови отводится от печени через систему портальной вены.
В результате, при синдроме Бадда-Киари развивается атрофия периферических отделов печени и гипертрофия центральных. Примерно у 50 % пациентов с синдромом Бадда-Киари наблюдается компенсаторная гипертрофия хвостатой доли печени, приводя к вторичной обструкции нижней полой вены. У 9-20% больных синдромом Бадда-Киари возникает тромбоз портальной вены .
Патогенез синдрома Бадда-Киари. (The New England Journal of Medicine: Volume 350:578-585; February 5, 2004; Number 6).- А — синдром Бадда-Киари возникает в результате нарушения печеночного венозного кровотока из-за стеноза, тромбоза печеночных вен или мембранозного заращения нижней полой вены. Гипертрофированная хвостатая доля печени способствует возникновению вторичной обструкции нижней полой вены. Абдоминальные вены расширяются; формируются коллатерали.
- В — при венографическом исследовании правая печеночная вена не визуализируется; сеть коллатералей выглядит как паутина.
- С — при гистологическом исследовании синусоиды печени, окружающие центральную вену дилатированы и заполнены кровью; визуализируются признаки центролобулярного некроза.
- D — неизмененные вены печени.
- Е — гистологическая картина неизмененной ткани печени.
