Норма билирубина у женщин
Норма билирубина в крови у женщин: референсные значени
Клиническое значение имеет оценка обеих фракций билирубина. Чтобы определить уровень билирубина, проводят биохимический анализ крови, и оценивают содержание как прямого, так и общего билирубина. Последний включает в себя количество билирубина в целом: и прямого, и непрямого. Уровень непрямого билирубина у женщин (впрочем, как и у мужчин) рассчитывается исходя из содержания общей и прямой фракции . Диапазон нормальных значений билирубина зависит от наборов, используемых в конкретной лаборатории, соответственно, диапазон референсных значений разнится от лаборатории к лаборатории.
По данным литературы нормальные показатели общего билирубина сыворотки крови составляют 3,4–20,4 мкмоль/л, непрямой билирубин в норме представлен значениями до 16,5 мкмоль/л, прямой билирубин — от 0 до 5,1 мкмоль/л.9
Как может проявляться повышенный уровень билирубина?
При увеличении концентрации пигмента в крови могут возникать различные симптомы в зависимости от причины.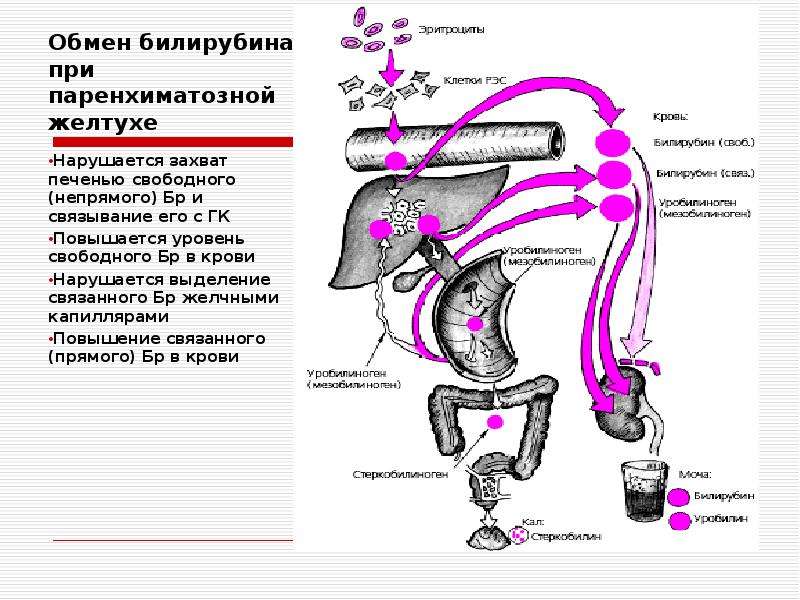
Механизм развития желтухи прост: из-за повышения в крови уровня билирубина, имеющего желтоватый оттенок, изменяется цвет кожных покровов и слизистых оболочек. Кроме того, при повышении уровня билирубина в крови может наблюдаться окрашивание мочи в темный цвет, а в кал, наоборот, билирубин в таком случае почти не поступает, поэтому он обесцвечивается1.
Желтуха — основной симптом гипербилирубинемии (повышения уровня билирубина в крови). Ей может сопутствовать ряд других симптомов, таких как, например, увеличение печени и/или увеличение селезенки1,2.
Желтуха кожных покровов, связанная с повышением уровня билирубина у женщин, может быть симптомом нескольких
десятков заболеваний и состояний. Рассмотрим самые распространенные.
Желчнокаменная болезнь (холелитиаз) — хроническое заболевание, при котором в желчных путях образуются камни. Его выявляют у 10-15% населения, причем у женщин в 2-3 раза чаще, чем у мужчин, что связывают с влиянием женских половых гормонов. Повышается риск развития холелитиаза и при беременности, особенно при повторной, а также на фоне заместительной гормональной терапии во время климакса2.
Желчнокаменная болезнь может длительное время протекать бессимптомно, однако при обструкции желчных путей камнем или развитии воспаления заболевание дает о себе знать. Классические симптомы обострения (желчные/печеночные колики)– боль, вздутие живота, рвота. К ним может присоединяться желтуха, причем показатель билирубина увеличен умеренно (общий обычно менее 85,5 мкмоль/л, прямой менее 5 мг/дл)
Синдром Жильбера — врожденное генетическое заболевание, при котором нарушается обмен билирубина.
Встречается у 5-7% молодых людей во всем мире. Примерно 30% всех желтух вызваны синдромом Жильбера.
Обычно болезнь протекает бессимптомно и выявляется случайно при проведении биохимического анализа крови, когда обнаруживают повышение уровня билирубина3.
Примерно 30% всех желтух вызваны синдромом Жильбера.
Обычно болезнь протекает бессимптомно и выявляется случайно при проведении биохимического анализа крови, когда обнаруживают повышение уровня билирубина3.
Нарушение функции печени — одна из распространенных причин повышения уровня билирубина в крови у женщин и мужчин. Поражение печени может быть вызвано рядом заболеваний, в том числе:
- цирроз печени4;
- аутоиммунные заболевания, например, аутоиммунный гепатит5;
- вирусные гепатиты66,7,8.
Гемолитическая анемия — заболевание, вызванное повышенным разрушением эритроцитов. Может быть наследственным и приобретенным. При обострении заболевания (так называемом гемолитическом призе) могут наблюдаться общая слабость, повышение температуры тела, головную боль, снижение аппетита, тошнота, иногда рвота, боль в животе или чувство тяжести в левом подреберье. Моча темнеет иногда до темно-бурого или даже черного цвета, кал обесцвечивается, слизистые и кожные покровы желтеют.
Повышение уровня билирубина при беременности
Желтуха и повышение уровня билирубина у женщин во время беременности могут быть вызваны рядом заболеваний.
Внутрипеченочный холестаз — вторая по распространенности причина высокого уровня билирубина у женщинво время беременности, однако о ней стоит поговорить в первую очередь. Причиной желтухи при беременности становится внутрипеченочный холестаз в ¼ случаев. Это заболевание также называют холестатическим гепатозом беременных, доброкачественным рецидивирующим холестазом беременных, зудом беременных. До сих пор точно неизвестно, почему возникает заболевание. Считается, что заболевание развивается у женщин, имеющих генетическую предрасположенность к необычной холестатической реакции на вырабатываемые во время беременности гормоны
Заболевание проявляется обычно в III триместре беременности и купируется самостоятельно после родов. Симптомы холестаза беременных8:
Симптомы холестаза беременных8:
- кожный зуд, один из первых и основных признаков;
- желтуха, обычно умеренная, сопровождающаяся потемнением мочи и осветлением кала. однако в некоторых случаях желтухи может не наблюдаться.
При биохимическом анализе крови у женщин с холестазом беременных выявляют повышение уровня билирубина в крови, как правило, не более чем в 5 раз по сравнению с нормой8. 8.
Желтуха у беременных при некоторых заболеваниях может сопровождаться длительной многократной рвотой.
Острая жировая дистрофия печени беременных.
Ранее применялось название «острый жировой гепатоз беременных» – редкое, встречающееся с частотой 1 случай на 13 000 родов, осложнение беременности. Причина не установлена; обычно наблюдается у молодых первородящих в III триместре беременности8.
Острые вирусные гепатиты — основная причина желтухи у будущих мам: на них приходится до половины случаев повышения билирубина у женщин, ожидающих ребенка. Заболевание может развиваться на любыхсроках беременности, а его симптомы очень разнообразны 8.
Заболевание может развиваться на любыхсроках беременности, а его симптомы очень разнообразны 8.
повышенный билирубин при беременности — 25 рекомендаций на Babyblog.ru
(скопирована полезная инфа к себе в дневник)
ОБЩИЙ АНАЛИЗ КРОВИ
Анализ берется натощак из пальца или из вены.
Основные показатели крови:
ТРОМБОЦИТЫ –играют важную роль в свертываемости крови. Снижение тромбоцитов может быть вызвано повышенным потреблением тромбоцитов (хроническим кровотечением) или иммунными нарушениями, из-за которых тромбоциты частично перестают вырабатываться или имеют неправильную структуру. Повышение тромбоцитов чаще всего вызвано сгущением крови (обезвоживанием из-за рвоты или частого жидкого стула, малым потреблением воды).
ЛЕЙКОЦИТЫ– белые кровяные клетки отвечают. Повышение уровня лейкоцитов может говорить о воспаление. Значительное повышение уровня лейкоцитов (в 10 и более раз) может быть признаком лейкоза. Снижение уровня лейкоцитов является признаком угнетения кроветворения, истощения организма, иммунодефицита. Изменение лейкоцитарной формулы (процентного соотношения между собой различных разновидностей лейкоцитов), если в организме есть очаг инфекции, дает возможность уточнить, хроническая или острая это инфекция, позволяет предположить аллергические состояния и т.д. Повышение уровня эозинофилов – признак аллергии, наличия паразитов (глистов или лямблий) в организме.
Снижение уровня лейкоцитов является признаком угнетения кроветворения, истощения организма, иммунодефицита. Изменение лейкоцитарной формулы (процентного соотношения между собой различных разновидностей лейкоцитов), если в организме есть очаг инфекции, дает возможность уточнить, хроническая или острая это инфекция, позволяет предположить аллергические состояния и т.д. Повышение уровня эозинофилов – признак аллергии, наличия паразитов (глистов или лямблий) в организме.
ЭРИТРОЦИТЫ – красные кровяные клетки, основной функциейявляется перенос кислородаиз лёгкихк тканям тела, и транспорт углекислого газа в обратном направлении.
ГЕМОГЛОБИН – сложный железосодержащийбелокэритроцитовживотныхичеловека, способный обратимо связываться с кислородом, обеспечивая его перенос в ткани. Снижение содержания гемоглобина (у взрослого человека ниже 110 г/л – говорит об анемии.
СОЭ (РОЭ)– скорость оседания эритроцитов – говорит о хроническом или остром воспалении в организме.
В норме анализ крови взрослого человека выглядит так:
– Гемоглобин (Hb)
муж: 130-160 г/л
жен: 120-140 г/л
– Эритроциты
муж: 4 х 10-5,1 х 10/л
жен: 3,7 х 10-4,7 х 10/л
– Лейкоциты: 4х10*9 – 8,5х10*9/л
Лейкоцитарная формула:
Нейтрофилы: норма 60-75% от общего числа лейкоцитов, палочкоядерных – до 6.
Эозинофилы: до 5
Лимфоциты:
Базофилы: 0-1
Моноциты: до 11.
– Тромбоциты: 180-360 тыс/мл.
– СОЭ – 2-15 мм/ч.
ОБЩИЙ АНАЛИЗ МОЧИ
Он показывает качество функционирования выделительной системы. Перед сбором мочи необходимо провести туалет половых органов. Для анализа используют среднюю порцию мочи. Мочу необходимо доставить в лабораторию не позднее 2 часов после сбора.
ЦВЕТот соломенного до желтого. Насыщенность жёлтого цвета мочи зависит от концентрации растворённых в ней веществ. Окраска меняется при приёме лекарственных препаратов (салицилаты и др.
КИСЛОТНОСТЬмочи (РН) зависит от характера питания. Если вы любите мясную пищу, то при анализе мочи будет наблюдаться кислая реакция мочи, если вы вегетарианка или придерживаетесь молочной диеты, то реакция мочи будет щелочная. При смешенном питании образуются главным образом кислые продукты обмена, поэтому считается, что в норме реакция мочи кислая. Щёлочная реакция мочи характерна для хронической инфекции мочевыводящих путей, а также отмечается при поносах, рвоте. Кислотность мочи увеличивается при лихорадочных состояниях, сахарном диабете, туберкулёзе почек или мочевого пузыря, почечной недостаточности.
УДЕЛЬНЫЙ ВЕС(удельная плотность) характеризует фильтрующую функцию почек и зависит от количества выделенных органических соединений (мочевины, мочевой кислоты, солей), хлора, натрия, калия, а также от количества выделяемой мочи.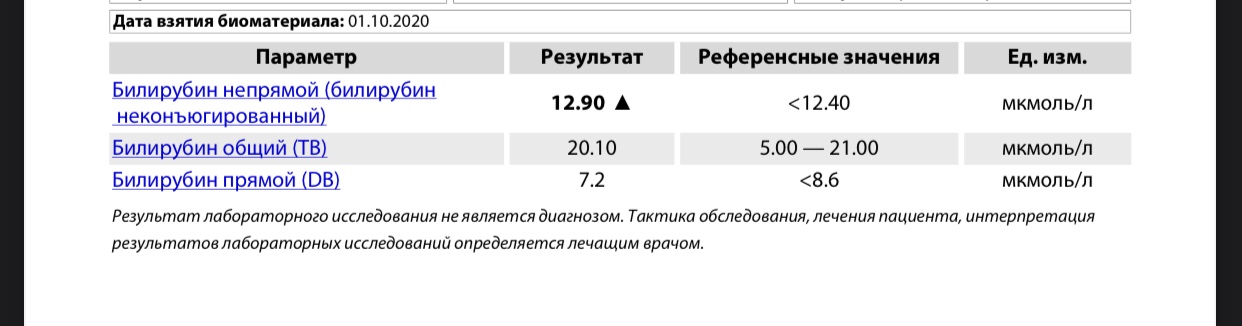 В норме удельный вес составляет 1010-1030. Изменения удельного веса мочи в сторону снижения могут свидетельствовать о хронической почечной недостаточности. Повышение удельного веса говорит о воспалительных заболеваниях почек (гломерулонефрите), возможном сахарном диабете, больших потерях жидкости или малом ее употреблении.
В норме удельный вес составляет 1010-1030. Изменения удельного веса мочи в сторону снижения могут свидетельствовать о хронической почечной недостаточности. Повышение удельного веса говорит о воспалительных заболеваниях почек (гломерулонефрите), возможном сахарном диабете, больших потерях жидкости или малом ее употреблении.
БЕЛОКв моче здорового человека отсутствует. Его появление обычно говорит о заболевании почек, обострение хронических заболеваний почек.
ГЛЮКОЗАв норме в общем анализе мочи отсутствует.
ЛЕЙКОЦИТЫв норме могут присутствовать в моче в количестве 0-5 в поле зрения. Увеличение числа лейкоцитов в моче (лейкоцитурия, пиурия) в сочетании с бактериурией и обязательно при наличии каких-либо симптомов (например, учащенное болезненное мочеиспускание, или повышение температуры тела, или болевые ощущения в поясничной области) свидетельствует о воспалении инфекционной природы в почках или мочевыводящих путях.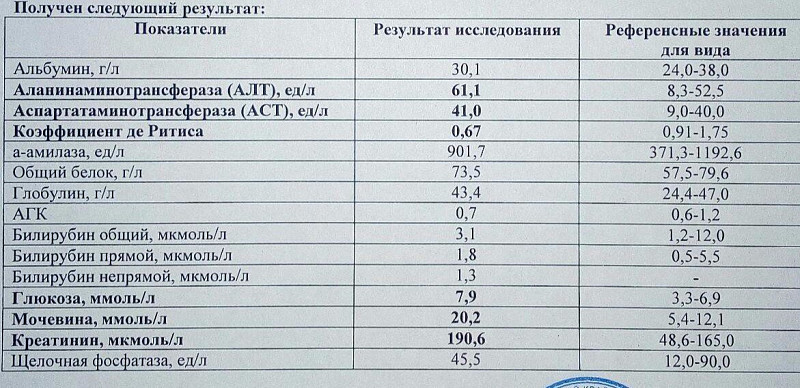
ЭРИТРОЦИТЫ и БАКТЕРИИ. Эритроциты в норме могут присутствовать в моче в количестве 0-3 в поле зрения. Бактерии в норме в общем анализе мочи отсутствуют. Наличие бактерий – признак хронических или острых заболеваний почек, мочевыводящих путей. Особенно опасное явление – бессимптомная бактериурия, то есть наличие изменений в анализах при отсутствии жалоб пациентки. Опасно оно из-за того, что может протекать сколь угодно длительно без соответствующего лечения и наблюдения, во время беременности при этом развиваются воспалительные заболевания мочевыделительной системы, что оказывает отрицательное влияние на течение беременности и на состояние плода.
ЦИЛИНДРЫ внорме в общем анализе мочи отсутствуют. Цилиндрурия является симптомом поражения почек, поэтому она всегда сопровождается присутствием белка и почечного эпителия в моче.
Однократно выявленные изменения мочи – это еще не диагноз. Для уточнения ситуации врач назначит дополнительные обследования.
БИОХИМИЧЕСКИЙ АНАЛИЗ КРОВИ
Этот анализ позволяет врачу судить о состоянии внутренних органов и их ферментативной функции. Анализ сдают натощак (утром), кровь берется из вены.
ГЛЮКОЗА– это источник энергии для клеток. Для усвоение глюкозы клеткам необходимо нормальное содержание инсулина – гормона поджелудочной железы. В норме уровень глюкозы от 3.3 до 5.5 ммоль/л. Снижение глюкозы говорит о голодании, при плохо подобранном лечении сахарного диабета. Повышение уровня глюкозы свидетельствует о сахарном диабете. Однако оно может быть и физиологическим – после приема пищи.
БИЛИРУБИН ОБЩИЙ– компонент желчи. В норме не более 20,5 ммоль/л. Высокие цифры могут появиться после 24-48 часов голодания, при длительной диете, при заболеваниях печени.
МОЧЕВИНА– продукт обмена белков, удаляющийся почками. Норма 4,2 – 8,3 ммоль/л или 2,1-7,1 ммоль/л (G). Ее повышение говорит о нарушении выделительной функции почек.
Ее повышение говорит о нарушении выделительной функции почек.
МОЧЕВАЯ КИСЛОТА– продукт обмена нуклеиновых кислот, выводящийся почками. Норма от 179 до 476 мкмоль/л. У здоровых людей ее уровень в крови и моче может повышаться при высоком содержании химических пуринов в пище (они содержатся в мясе, вине) и снижаться при диете. Повышение мочевой кислоты происходит при подагре, лейкозах, острых инфекциях, заболеваниях печени, хронической экземе, псориазе, заболеваниях почек.
ОБЩИЙ БЕЛОК– входит в состав всех анатомических структур, переносит вещества по крови и в клетки, ускоряет течение биохимических реакций, регулирует обмен веществ и многое другое. Норма 65-85 г/л. Общий белок состоит из двух фракций: альбуминов и глобулинов. Альбумины – не менее 54%. Уменьшение уровня общего белка происходит при заболеваниях почек, голодании, длительных воспалительных заболеваниях. Повышение уровня может быть при некоторых заболеваниях крови, при системных заболеваниях соединительной ткани, при циррозе печени.
КРЕАТИНИН– продукт обмена белков, выводящийся почками. Его повышение так же говорит о нарушении выделительной функции почек. Норма 44-150 мкмоль/л.
АМИЛАЗА–фермент, вырабатываемый клетками поджелудочной и околоушной слюнной желез. Норма от 0,8 до 3,2 МЕ/л. Повышение его уровня говорит о болезнях поджелудочной железы. Снижение уровня в крови может показывать гепатит.
ОБЩИЙ ХОЛЕСТЕРИН– вещество, поступающее извне, так и образующее в организме. При его участие образуются половые и некоторые другие гормоны, витамины, желчные кислоты. Норма от 3,6 до 6,7 ммоль/л. Уровень повышается при сахарном диабете, атеросклерозе, хронических заболеваний почек, понижении функции щитовидной железы. Снижается уровень холестерина при повышении функции щитовидной железы, хронической сердечной недостаточности, некоторых видах анемии.
КАЛЬЦИЙ – элемент, участвующий в проведении нервного импульса, свертывании крови и входящий в состав костной ткани и эмали зубов. Норма 2,15-2,5 ммоль/л. Повышение уровня кальция может быть связано с повышение функции паращитовидной железы, избытком витамина D, снижение – дефицитом витамина D, нарушением функции почек.
Норма 2,15-2,5 ммоль/л. Повышение уровня кальция может быть связано с повышение функции паращитовидной железы, избытком витамина D, снижение – дефицитом витамина D, нарушением функции почек.
КАЛИЙ, НАТРИЙ, ХЛОРИДЫобеспечивают электрические свойства клеточных мембран, входят в состав внутренней жидкости организма (внеклеточной жидкости в тканях, крови, желудочного сока). Изменение их количества возможно при голодании, обезвоживании, нарушение функции почек и коры надпочечников.
Норма натрий – 135-145 ммоль/л, калий – 2,23-2,57 ммоль/л, хлориды – 97-110 ммоль/л.
МАГНИЙ– элемент, входящий в состав ряда ферментов, необходимых для функционирования сердца, нервной и мышечной ткани. Повышение его уровная возможно при нарушении функции почек, надпочечников, а снижение – при нарушении функции паращитовидных желез.
Норма – 0,65-1,05 ммоль/л.
ФОСФОР НЕОГРАНИЧЕННЫЙ– элемент, входящий в состав нуклеиновых кислот, костной ткани и основных систем энергообеспечения клетки.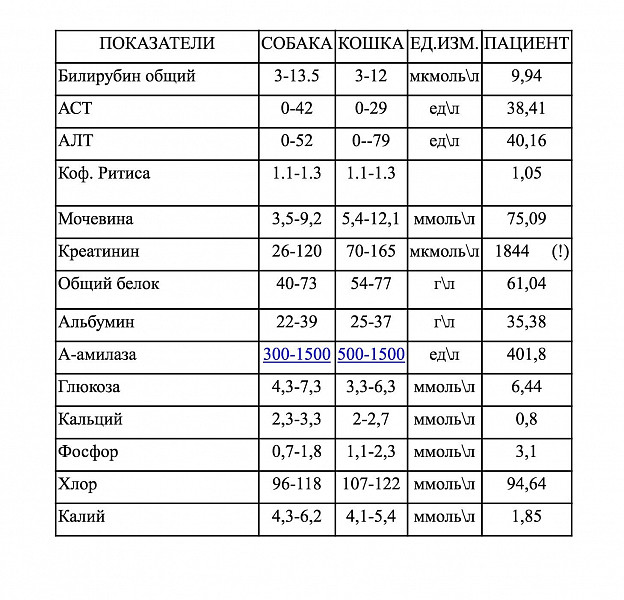 Регулируется параллельно с уровнем кальция.
Регулируется параллельно с уровнем кальция.
Норма – 0,87-1,45 ммоль/л.
ФОСФОТАЗА ЩЕЛОЧНАЯ– фермент, образующийся в костной ткани, печени, кишечнике, плаценте, легких. Служит для общей оценки этих органов.
Норма -38-126 МЕ/л.
ЖЕЛЕЗО– вещество, входящее в состав гемоглобина и участвующее в переносе кислорода крови. Снижение уровня говорит об анемии.
Норма – 9-31,1 мкмоль/л.
ТРИГЛИЦИРИДЫ– По уровню триглициридов можно судить об особенностях питания. Он может повышаться при употреблении большого количества животных жиров и снижаться при вегетарианской диеты.
Норма – от 0,43 до 1,81 ммоль/л.
АЛАНИНАМИНОТРАНСФЕРАЗА (АЛТ) – фермент печени, участвующий в обмене аминокислот. Повышение фермента возможно при нарушении функции печени либо органов, где накапливается в норме АЛТ (сердце, скелетная мускулатура, нервная ткань, почки).
Норма – до 31 Ед/л.
АСПАРТАТАМИНОТРАНСФЕРАЗА (АСТ)–фермент печени, участвующий в обмене аминокислот.
Норма – до 31 Ед/л.
КОАГУЛОГРАММА. ГЕМОСТАЗИОГРАММА
КОАГУЛОГРАММА(анализ крови на гемостаз) – необходимый этап исследования свертываемости крови при беременности, перед операциями, в послеоперационном периоде, т.е. в тех ситуациях, когда пациента ожидает некоторая потеря крови, а также при варикозном расширении вен нижних конечностей, аутоиммунных заболеваниях и болезнях печени.Нарушение свертываемости крови, особенно ее повышение или гиперкоагуляция, может привести к опасным последствиям для организма, вызвать инфаркт, инсульт,тромбоз.
При беременности коагулограмма всегда показывает повышенную свертываемость крови. Если значения свертываемости выше нормы, то могут образовываться тромбы в сосудах плаценты, в следствие этого ребенок недополучает кислород, что может привести к выкидышу, преждевременнымродам или рождению ребенка с тяжелыми нарушениямимозга.
Гемостаз кровиподдерживается благодаря балансу трех систем:
·Свертывающей системы, активизирующей тромбоциты, их прилипание к стенке сосудов и склеиванию (основные компоненты: фибриноген, тромбоциты, кальций, сосудистая стенка).
·Противосвертывающей системы, контролирующей свертывание крови и предотвращающей самопроизвольное тромбообразование (антитромбин III)
·Фибринолитической системы, растворяющей сгустки (плазмин).
МАЗОК НА ФЛОРУ
МАЗОК НА ФЛОРУ – это микроскопия соскоба, из уретры, содержимого задней стенки влагалища и шейки матки.
Расшифровка мазка:
– плоский эпителий – слой клеток, выстилающий влагалище и шейку матки. В нормальном мазке эпителий должен присутствовать. Если же мазок эпителий не содержит, то у врача-гинеколога есть основание предположитьнедостаток эстрогенов, избыток мужских половых гормонов. Отсутствие плоского эпителия в мазке свидетельствует об атрофии эпителиальных клеток.
Отсутствие плоского эпителия в мазке свидетельствует об атрофии эпителиальных клеток.
– лейкоциты – норма до 15 единиц в поле зрения. Небольшое количество лейкоцитов будет считаться нормой, поскольку лейкоциты выполняют защитную функцию, препятствуют проникновению инфекции в половые органы женщины. Повышенные лейкоциты в мазке наблюдаются при воспалении влагалища (кольпит, вагинит). Чем больше лейкоцитов в мазке, тем острее протекает заболевание.
– палочки составляют нормальную микрофлору влагалища. Кроме палочек в мазке не должно быть других микроорганизмов.
– мелкие палочки – это чаще всего гарднереллы – возбудителигарднереллеза или дисбактериоза влагалища.
– «ключевые» клетки (атипичные клетки) – это клетки плоского эпителия, склеенные с мелкой палочкой. Как при гарднереллах, если мазки содержат атипичные клетки врач может поставить диагноз – дисбактериоз влагалища.
– грибок– признак кандидоза (молочницы). В скрытых (бессимптомных) стадиях молочницы грибок в мазке может обнаруживаться в виде спор.
В скрытых (бессимптомных) стадиях молочницы грибок в мазке может обнаруживаться в виде спор.
Даже если результаты мазка показывают наличие кокков, мелкой палочки и «ключевых» клеток, свидетельствующих о бактериальном вагинозе, одних только результатов мазка бывает недостаточно для постановки диагноза. Нужно провести дополнительное обследование: бактериологический посеви ДНК-диагностику (мазок методом ПЦР).
БАКПОСЕВ
Бактериологический методисследования мазка взятого из влагалища или уретры заключается в том, что этот материал помещается в особую питательную среду, способствующую для размножения тех или иных бактерий. Бакпосев позволяет дифференцировать неспецифическую бактериальную флору, определить видовую принадлежность и количество возбудителя. Кроме того, что очень важно для последующего лечения, бакпосев дает возможность определить чувствительность к антибактериальным препаратам
ПЦР-ДИАГНОСТИКА
ПЦР – полимеразная цепная реакция.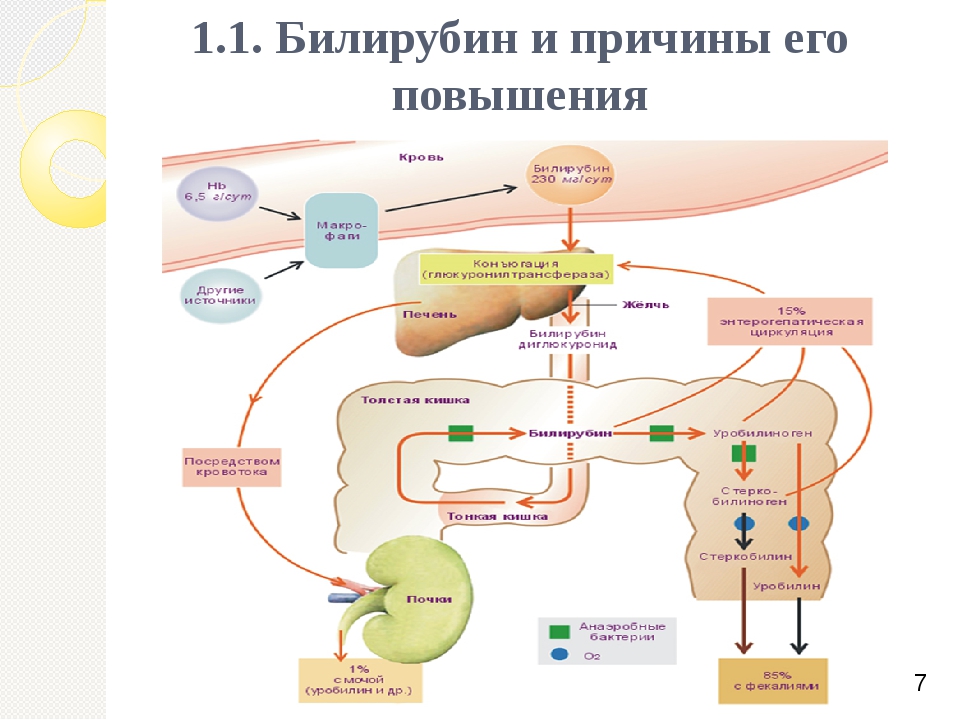 Основным достоинством методаДНК является то, что он позволяет определить малые количества возбудителя, а также персистентные формы возбудителей, с которыми приходится сталкиваться при лечении латентных и хронических инфекций. Чувствительность и специфичность метода ПЦР высока – 95%.
Основным достоинством методаДНК является то, что он позволяет определить малые количества возбудителя, а также персистентные формы возбудителей, с которыми приходится сталкиваться при лечении латентных и хронических инфекций. Чувствительность и специфичность метода ПЦР высока – 95%.
МАЗОК НА ЦИТОЛОГИЮ
Мазок на цитологию – это цитологическое исследование мазков, взятых с поверхности шейки матки и из цервикального канала. Этот анализ проводится ежегодно всем женщинам старше 18 лет, живущим половой жизнью.Процедура абсолютно безболезненная.Обследование не проводится во время менструации и при наличие воспалительного процесса.
В норме в мазке обнаруживаются клетки плоского и цилиндрического эпителия без особенностей.Появление в мазке атипических клеток –это сигнал о неблагополучии. Причиной могут быть воспалительные процессы, вызванные урогенитальными инфекциями (микоплазмой, гонококками, трихомонадами, хламидиями и др.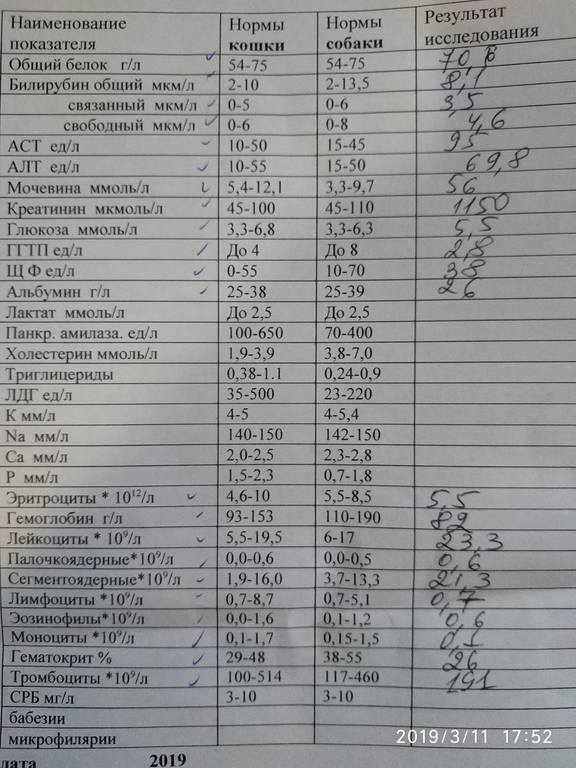 ), фоновые заболевания (эрозия, эктопия, лейкоплакия, полипы и др.), а также предраковые состояния (дисплазия) и злокачественные перерождения клеток.
), фоновые заболевания (эрозия, эктопия, лейкоплакия, полипы и др.), а также предраковые состояния (дисплазия) и злокачественные перерождения клеток.
Каждая патология имеет свои цитологические особенности, которые и будут описаны в цитограмме.
От результатов цитологии зависит дальнейшие обследования: кольпоскопия (осмотр шейки матки с под увеличением с помощью специального прибора – кольпоскопа), ПЦР-исследование, РАР-тест, бактериологические исследования (посевы), биопсия с последующей гистологией (взятие кусочка ткани с подозрительных участков и исследованием под микроскопом).
Повышенный билирубин при беременности в крови: причины и последствия
Повышенный билирубин при беременности
У беременных женщин билирубин в крови может незначительно увеличиваться и это нормально. Ребенок растет в утробе и производит давящее воздействие на печень, в итоге в кровоток выбрасывается большое количество пигмента. Часто это проявляется на поздних сроках беременности. В случае, когда содержание пигмента ощутимо выше нормы, медики проводят тщательный осмотр. Повышенный билирубин при беременности отрицательно воздействует на женский организм, а также на будущего малыша. Вовремя начатая терапия поможет исключить все негативные последствия для женщины в положении.
Определяется степень наличия пигмента желчи посредством сдачи крови на биохимию. Различают прямой билирубин, составляющий 4% от общего объема пигмента. Данный тип растворимой формы и выходит с уриной. Остальные 96% – непрямой билирубин. Он достаточно токсичен и не удаляется из организма в обычном состоянии.
Отклонение показателей от нормы бывает спровоцировано беременностью или заболеваниями, которые не связывают с развитием плода.
Уровень прямого билирубина во время беременности увеличивается из-за неправильного оттока желчи. Причины отклонения – гепатит, цирроз, камни в желчном пузыре, онкологические заболевания.
Увеличение пигмента непрямого типа вызывается врожденными гемолитическими анемиями, инфекциями, синдромом Жильбера, Дабина-Джонсона.
В случае, когда содержание пигмента ощутимо выше нормы, медики проводят тщательный осмотр. Повышенный билирубин при беременности отрицательно воздействует на женский организм, а также на будущего малыша. Вовремя начатая терапия поможет исключить все негативные последствия для женщины в положении.
Определяется степень наличия пигмента желчи посредством сдачи крови на биохимию. Различают прямой билирубин, составляющий 4% от общего объема пигмента. Данный тип растворимой формы и выходит с уриной. Остальные 96% – непрямой билирубин. Он достаточно токсичен и не удаляется из организма в обычном состоянии.
Отклонение показателей от нормы бывает спровоцировано беременностью или заболеваниями, которые не связывают с развитием плода.
Уровень прямого билирубина во время беременности увеличивается из-за неправильного оттока желчи. Причины отклонения – гепатит, цирроз, камни в желчном пузыре, онкологические заболевания.
Увеличение пигмента непрямого типа вызывается врожденными гемолитическими анемиями, инфекциями, синдромом Жильбера, Дабина-Джонсона. Повышение концентрации билирубина происходит при интоксикациях различного вида. Отклонение от нормы билирубина в моче часто возникает у женщин, страдающих гепатитом, при поражении и травме печени.
Если врачи не подтвердили, что уровень пигмента повысился вследствие какой-либо патологии, ищут причины в самой беременности.
Содержание пигмента увеличивается при таких проблемах как: внутрипечёночный холестаз;
тяжелая форма токсикоза на ранних сроках беременности;
ожирение печени;
механическая желтуха из-за закупорки желчного пузыря;
поздний токсикоз – эклампсия и преэклампсия. Не стоит расстраиваться раньше времени. Если у вас обнаружили повышенный билирубин в крови – пересдайте анализ. Иногда женщины недостаточно ответственно подходят к сдаче анализа и получают недостоверный ответ. Для точного результата важна правильная подготовка. Перед забором крови категорически запрещено есть, начиная с вечера. Необходимо избегать физической активности, перенапряжений, отказаться от алкоголя и кофе.
Повышение концентрации билирубина происходит при интоксикациях различного вида. Отклонение от нормы билирубина в моче часто возникает у женщин, страдающих гепатитом, при поражении и травме печени.
Если врачи не подтвердили, что уровень пигмента повысился вследствие какой-либо патологии, ищут причины в самой беременности.
Содержание пигмента увеличивается при таких проблемах как: внутрипечёночный холестаз;
тяжелая форма токсикоза на ранних сроках беременности;
ожирение печени;
механическая желтуха из-за закупорки желчного пузыря;
поздний токсикоз – эклампсия и преэклампсия. Не стоит расстраиваться раньше времени. Если у вас обнаружили повышенный билирубин в крови – пересдайте анализ. Иногда женщины недостаточно ответственно подходят к сдаче анализа и получают недостоверный ответ. Для точного результата важна правильная подготовка. Перед забором крови категорически запрещено есть, начиная с вечера. Необходимо избегать физической активности, перенапряжений, отказаться от алкоголя и кофе.
Билирубин повышен в моче при беременности: причины, симптомы, лечение
Автор статьи
Практикующий нефролог, опыт более 11 лет
Написано статей
42
Беременность вызывает в организме множество разнообразных изменений, в особенности заставляет обмен веществ работать заметно по другому. Это может вылиться в разного рода неприятности, одной из которых является повышенное значения в моче вещества под названием билирубин.
Это особый желчный пигмент желто-зеленого цвета, который возникает в процессе естественного распада гемоглобина крови. Приблизительно 80% от общего количества таких распадов происходит в печени, а 20% во всех остальных тканях и органах тела.
Билирубин при беременности может несколько повышаться. Но в отличие от других состояний организма, здесь бояться этого, как правило, не стоит. После родов его уровень снова приходит в норму, и ситуация стабилизируется. Рассмотрим более подробно, что это за вещество, причины, почему его уровень может вырасти, в особенности при ношении плода, а также какие методы лечения этого явления существуют.
Общая характеристика
Билирубин является в основном продуктом жизнедеятельности почек, поэтому именно там его концентрация больше всего.
Когда же его количество повышается, это сразу проявляется в пожелтении поверхности неба и других слизистых оболочек. При дальнейшем усугублении ситуации желтизной отдает уже и кожа по всему телу. Позже ко всему этому может добавиться довольно неприятный зуд.
Если говорить о будущих матерях, то для них подобное повышение нормы может быть, как совершенно безвредным, так и довольно опасным. Все зависит от того, что покажут анализы. Если увеличение пигмента в моче не большое, значит волноваться нечего, это естественный процесс и влияние плода. Когда же билирубин при беременности сильно повышается, ситуацию нужно исправлять, иначе могут возникать серьезные болезни, к примеру, такое опасное явление, как желтуха.
Рассмотрим основные причины, почему количество рассматриваемого пигмента может повышаться в организме у беременных.
Факторы повышения количества билирубина
Причин, которые вызывают рассматриваемое явление, может быть довольно много. Как правило, это является следствием следующих явлений:
- Наличие опасных микробов и острых инфекций. Сюда относятся, к примеру, хронические формы гепатита, лейкоз, малярия, лептоспироз, хоть они и встречаются довольно редко;
- Наличие в желчном пузыре камней или же больших опухолей, как в почках, так и в поджелудочной;
- На последних сроках беременности матка существенно увеличивается и ее дно сдавливает печень и желчный пузырь. Это затрудняет нормальный отток желчи и тоже является нередкой причиной повышенного билирубина;
- Также подобный эффект может оказывать и растущий плод. Он своим весом также надавливает на другие органы и желчевыводящие пути, что способствует возникновению в них застойных процессов;
- Также негативно повлиять могут обычные травмы и механические повреждения в области боков и живота. Этого нужно предостерегаться.

Есть и другие негативные факторы, но они более редки и встречаются не так уж и часто.
Признаки повышенного билирубина
Если у беременной женщины плохо со здоровьем, то нужно обратить внимание на симптомы, которыми это проявляется. Рассматриваемое заболевание имеет место в случае наличия таких негативных симптомов, как:
- Головная боль;
- Тошнота;
- Повышенная утомляемость и всеобщая слабость;
- Иногда могут наблюдаться головокружения;
- На более серьезной стадии наблюдается пожелтение кожи, слизистых поверхностей.
Этого вполне достаточно, чтобы немедленно обратиться к доктору и сдать необходимые анализы. Они помогут установить точный источник проблемы и своевременно все исправить, не запуская до тяжелых случаев.
Как исправить подобную неприятность
Если у женщины билирубин повышен при беременности, то приходится исправлять такую ситуацию. Для этого существуют такие действенные методы:
- Инфузионная терапия.
 Для ее реализации пациентке внутривенно вводят специальные интоксикационные препараты, а также глюкозу. Это помогает справиться с агрессивным веществом и побыстрее вывести его прочь из организма. Этот вариант используется только в случае очень серьезного ровня развития проблемы;
Для ее реализации пациентке внутривенно вводят специальные интоксикационные препараты, а также глюкозу. Это помогает справиться с агрессивным веществом и побыстрее вывести его прочь из организма. Этот вариант используется только в случае очень серьезного ровня развития проблемы; - Фототерапия. Отличный способ, хорошо помогающий при высоком уровне рассматриваемого пигмента в моче. Фототерапия совершенно безопасна. Тело пациентки облучается специальными лампами, излучение от которых помогает разрушать токсин, превращая его в наиболее простую форму, которая легко выводится из организма;
- Помимо этого очень важно придерживаться специальных терапевтических методов. Часто только их вполне достаточно для исправления ситуации. Сюда относится: правильное питание качественными продуктами, регулярные прогулки на свежем воздухе, отказ от всяких вредных привычек, типа сигарет или алкоголя, хороший сон и правильный режим дня.
В качестве заключения стоит отметить, что повышенное значение билирубина в моче часто может наблюдаться у беременных женщин, но в большинстве случае это не представляет никакой серьезной проблемы. Нормальное питание и режим дня, свежий воздух и, в некоторых случаях, неопасные препараты, помогут нормализовать обстановку и легко с этим справиться.
Нормальное питание и режим дня, свежий воздух и, в некоторых случаях, неопасные препараты, помогут нормализовать обстановку и легко с этим справиться.
Синдром Жильбера
Синдром Жильбера (СЖ) — это состояние, характеризующееся повышением уровня свободного билирубина в сыворотке крови. Встречается с частотой 3-10% в разных популяциях и занимает первое место по частоте среди наследственных функциональных гипербилирубинемий. Причина — наследственно обусловленный дефект фермента глюкуронилтрансферазы, который находится в печеночной клетке и «отвечает» за связывание свободного билирубина с глюкуроновой кислотой и превращение его в связанный билирубин. Заболевание выявляется преимущественно в детском или юношеском возрасте. Наиболее часто отмечаются: непостоянное желтушное окрашивание склер, слизистой оболочки полости рта, кожных покровов; слабость, повышенная утомляемость; дискомфорт и незначительные боли в правом подреберье. При биохимическом исследовании крови обращает на себя внимание повышение общего билирубина за счет непрямой фракции; остальные печеночные пробы, как правило, не изменены. Заболевание дифференцируют, в первую очередь, с гепатитом (вирусным, лекарственным и др.) и гемолитической анемией, а также с другими заболеваниями печени.
При биохимическом исследовании крови обращает на себя внимание повышение общего билирубина за счет непрямой фракции; остальные печеночные пробы, как правило, не изменены. Заболевание дифференцируют, в первую очередь, с гепатитом (вирусным, лекарственным и др.) и гемолитической анемией, а также с другими заболеваниями печени.
Повышение уровня билирубина при синдроме Жильбера провоцируется значительными физическими и психоэмоциональными нагрузками, пищевыми погрешностями, голоданием, приемом некоторых медикаментов, инфекционными заболеваниями (вирусный гепатит — нередко заболевание возникает после него, грипп, ОРВИ, кишечные инфекции и др.). Поэтому основное значение в лечении имеет соблюдение режима (труда, питания, отдыха), а не прием каких-либо медикаментов. Пациентам противопоказаны профессиональные занятия спортом. Если билирубин нерезко повышен (например, в 2 раза), то необходимости его «понижать» нет. Если повышение билирубина более выражено и сопровождается слабостью и плохим самочувствием, то по рекомендации врача назначаются препараты, активирующие глюкуронилтрансферазу.
При планировании беременности (независимо от того, кто болен — муж или жена) необходима консультация медицинского генетика для оценки риска возникновения заболевания у потомства.
Заболевание отличается хорошим прогнозом, но требует соблюдения диеты и некоторых других разумных ограничений. Следует иметь ввиду наследственный характер заболевания.
Наиболее частым генетическим дефектом при СЖ является динуклеотидная инсерция в области ТА повтора в промоторе гена UGT1A1 в гомо- или гетерозиготном состояниях. Шесть ТА повторов А(ТА)6ТАА в промоторе соответствуют нормальной функциональной активности фермента УДФ-ГТ1; увеличение числа ТА повторов до семи в гомозиготном состоянии приводит к снижению функциональной активности УДФ-ГТ1 примерно на 30%, обуславливая гипербилирубинемию. В связи с тем, что УДФ-ГТ1 принимает участие в метаболизме некоторых лекарственных препаратов, у лиц, с наличием инсерции в гомо- или гетерозиготном состоянии в промоторе гена UGT1A1, возможна манифестация СЖ с развитием токсических реакций при приеме лекарств.
В связи с высокой частотой СЖ в популяции рекомендуется проведение генетического анализа перед началом лечения с использованием лекарственных препаратов, обладающих гепатотоксическими эффектами. В молекулярно-генетической лаборатории проводится прямая ДНК-диагностика синдрома Жильбера посредством анализа промоторной области гена UGT1A1.
Результаты молекулярно-генетического анализа (ДНК диагностики) действительны всю жизнь их можно провести однократно.
Анализы мочи во время беременности — что смотрят
Во время беременности женщина сдает множество различных анализов. Самым частым, и в то же время самым простым исследованием является анализ мочи. Он сдается регулярно, перед каждым визитом к врачу женской консультации, то есть минимум 12 раз за беременность.
Зачем сдавать анализ мочи при беременности
Моча образуется в почках при фильтрации крови, с ней из организма выводятся продукты распада, образующиеся при обмене веществ, соли, витамины, гормоны. По данному анализу можно судить о работе почек и других органов. Основным компонентом мочи является вода (92-99 %). Ежедневно с мочой из организма удаляется примерно 50 – 70 сухих веществ, большую часть которых составляет мочевина и хлористый натрий. Состав мочи значительно изменяется даже у здоровых людей в зависимости от питания, режима питья и приема медикаментов. Во время беременности регулярное исследование общего анализа мочи позволяет вовремя заподозрить начальные патологические процессы в организме будущей мамы, к примеру, развитие инфекции мочевыводящих путей или токсикоза второй половины беременности. Для правильной оценки результатов анализа моча должна быть правильно собрана.
Как правильно сдавать мочу на анализ
Накануне сдачи анализа рекомендуется воздержаться от интенсивной физической нагрузки, не употреблять много мясных продуктов, соленых, кислых и острых блюд, а также красящих продуктов (свеклы, моркови и др.). Это может привести в искажению результата – появлению в моче белка и солей. Для общего анализа мочи предпочтительнее собрать утреннюю порцию мочи.
Предварительно проводится тщательный туалет наружных половых органов теплой водой с мылом. Влагалище лучше закрыть ватным тампоном, чтобы исключить попадание выделений в пробу мочи. Моча собирается в чистую сухую посуду. Для анализа используется средняя порция мочи, то есть первые несколько секунд нужно мочиться в унитаз, затем в баночку, и остатки снова в унитаз.
Доставить мочу в лабораторию необходимо в течение двух часов с момента забора и желательно постараться не подвергать ее сильной тряске при транспортировке. Допускается хранение мочи в холодильнике при температуре +2-+4 градуса, но не более 1,5 часов. Желательно, чтобы количество собранного для исследования материала было не менее 70 мл.
Что показывает анализ мочи и как проводится оценка
При исследовании общего анализа мочи проводится оценка многих параметров.
- Цвет. В норме моча имеет желтый цвет различных оттенков. Оттенок зависит от степени насыщения мочи особым пигментом – урохромом. Изменение цвета мочи может быть при приеме некоторых лекарственных препаратов (например, витамины могут давать ярко-желтое окрашивание, аспирин – розовое). Однако значительно чаще изменение цвета мочи говорит о наличии каких-либо патологических процессов в организме. При появлении в моче крови, что встречается при заболеваниях почек и мочевого пузыря, моча приобретает ярко красный цвет (при почечной колике, цистите) или так называемый «цвет мясных помоев» (при остром воспалительном поражении почек). При усиленном разрушении красных кровяных клеток (эритроцитов) моча приобретает красно-бурый оттенок. Желто-бурого (или цвета пива) моча бывает при заболеваниях печени.
- Прозрачность. В норме прозрачность должна быть полной. Помутнение мочи может быть результатом наличия в моче эритроцитов, лейкоцитов, эпителия, бактерий, жировых капель, выпадения в осадок солей.
- Относительная плотность (удельный вес) – это показатель, характеризующий количество микроэлементов, солей, различных соединений. В норме удельный вес составляет 1003 — 1035 г/л. Этот показатель может уменьшаться при наличии глюкозы или белка в моче, при токсикозе первой половины беременности, обезвоживании. Увеличение удельного веса встречается при хронической почечной недостаточности, несахарном диабете, обильном питье.
- Белок. Содержание белка в моче – один из самых важных показателей работы почек. В норме его быть не должно. Небольшое количество белка в моче (физиологическая протеинурия) может быть и у здоровых людей, при этом концентрация белка не превышает 0,033 г/л, в современных лабораториях с более чувствительным оборудованием – 0,14 г/л. Появление белка в моче отмечается при заболеваниях почек, воспалительных заболеваниях мочевого пузыря и мочевыводящих путей. Наличие белка в моче в сочетании с повышением артериального давления и отеками является признаком серьезного осложнения беременности – позднего гестоза, которое может привести к появлению судорог и даже гибели беременной женщины и плода.
- Глюкоза. В норме глюкоза в общем анализе мочи отсутствует. Однако во второй половине беременности в норме может выявляться наличие глюкозы в моче (глюкозурия). Это связано с увеличением фильтрации глюкозы в почках. Поскольку появление глюкозы в моче может быть признаком серьезного заболевания – сахарного диабета, острого воспаления поджелудочной железы, всем пациенткам с глюкозурией необходимо дополнительное обследование – контроль глюкозы крови, иногда даже проведение глюкозотолерантного теста с сахарной нагрузкой – определение глюкозы крови натощак и через 2 часа после приема 75 грамм глюкозы.
- Билирубин – это пигмент крови, который образуется в результате обменных процессов в организме и выделяется с желчью в желудочно-кишечный тракт. При повышении в крови концентрации билирубина, он начинает выделяться почками и обнаруживаться в моче. Это происходит в основном при поражении печени или механическом затруднении оттока желчи.
- Уробилиноген – это продукт превращения билирубина. В норме он выделяется с желчью и в мочу практически не попадает. Появление уробилиногена в моче встречается при заболеваниях печени, отравлениях, усиленном распаде красных кровяных клеток – эритроцитов.
- Кетоновые тела – это продукты, образующиеся в процессе распада жирных кислот в организме. В норме в анализе мочи кетоновые тела отсутствуют. Определение их является очень важным в диагностике адекватности терапии сахарного диабета. Появление кетонов может встречаться в первом триместре беременности при раннем токсикозе и свидетельствовать об обезвоживании организма.
- Нитриты – это соли азотистой кислоты, в норме в моче они не встречаются. Их появление говорит о наличии инфекции мочевыводящей системы.
- Лейкоциты – это белые клетки крови. В норме в общем анализе мочи лейкоциты встречаются до 5 в поле зрения. Если количество лейкоцитов повышено, это говорит о наличии воспалительного процесса в почках, мочевом пузыре или мочеиспускательном канале, при этом, чем выше количество лейкоцитов, тем более выражено воспаление. Небольшое повышение количества лейкоцитов может наблюдаться в случае попадания в мочу выделений из влагалища при плохом туалете наружных половых органов.
- Эритроциты – красные клетки крови. В норме в общем анализе мочи должно быть не более 2 эритроцитов в поле зрения. Увеличение их количества встречается при наличии камней в почках или мочевыводящих путях, воспалениях почек, травмах.
- Цилиндры – элементы осадка мочи цилиндрической формы, состоящие из белка или клеток, могут также содержать различные включения. В норме отсутствуют. Встречаются в основном при заболеваниях почек.
- Соли – это неорганические вещества, которые при стоянии мочи могут выпадать в осадок. В норме соли в моче отсутствуют.
- Появление в моче уратов встречается при заболеваниях почек, а также в первом триместре беременности при рвоте беременных.
- Аморфные фосфаты также встречаются при рвоте беременных, при воспалении мочевого пузыря, а могут встречаться в норме при преобладании в рационе растительной и молочной пищи.
- Оксалаты встречаются при воспалении почек, сахарном диабете, а также при преобладании в рационе продуктов, богатых щавелевой кислотой (шпинат, щавель, томаты, спаржа).
- Бактерии. Выделение бактерий с мочой имеет существенное диагностическое значение при беременности. Появление бактерий в моче свидетельствует о наличии воспалительного процесса в почках, мочевом пузыре или уретре и требует обязательного лечения, даже если будущую маму ничего не беспокоит. Бактерии могут также попадать в мочу из влагалища при плохом туалете наружных половых органов. Для определения количества бактерий, их вида и чувствительности к антибактериальной терапии обязательно проводится дополнительно посев мочи на флору. Для получения правильного результата этого анализа необходимо после тщательного туалета наружных половых органов закрыть влагалище ватным тампоном, собрать среднюю порцию мочи в стерильный контейнер, плотно закрутить крышку и доставить в лабораторию в течение полутора-двух часов. Посев мочи готовится в среднем от 7 до 10 дней и позволяет врачу решить нужно ли проводить антибактериальное лечение, и какими препаратами.
Специальные анализы мочи
Посев мочи
Проводится обязательно в том случае, если в общем анализе мочи были выявлены бактерии.
Цель исследования. Выполняется для определения количества бактерий, их вида и чувствительности к антибактериальным препаратам.
Правила сбора мочи для анализа. Для получения правильного результата этого анализа мочу необходимо собирать после тщательного туалета наружных половых органов, закрыв влагалище ватным тампоном. Собрать необходимо среднюю порцию мочи в стерильный контейнер, плотно закрутить крышку и доставить в лабораторию в течение полутора-двух часов.
Посев мочи готовится в среднем от 7 до 10 дней и позволяет врачу решить нужно ли проводить антибактериальное лечение и какими препаратами. При наличии клинической картины воспаления до получения результатов посева проводится антибактериальное лечение антибиотиком широкого спектра действия (действует на большой круг бактерий), а при бессимптомном течении заболевания или неярко выраженном воспалении лечение не проводят до получения результатов анализа.Анализ мочи по Нечипоренко
Это специальный анализ мочи, который показывает содержание эритроцитов, лейкоцитов и цилиндров в 1 мл мочи.
Цель исследования. Этот анализ назначается при подозрении на наличие воспалительного процесса в органах мочевыделительной системы у беременной женщины, в том случае если есть изменения в общем анализе мочи. Он дает более точные результаты, чем общий анализ мочи, а также позволяет контролировать в динамике проводимое лечение.
Правила сбора мочи. Моча для анализа по Нечипоренко собирается так же, как для общего анализа мочи.
Исследуемые параметры
- Количество лейкоцитов – в норме их должно быть менее 2 тысяч в 1 мл. Повышение количества лейкоцитов говорит о наличии пиелонефрита (воспалительного заболевания лоханок и чашек почек).
- Количество эритроцитов – в норме их менее 1 тысячи в 1 мл. Повышение количества эритроцитов свидетельствует о развитии гломерулонефрита (воспаление почечных клубочков).
- Количество цилиндров – в норме их менее 20 в 1 мл. Обнаружение повышенного содержания цилиндров говорит об артериальной гипертонии, заболеваниях сердечно-сосудистой системы, может встречаться при раннем токсикозе беременных.
Анализ мочи по Зимницкому
Цель исследования. Этот анализ назначается для уточнения способности почек концентрировать и разбавлять мочу, выявления скрытых отеков. Исследование может понадобиться при подозрении на развитие гестоза, почечной недостаточности, при инфекциях мочевыделительной системы, а также при сахарном диабете.
Правила сбора мочи. Для анализа мочи по Зимницкому моча собирается в течение суток (24 часов) в 8 контейнеров (банок), при этом обязательно учитывается количество выпитой жидкости (беременная записывает, сколько выпивает жидкости в течение суток, с учетом супов, фруктов и овощей). В 6 утра женщина мочится в унитаз, затем вся последующая моча собирается в банки.
Всего 8 порций:
- 1 порция — с 6-00 до 9-00 часов,
- 2 порция — с 9-00 до 12-00 часов,
- 3 порция — с 12-00 до 15-00 часов,
- 4 порция — с 15-00 до 18-00 часов,
- 5 порция — с 18-00 до 21-00 часа,
- 6 порция — с 21-00 до 24-00 часов,
- 7 порция — с 24-00 до 3-00 часов,
- 8 порция — с 3-00 до 6-00 часов.
Банки подписываются и доставляются в лабораторию.
Исследуемые параметры. Оценивается количество и удельный вес мочи в каждой порции. Для нормальной функции почек характерно:
- объем суточной мочи около 1,5 литров;
- преобладание дневного мочеотделения над ночным;
- выделение с мочой примерно 70—80% выпитой за сутки жидкости;
- удельный вес мочи хотя бы в одной из порций не ниже 1,020—1,022;
- значительные колебания в течение суток количества мочи в отдельных порциях (от 50 до 400 мл) и удельного веса мочи (от 1,003 до 1,028).
Отклонения от данных нормативов свидетельствуют о нарушении в работе почек.
Проба Реберга
Цель исследования. Этот анализ назначается для определения способности почек фильтровать мочу. Его обязательно проводят всем беременным с гестозом, при инфекциях мочевыводящих путей, при заболеваниях почек, при сахарном диабете.
Правила сбора мочи. Перед проведением пробы исключаются интенсивные физические нагрузки, крепкий чай и кофе. Моча собирается в течение суток в одну емкость, которая хранится в холодильнике в течение всего времени сбора. После завершения сбора мочи содержимое емкости измерить, обязательно перемешать и сразу же отлить 70—100 мл в специальный контейнер или в банку и доставить в лабораторию, сообщив при этом общий объем собранной за сутки мочи.
В момент доставки мочи в лабораторию сдается кровь на креатинин из вены.
Исследуемые параметры. Метод основан на оценке клубочковой фильтрации по скорости очищения плазмы крови от креатинина – особого продукта расщепления белков. Этот показатель можно определить, если знать концентрацию креатинина в крови, в моче и суточный объем мочи. Рассчитывается данный показатель по специальной формуле и называется клиренсом креатинина. В норме значение этого показателя колеблется в пределах от 75 до134 мл/мин/1,7 м2. Снижение уровня почечной фильтрации свидетельствует о поражении почек и встречается при тяжелых осложнениях беременности – гестозе, заболеваниях почек (пиелонефрите, гломерулонефрите), сахарном диабете, артериальной гипертонии, мочекаменной болезни.
Моча на 17-КС
Этот анализ ранее широко назначался беременным женщинам для определения гормонов, вырабатываемых корой эндокринных желез — надпочечников. Для анализа моча собиралась в течение суток, перемешивалась, отливалась небольшая ее часть, которая доставлялась в лабораторию с указанием общего количества собранной мочи. Повышение концентрации 17- кетостероидов в моче свидетельствовало об избыточной продукции гормонов в организме беременной женщины, на основании чего врач назначал гормональные препараты. Однако в настоящее время определение данных веществ в моче считается неинформативным и не используется во время беременности.
Анализы мочи являются очень простыми в выполнении и очень информативными для врача, они позволяют своевременно выявить малейшие изменения в организме будущей мамы и своевременно начать лечение, что помогает предотвратить серьезные осложнения со стороны беременной женщины и будущего малыша.
Диагностика нарушений билирубинового обмена — сдать анализы в СЗЦДМ
Нарушение билирубинового обмена или гипербилирубинемия ― это врожденное состояние, вызванное нарушением баланса между образованием и выделением билирубина.
При повышении его содержания в крови возникает желтуха ― изменение пигментации кожи и оболочек глаз, потемнении мочи. В норме билирубин в крови содержится в пределах 8,5-20,5 мкмоль/л. При гипербилирубинемии его концентрация может достигать и превышать показатель в 34,2 мкмоль/л.
Нарушения билирубинового обмена
В эритроцитах ― красных клетках крови содержится сложный белок гемоглобин. Он необходим для переноса кислорода по тканям человека. Отработав свой срок, он попадает в печень, селезенку, костной мозг, где и разрушается. Среди продуктов распада ― непрямой билирубин, который патогенен для организма. Поэтому под воздействием других компонентов он проходит очередную стадию преобразования, и выделяясь вместе с желчью печени, выходит из организма естественным путем.
Если обезвреживания билирубина не происходит, либо процесс не затрагивает большую часть вещества, он превращается в биливердин ― продукт окисления. Повышенное содержание приводит к желтушности. В некоторых случаях кожа может приобрести зеленоватую окраску. Это обусловлено высокой концентрацией прямого билирубина в крови, поскольку в этом виде он окисляется быстрее.
Причины возникновения гипербилирубинемии
-
Ускоренный распад и/или сокращение жизни эритроцитов.
-
Нарушение выработки веществ, необходимых для распада билирубина.
-
Снижение поглощения билирубина клетками печени.
-
Снижение экскреции пигмента из печени в желчь.
-
Затрудненный отток желчи и ее проникновение в кровь.
Причин нарушений билирубинового обмена много, среди них желчнокаменная болезнь, заболевания печени, включая цирроз, опухоль и хронические гепатиты. Вызвать гипербилирубинемию также могут паразиты, снижающие способность организма выводить билирубин, воздействие токсичных веществ, анемия и иное.
В зависимости от стадии нарушения процесса преобразования и вывода, в крови диагностируется повышение уровня одной из фракций. Если высок общий билирубин, это свидетельствует о заболевании печени. Рост непрямого билирубина означает избыточное разрушение эритроцитов или нарушение транспортировки билирубина. Высок уровень прямого ― проблемы с оттоком желчи.
Синдром Жильбера. Неопасная форма с благоприятным течением. Причина ― нарушение захвата и транспортировка билирубина клетками печени. В крови повышается неконъюгированный (несвязанный) билирубин.
Синдром Ротора. Выражается в нарушении захвата билирубина и, как следствие, его выведения из организма. Проявляется в раннем возрасте, не приводит к серьезным последствиям.
Синдром Дабина-Джонсона. Редкая форма конъюгированной гипербилирубинемии. Нарушена система транспортировки, что вызывает трудности выведения связанного билирубина. Синдром не приводит к опасным состояниям, прогноз благоприятен.
Синдром Криглера-Найяра. Тяжелая форма неконъюгированной гипербилирубинемии. Причина ― недостаток или полное отсутствие глюкуронилтрансферазы, вещества необходимого для конъюгации билирубина в печени. Вызывает поражения нервной системы, может привести к преждевременной смерти.
Своевременная диагностика, патогенетическая терапия, соблюдение правильного питания, режима работы и отдыха позволяют качественно улучшить жизнь большинства больных с наследственной гипербилирубинемией.
Норма билирубина в кровиУровень билирубина зависит от возраста и состояния человека.
У новорожденных детей максимальный уровень билирубина достигает на 3 — 5 сутки жизни, так называемая физиологическая желтуха. Иногда он доходит до 256 мкмоль/л. Уровень должен самостоятельно нормализоваться ко 2 неделе жизни. Превышения показателя в 256 мкмоль/л требуется немедленного обследования ребенка. Это состояние способное привести к поражению головного мозга.
Не менее опасно повышений уровня билирубина во время беременности. Это может стать причиной преждевременных родов, анемии и гипоксии плода.
Нарушение химических реакций билирубина выявляют путем определения его уровня в крови. Если концентрация больше нормы, но не превышает 85 мкмоль/л ― это легкая форма гипербилирубинемии, до 170 мкмоль/л ― среднетяжелая, от 170 мкмоль/л ― тяжелая форма заболевания. Внешние признаки проявляются по разному, в зависимости от причины повышения концентрации билирубина.
-
Проблемы с печенью выражается в следующей симптоматике:
-
Дискомфорт и тяжесть из-за увеличения печени.
-
Изменение цвета мочи (она становится как темное пиво), осветление кала.
-
Тяжесть после еды, приема алкоголя, частая отрыжка.
-
Периодически возникающие головокружения, общая слабость, апатия.
Если причиной патологического состояния является вирусный гепатит, то к симптомам добавляется повышенная температура тела.
-
Нарушение оттока желчи:
-
Желтушность кожи и склер.
-
Зуд кожи.
-
Интенсивная боль в правом подреберье.
-
Метеоризм, запор или диарея.
-
Темная моча, светлый кал.
Частая причина ― желчнокаменная болезнь. Перечень функционирует нормально, обезвреживает поступающий билирубин, но его выделение из организма затруднено.
Надпеченочная желтуха ― состояние вызванное быстрым разрушением эритроцитов. Выражается следующими симптомами:
-
Анемия.
-
Темный стул при обычном цвете мочи.
-
Обширные гематомы, образующиеся без внешних причин.
-
Кожный зуд, усиливающийся в состоянии покоя и после согревания.
-
Желтоватый цвет кожи.
Также иногда вне зависимости от причины могут отмечаться такие симптомы, как горечь во рту, изменение вкусовых ощущений, слабость, нарушение памяти и интеллекта.
Перед врачами стоит задача по снижению уровня билирубина до нормальных пределов, а сделать это можно только зная причину его повышения. Поэтому после анализа крови на определение концентрации билирубина проводят также тесты:
-
на уровень щелочной фосфатазы;
-
активность аланинаминотрансферазы;
-
наличие глюкуронилтрансферазы и другие исследования.
Назначают также УЗИ печени для определения ее состояния. Среди лабораторных тестов: общий анализ крови и мочи, уровень общего копропорфирина в суточной моче, проба с фенобарбиталом, бромсульфалеиновая проба, тест на маркеры вирусов гепатита.
Цель диагностирования не только определить уровень билирубина, но и его форму. Например, увеличение прямого билирубина возникает при нарушении отхода желчи (дискинезия). Концентрация непрямого билирубина растет из-за проблем с печенью и при избыточном разрушении эритроцитов. Установив форму билирубина, необходимо дифференцировать конкретное заболевание (патологию).
Повышенного прямого билирубина
Прямой фермент начинает накапливаться в крови из-за нарушения процесса оттока желчи. Вместо того, чтобы попадать в желудок, она проникает в кровоток. Такое состояние возникает при гепатитах бактериальной и вирусной этиологии, хронических, аутоиммунных, медикаментозных гепатитах. Может возникнуть при желчекаменной болезни, циррозе, онкологических изменениях в печени, раке желчного пузыря или поджелудочной железы. Стать следствием врожденного синдромы Ротора (более легкая форма дефекта экскреции билирубина) или синдрома Дабина-Джонсона (более тяжелая форма).
Причина ― быстрый распад эритроцитарных клеток. Может возникнуть как осложнение при сепсисе, острой кишечной инфекции, при анемии врожденной, токсической, приобретенной аутоиммунной.
Повышение непрямой формы билирубина также возникает при синдроме Жильбера. Это доброкачественная, хроническая болезнь, вызванная нарушением внутриклеточной транспортировки билирубин. Среди причин гипербилирубинемии синдром Криглера-Найяра ― нарушение процесса соединения билирубина с глюкуроновой кислотой, образующейся при окислении D-глюкозы.
Необычен симптом Люси-Дрискола. Он возникает исключительно у младенцев из-за грудного вскармливания. С материнским молоком поступает фермент, приводящий к нарушению конъюгации билирубина. С переходом на искусственное вскармливание болезнь проходит. Однако, непрямой билирубин весьма опасен, поэтому возникновение желтушности после 3-5 дня жизни требует срочного медицинского обследования.
Если у взрослых желтуха означает наличие болезней, то у детей гипербилирубинемия может быть физиологической или патологической. В первом случае она отмечается к 4 дню жизни, у азиатских детей к 7-му, проходит самостоятельно, не достигая критических значений уровня билирубина.
Патология может явиться следствием дисфункции печени, большой концентрации бета-глюкуронидазы в грудном молоке, возникнуть при низкокалорийном питании или обезвоживании. Обследованию подлежит как сам младенец, так и его мать.
Изучается анамнез, внешние признаки. Важно как можно скорее исключить или диагностировать ядерную желтуху. К тревожным признакам относятся: желтушность в первый день жизни и после 2 недель, повышение общего билирубина и скорость его подъема, расстройство дыхания, наличие синяков или геморрагической сыпи. У ребенка измеряют уровень билирубина, посев крови, мочи и спинномозговой жидкости. Необходимо исключить наличие TORCH-инфекций у матери.
ЛечениеТерапия гипербилирубинемии зависит от причин ее вызвавших, т. е. лечение этиотропное, направленное на основное заболевание.
Нарушение прохода желчевыводящих путей. Проводится удаление камней и мешающих проходимости опухолей. В некоторых ситуациях проводят стентирование желчных протоков ― устанавливают каркас, сохраняющий просвет.
Гемолиз эритроцитов. Назначают фототерапию, инфузионную терапию с целью предотвращения или коррекции патологических потерь. В состав инфузионных растворов входит глюкоза и альбумин. Это методы лечения способствуют преобразованию токсичного билирубина в форму, выводимую из организма.
Ядерная желтуха (билирубиновая энцефалопатия) у новорожденных детей
Патология возникает на первую неделю жизни. Сначала выражается следующей симптоматикой: угнетение сосательного рефлекса, рвота, вялость, монотонный крик. Если не признаки будут слабовыраженными, если риск выписки из родильного отделения без оказания медицинской помощи. Обычно болезнь проявляет себя на 4 день жизни, требует срочного проведения обменного переливания крови. Это предотвращает развитие необратимых последствий.
Спустя несколько недель развития патологического состояния возникают такие симптомы, как ригидность затылочных мышц, «негнущиеся» конечности, судорожная поза с выгибанием спины, выбухание большого родничка, тремор рук, судороги, резкий мозговой крик.
Поскольку картина болезни формируется медленно от нескольких дней до недель, за это время часто возникают необратимые последствия в ЦНС. Заболевание окончательно проявляется к 3 – 5 месяцу жизни, приводит к параличам, ДЦП, глухоте, задержкам психического развития. Для предотвращения развития патологии необходимо отслеживать уровень билирубина. При необходимости сократить количество процедур грудного вскармливания. Провести фототерапию или обменное переливание.
Проверить уровни всех форм билирубина, а также выяснить причину нарушения билирубинового обмена можно в одной из лабораторий АО «СЗЦДМ». Это крупнейший центр, проводящий все виды лабораторных исследований, в котором также можно записаться на прием к узким специалистам.
Северо-Западный центр доказательной медицины выбирают потому, что при нем работает сеть собственных лабораторий с новейшим оборудование, а также:
-
трудятся квалифицированные медицинские и доброжелательные сотрудники;
-
гарантирована высокая точность и быстрая готовность результатов;
-
забор материалов можно провести на дому и в терминале, где созданы комфортные условия для анонимности;
-
забрать результаты можно несколькими способами.
Еще одно отличительное преимущество ― удобное расположение лабораторий в местах транспортной доступности.
Получить подробную информацию можно по телефону: 8 (800) 234-42-00.
Анализыперейти к анализам
Заболевания печени при беременности
Определение и причины
Заболевание печени во время беременности включает в себя ряд заболеваний, возникающих во время беременности и в послеродовой период, которые приводят к отклонениям в тестах функции печени, гепатобилиарной дисфункции или и тем, и другим. Это происходит от 3% до 10% всех беременностей.
Заболеваниям печени во время беременности способствуют несколько заболеваний (вставка 1). К ним относятся заболевания, вызванные беременностью, такие как острый ожирение печени при беременности (AFLP) и внутрипеченочный холестаз беременности (IHCP), заболевания, существовавшие до беременности, которые потенциально могут обостриться во время беременности, такие как аутоиммунный гепатит и болезнь Вильсона, а также заболевания, не связанные с беременность, но это может повлиять на беременную женщину на любом сроке беременности, например вирусный гепатит.
| Вставка 1 Физиологические изменения во время беременности | |
|---|---|
| Увеличивает | |
| Объем крови, частота сердечных сокращений и сердечный выброс повышаются на 35–50%, пик на 32 неделе беременности; дальнейшее увеличение на 20% при беременности двойней | |
| Уровни щелочной фосфатазы повышаются в 3-4 раза из-за образования плаценты | |
| Факторы свертывания I, II, V, VII, VIII, X и XII | |
| Уровень церулоплазмина | |
| Уровень трансферрина | |
| Снижает | |
| Сократимость желчного пузыря | |
| Уровень гемоглобина (из-за увеличения объема) | |
| Уровень мочевой кислоты | |
| Уровни альбумина и общего белка | |
| Уровень антитромбина III и протеина S | |
| Системное сосудистое сопротивление | |
| Умеренное снижение артериального давления | |
| Без изменений | |
| Уровни трансаминаз в печени (аспартатаминотрансфераза, аланинаминотрансфераза) | |
| Уровень билирубина | |
| Протромбиновое время | |
| Количество тромбоцитов (или небольшое снижение) |
В начало
Диагностика и результаты
Диагностика заболеваний печени во время беременности является сложной задачей и основывается на лабораторных исследованиях.Признаки и симптомы часто неспецифичны и включают желтуху, тошноту, рвоту и боль в животе. Основное заболевание может оказывать значительное влияние на заболеваемость и смертность как у матери, так и у плода, поэтому диагностическое обследование следует начинать незамедлительно.
При физикальном обследовании беременной женщины могут быть обнаружены кожные изменения, указывающие на хроническое заболевание печени, такие как ладонная эритема и паучьи ангиомы. Эти изменения являются результатом гиперэстерогенемии беременности и встречаются примерно в 60% здоровых беременностей.
Изменения результатов лабораторных анализов могут представлять физиологические изменения во время беременности. Примером этого является пониженный уровень сывороточного альбумина и повышенный уровень щелочной фосфатазы, тогда как. Повышение трансаминазного, билирубинового и протромбинового времени (ПВ) указывает на патологическое состояние. На неконъюгированную гипербилирубинемию синдрома Жильбера беременность не влияет. Факторы свертывания крови зависят от нормальной беременности и способствуют состоянию гиперкоагуляции. Женщины с наследственной тромбофилией, такой как лейденский фактор V или дефицит антитромбина III, подвержены повышенному риску тромбоза печеночной и воротной вены во время беременности.
Когда диагностическая визуализация необходима во время исследования аномалий печеночных пробы у беременной женщины, ультразвуковое исследование становится методом выбора из-за его безопасности для плода. Магнитно-резонансная томография (МРТ) может использоваться в качестве теста второй линии, если по-прежнему необходима дополнительная информация. Компьютерная томография (КТ) и эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) связаны с облучением плода и требуют экранирования матки.
Результат зависит от причинных факторов.Вновь приобретенный первичный гепатит простого герпеса может вызвать молниеносную печеночную недостаточность, преждевременные роды и мертворождение. С другой стороны, беременность может вызвать эклампсию и AFLP с потенциалом печеночной недостаточности и смерти.
Чрезвычайная бдительность при распознавании физических и лабораторных отклонений во время беременности является предпосылкой для точного диагноза. Это может привести к своевременному вмешательству и успешному результату.
В начало
Физиологические изменения во время беременности
Беременность вызывает гемодинамические изменения, которые затрагивают несколько систем органов на протяжении всей беременности, послеродового периода и кормления грудью.Основные физиологические изменения во время беременности (вставка 2) включают увеличение сердечного выброса, задержку натрия и воды, увеличение объема крови и снижение системного сосудистого сопротивления и системного артериального давления. Эти изменения достигают пика во втором триместре, а затем выходят на плато до момента родов. Общий приток крови к печени увеличивается после 28-й недели за счет увеличения притока к воротной вене. Гистология печени во время беременности остается практически нормальной.
| Вставка 2 Причины заболеваний печени при беременности | |
|---|---|
| Существовавшее ранее заболевание печени | |
| Цирроз и портальная гипертензия | |
| Аутоиммунный гепатит | |
| Первичный билиарный цирроз печени, первичный склерозирующий холангит | |
| Болезнь Вильсона | |
| Хронический вирусный гепатит Вильсона | |
| Хронический вирусный гепатит | Заболевание печени, совпадающее с беременностью |
| Синдром Бадда-Киари | |
| Гепатит | |
| ● Вирусный гепатит E | |
| ● Гепатит, вызванный вирусом простого герпеса | |
| ● Острый гепатит , B и C | |
| ● Цитомегаловирусный гепатит | |
| Алкоголь и беременность | |
| Желчнокаменная болезнь | |
| Заболевание печени, уникальное для беременности | |
| Острая жировая дистрофия печени при беременности | |
| Преэклампсия, эклампсия | |
| HELLP-синдром (гемолиз, повышенный уровень ферментов печени, низкое количество тромбоцитов) | |
| Внутрипеченочный холестаз при беременности | |
| Hyperemesis gravidarum |
Физиологические изменения во время беременности могут быть ошибочно приняты за патологические.Непонимание этих изменений может существенно изменить критерии диагностики и лечения и может способствовать увеличению заболеваемости и смертности, связанных с беременностью.
В начало
Факторы, которые следует учитывать во время беременности
Безопасность лекарственных средств
Лечение заболеваний печени во время беременности может включать своевременные роды, поддерживающее лечение или лекарственную терапию. Выбор лекарств во время беременности должен основываться на классификации Управления по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) в отношении лекарств и риска для плода (вставка 3).Хотя не все препараты были протестированы на беременных женщинах, FDA классифицировало их по пяти категориям на основе уровня тератогенности, определенного в исследованиях на животных и людях.
| Вставка 3 Классификация лекарственных средств и риска для плода Управления по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) |
|---|
| Категория A: контролируемые исследования не показывают риска |
| Категория B: Нет доказательств риска для человека |
| Категория C: Нельзя исключать риск |
| Категория D: Положительное свидетельство риска |
| Категория X: Противопоказано при беременности |
Беременность после трансплантации печени
Число женщин, перенесших трансплантацию печени, может увеличиться, и многие из них находятся в репродуктивном возрасте и пытаются забеременеть.Менструальная функция, либидо и фертильность обычно восстанавливаются в течение 6 месяцев после трансплантации, и беременные женщины могут иметь отличный результат и родить здоровых детей, особенно если беременность планируется через 2 года после трансплантации.
В начало
Ранее существовавшая болезнь печени и беременность
На исход беременности в значительной степени влияет состояние печени до зачатия. Диагностика и лечение заболевания печени до зачатия минимизируют возможные обострения, которые могут привести к печеночной недостаточности и потере плода.
Цирроз и портальная гипертензия
Распространенность цирроза печени у женщин репродуктивного возраста составляет примерно 0,45 случая на 1000. Этиология цирроза во время беременности аналогична таковой у небеременных и обычно включает алкоголь и вирусные гепатиты C и B. Цирроз печени может повлиять на овуляцию и вызвать бесплодие. Тем не менее, женщины могут забеременеть и должны ожидать хорошего результата, если их функция печени хорошо компенсируется (как при нецирротической портальной гипертензии), и если их заболевание печени лечится до зачатия и лечение продолжается во время беременности.Пациенты с циррозом и нецирротической портальной гипертензией имеют высокий риск преждевременных родов. Возможна декомпенсация функции печени с желтухой, кровотечением из варикозно расширенных вен пищевода, асцитом и фульминантной печеночной недостаточностью. Как правило, диуретики и спиронолактон, входящие в категорию D FDA, не рекомендуются во время беременности или кормления грудью из-за их тератогенности. Бандажирование кровотечения из варикозно расширенных вен пищевода и октреотид (категория B FDA) безопасны во время беременности. Меперидин (Демерол) и мидазолам (Versed) относятся к категории C FDA и безопасны для использования во время эндоскопии.
Аутоиммунный гепатит
Аутоиммунный гепатит (см. Главу Аутоиммунный гепатит) — это прогрессирующее заболевание печени, которое преимущественно поражает женщин всех возрастов и может проявиться в любое время во время беременности и в послеродовой период.
Активность аутоиммунного гепатита обычно снижается во время беременности, и дозировки лекарств могут быть уменьшены из-за состояния иммунной толерантности, вызванного беременностью. Тем не менее, обострения произошли у 11% пациенток во время беременности и до 25% в послеродовом периоде.Существует повышенный риск недоношенности, рождения детей с низкой массой тела и потери плода. Беременность не противопоказана к иммуносупрессивной терапии. И преднизон, и азатиоприн (категория D FDA в дозах <100 мг / день) считаются безопасными во время беременности и кормления грудью. В одном метаанализе преднизолон, назначенный в первом триместре, был связан с предельным риском дефекта расщелины ротовой полости у новорожденного.
Первичный билиарный цирроз и первичный склерозирующий холангит
Первичный билиарный цирроз и первичный склерозирующий холангит (см. Главу «Первичный билиарный цирроз, первичный склерозирующий холангит и другие холестатические заболевания печени») — это аутоиммунные заболевания, которые могут частично совпадать с аутоиммунным гепатитом.В этих условиях беременность возникает редко и сопряжена с высоким риском недоношенности, мертворождения и печеночной недостаточности.
У пациентов с первичным билиарным циррозом беременность может вызвать впервые возникший зуд или усугубить ранее существовавший зуд. Диагноз не отличается от такового у небеременной женщины. Урсодезоксихолевая кислота считается категорией B FDA и может безопасно применяться во время беременности. Однако никакие крупные исследования не продемонстрировали его безопасность в течение первого триместра и в период кормления грудью.
Первичный склерозирующий холангит при беременности редко описывается; зуд и боль в животе, по-видимому, являются основными симптомами.Повышены уровни щелочной фосфатазы и γ-глутамилтрансферазы. Диагноз основывается на клинических данных и результатах ультразвукового исследования. Специфического лечения первичного склерозирующего холангита не существует, но урсодезоксихолевая кислота и стабилизация цирроза, если они есть, были связаны с хорошим исходом.
Болезнь Вильсона
Болезнь Вильсона (см. Главу «Болезнь Вильсона») является наследственным аутосомно-рецессивным дефектом транспорта меди. Фертильность при болезни Вильсона снижается, но может улучшиться с помощью терапии.Лечение следует начинать до зачатия и не следует прерывать во время беременности из-за риска фульминантной печеночной недостаточности. Лечение выбора при беременности — сульфат цинка 50 мг три раза в день (категория C FDA) из-за его эффективности и безопасности для плода. Пациентам, принимающим d-пеницилламин (категория D FDA) или триентин (категория C FDA) до беременности, требуется снижение дозы на 25-50% от дозы до беременности, особенно в течение последнего триместра, для улучшения состояния раны. исцеление, если предстоит кесарево сечение.
В начало
Заболевания печени, совпадающие с беременностью
Синдром Бадда-Киари
Синдром Бадда-Киари — это синдром окклюзии печеночных вен, который приводит к синусоидальному застою и некрозу гепатоцитов вокруг центральной вены. Большинство случаев возникает в послеродовом периоде. Среди беременных женщин, у которых развивается синдром Бадда-Киари, 25% имеют предрасполагающее состояние, такое как лейденский фактор V, антитромбин III, дефицит протеина C или S или наличие антифосфолипидных антител.Клинические проявления включают гепатомегалию, асцит и боли в животе. При физикальном обследовании печень пальпируется, печеночно-яремный рефлюкс отсутствует. Ультразвуковая допплерография и МРТ являются предпочтительными методами визуализации. Требуется полная антикоагулянтная терапия на протяжении всей беременности и послеродового периода. Трансплантация печени часто необходима в острой фазе.
Вирусный гепатит
Острый вирусный гепатит (таблица 1) — наиболее частая причина желтухи во время беременности, частота которой составляет примерно 1-2 случая на 1000.Результат обычно доброкачественный, за исключением вирусного гепатита Е и гепатита, вызванного вирусом простого герпеса (ВПГ).
Таблица 1 Вирусный гепатит при беременности
| Вирус | Риск передачи плоду | Признаки и симптомы | Лечение | Результат |
|---|---|---|---|---|
| HEV | Внутриутробно, 50% | Желтуха, вирусный синдром, печеночная недостаточность | Профилактика | Летальность до 40% |
| HSV | Внутриутробно и во время родов до 50% | Повышение уровня билирубина, трансаминаз, протромбинового времени | Ацикловир (часто) | Печеночная недостаточность; летальность до 40% |
| HAV | Редкий | Вирусный синдром или бессимптомный | Поддерживающая | Доброкачественные |
| HBV | Высокий, если мать HBeAg + и в третьем триместре | Вирусный синдром или бессимптомный | Поддерживающая | Доброкачественные |
| ВПЦ | 3.8% | Часто бессимптомно | Поддерживающая | Доброкачественные |
| CMV | До 30% -40% | Мононуклеозоподобный | Поддерживающая | Высокая заболеваемость детей |
ЦМВ, цитомегаловирус; HAV — вирус гепатита А; HBeAg, е антиген гепатита В; ВГВ, вирус гепатита В; ВГС, вирус гепатита С; HEV, вирус гепатита Е; HSV, вирус простого герпеса.
Вирусный гепатит E
Вирус гепатита E (HEV) редко встречается в Соединенных Штатах, но эндемичен в Азии и Африке.Острый вирусный гепатит Е передается фекально-оральным путем и связан с высокой заболеваемостью и уровнем материнской смертности 30%. Вертикальная передача ВГЕ новорожденному происходит в 50% случаев, если на момент родов у матери была виремия. Лечение является поддерживающим, а разумное мытье рук предотвращает заражение. Беременным женщинам следует избегать поездок в эндемичные районы высокого риска, особенно на поздних сроках беременности.
Гепатит, вызванный простым герпесом
Примерно 2% женщин заражаются ВПГ во время беременности.ВПГ-гепатит — редкое заболевание, но может иметь разрушительные последствия, если первичная инфекция возникает во время беременности, поскольку это связано с 40% риском фульминантной печеночной недостаточности и смерти. Лечением выбора при тяжелой первичной инфекции HSV является внутривенное введение ацикловира (категория B FDA).
Рецидивирующие инфекции ВПГ обычно проявляются поражениями слизистой оболочки половых органов. Передача плоду высока (≤50%), если материнское заражение происходит незадолго до родов. Следует назначать ацикловир перорально по 400 мг три раза в день в течение 7-10 дней.Кесарево сечение настоятельно рекомендуется, если повреждения присутствуют при родах.
Острый вирусный гепатит А
Инфекция, вызванная острым вирусом гепатита А (ВГА), обычно купируется самостоятельно во время беременности. Передача новорожденному может произойти во время родов во время инкубационного периода из-за выделения вируса и заражения во время родов через естественные родовые пути. Лечение матери поддерживающее. Новорожденному следует проводить пассивную иммунопрофилактику.
Вирусный гепатит В
Острые и хронические инфекции HBV во время беременности, по-видимому, не влияют на течение беременности, но связаны с повышенным риском передачи инфекции новорожденному.Риск вертикальной передачи HBV минимален, если инфекция приобретена и разрешится в первом триместре. Риск высок: от 60% до 90%, если инфекция приобретена в третьем триместре или если у инфицированной матери положительный результат на антиген оболочки (eAg) и количество вирусной ДНК повышено. Следовательно, активную и пассивную иммунопрофилактику следует назначать новорожденным от HBV-инфицированных матерей в соответствии с рекомендациями CDC (вставка 4). Однако, несмотря на эти профилактические меры, сообщается о частоте неудач, а аналоги нуклеозидов и нуклеотидов используются для предотвращения передачи новорожденным от матерей с высоким числом вирусов HBV.Хотя такая практика кажется безопасной (www.apregistry.com), использование этих агентов остается спорным.
| Вставка 4 Рекомендации Центров по контролю и профилактике заболеваний (CDC) по тестированию на вирус гепатита B (HBV) и вакцинации во время беременности |
|---|
| ● Все беременные женщины должны регулярно проходить тестирование на поверхностный антиген гепатита B (HBsAg) в течение первого триместра каждой беременности, даже если они ранее были вакцинированы или тестировались. |
| ● Новорожденные беременных женщин с положительным результатом теста на HBsAg должны получить вакцину против HBV и иммуноглобулин против гепатита B в течение первых 12 часов жизни и завершить серию трехдозовой вакцины против HBV к возрасту от 9 до 18 месяцев. |
| ● Для новорожденных от матерей, не инфицированных HBV, первая вакцинация должна начинаться в возрасте 1 месяца, а серия должна быть завершена в возрасте 18 месяцев. |
| ● Вакцинация против гепатита B не противопоказана при беременности.Ограниченные данные указывают на отсутствие очевидного риска побочных эффектов для развивающихся плодов при введении вакцины против гепатита В беременным женщинам. Современные вакцины содержат неинфекционный HBsAg и не должны представлять опасности для плода. |
Вирусный гепатит C
Распространенность инфекции вирусом гепатита С (ВГС) среди женщин детородного возраста в США составляет примерно 1%. Лечение ВГС-инфекции при беременности противопоказано из-за тератогенности применяемых препаратов.Уровень вертикальной передачи составляет 3,8% младенцам, рожденным от матерей, которые были виремическими на момент родов. Этот показатель увеличивается до 25% у матерей, инфицированных вирусом иммунодефицита человека (ВИЧ). Не следует препятствовать грудному вскармливанию, и показания для кесарева сечения должны основываться на акушерских причинах. Анализ ПЦР нечувствителен к младенцам младше 1 месяца, а лечение ВГС противопоказано детям младше 3 лет из-за возможности неврологического повреждения.Тестирование на ВГС у детей следует отложить до достижения 18-месячного возраста.
Цитомегаловирусный гепатит
Инфекция цитомегаловирусом (ЦМВ) встречается часто и обычно не проявляется. Общая распространенность среди женщин детородного возраста составляет от 50% до 80%. Острый ЦМВ-гепатит у беременной может проявляться как болезнь, похожая на мононуклеоз. Риск передачи плоду высок и составляет от 30% до 40%, если инфекция приобретена до 22 недель беременности. Инфекция может вызвать умственную отсталость и врожденные пороки развития.Эффективной и безопасной терапии во время беременности не существует.
Алкоголь и беременность
Более 50% всех женщин детородного возраста сообщили об употреблении алкоголя, а каждая восьмая сообщила о пьянстве. Многие из этих женщин ведут половую жизнь и не принимают эффективных мер для предотвращения беременности. Женщины более чувствительны к воздействию алкоголя, чем мужчины, а потребление этанола увеличивает частоту алкогольного гепатита, нарушений менструального цикла, бесплодия, абортов и выкидышей.Генеральный хирург США и министр здравоохранения и социальных служб рекомендовали воздержание от алкоголя женщинам, планирующим беременность, при зачатии и во время беременности, поскольку безопасный уровень пренатального употребления алкоголя не был определен. У матерей, употребляющих алкоголь во время беременности, могут быть недоношенные дети, мертворождения, дети с неонатальной алкогольной абстинентностью (характеризующиеся нервозностью, раздражительностью и плохим кормлением в первые 12 часов жизни), а также младенцы с алкогольным синдромом плода.Алкогольный синдром плода — это серьезный врожденный порок развития, который диагностируется по дисморфическим чертам лица, пренатальному и постнатальному дефициту роста и аномалиям центральной нервной системы. Распространенность алкогольного синдрома плода среди детей, пьющих от умеренных до сильных (1-2 унции абсолютного алкоголя в день) и хронических алкоголиков, составляет от 10% до 50%.
Желчнокаменная болезнь
Беременность и гиперэстрогенемическое состояние способствуют насыщению билиарного холестерина и подавляют синтез хенодезоксихолевой кислоты в печени, что способствует литогенезу.Кроме того, ожирение перед беременностью, низкий уровень активности, низкий уровень лептина в сыворотке и наличие заболевания желчного пузыря в анамнезе являются сильными факторами риска заболевания желчного пузыря, связанного с беременностью. Риск увеличивается по мере продвижения беременности, и к третьему триместру примерно у 10% беременных могут быть камни в желчном пузыре, по сравнению с 5% в начале беременности. Однако большинство желчных камней регрессируют в послеродовой период.
Симптомы желчнокаменной болезни испытывают от 8% до 25% беременных женщин, а симптомы повторяются у 38% во время той же беременности, что часто требует хирургического вмешательства.Лапароскопическая холецистэктомия при симптоматическом холелитиазе во время беременности особенно безопасна при выполнении во втором триместре из-за умеренного размера матки, меньшего количества дней в больнице, а также снижения частоты индукции родов и преждевременных родов.
Холедохолитиаз во время беременности увеличивает риск заболеваемости и смертности как для матери, так и для плода из-за холангита и панкреатита. Может потребоваться эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ).
В начало
Заболевания печени, уникальные для беременности
AFLP, HELLP-синдром ( h emolysis, e levated l iver уровни фермента, l или p количество латлетов), эклампсия и преэклампсия возникают в третьем триместре и связаны с повышением заболеваемости и заболеваемости. смертность как для матери, так и для плода (Таблица 2). Было высказано предположение, что эти расстройства представляют собой спектр одних и тех же патологических механизмов, что затрудняет их дифференциацию.Среди пациентов с AFLP у 50% наблюдается преэклампсия, а у 20% пациентов с тяжелой эклампсией развивается HELLP-синдром. Роды — самый важный шаг в лечении этих расстройств, поскольку они могут спасти жизнь матери и ребенку.
Таблица 2 Заболевания печени, уникальные для беременности
| Нарушение | Срок беременности на момент осмотра | Распространенность | Симптомы | Специальные лабораторные испытания | Результат | Лечение |
|---|---|---|---|---|---|---|
| HG | Первый триместр; разрешается через 20 недель | <2% первородящих | Тошнота и рвота | АСТ, АЛТ <1000 МЕ / л; ALT> AST; низкий TSH | Доброкачественное для матери и ребенка | IV жидкости; тиамин пиридоксин; прометазин; Категория FDA C |
| IHCP | Второй триместр | <10% многоплодная беременность | Зуд; рассасывается в послеродовом периоде | АСТ, АЛТ <1000 МЕ / л; GGT нормальный; высокий уровень желчной кислоты; ПТ нормальный; билирубин <6 мг / дл | Увеличение камней в желчном пузыре; рецидивирует; риск дистресс-синдрома плода увеличивается | Урсодиол; роды при неизбежном дистрессе плода |
| AFLP | Третий триместр; 50% имеют эклампсию | 1/13 000; первородящие, многоплодные | Быстрый переход к СДН, несахарному диабету, гипогликемии | Тромбоциты <100000 / мм 3 ; АСТ, АЛТ> 300 МЕ / л; PT повышенный; низкий уровень фибриногена; повышен уровень билирубина; DIC | Материнская смертность <20%; смертность плода до 45%; тест для LCHAD | Оперативная доставка; трансплантация печени |
| Эклампсия, преэклампсия | после 20 недель; повторяется | 5% повторнородящие, многоплодные | Повышенное артериальное давление, протеинурия, отеки, судороги, почечная недостаточность, отек легких | Повышенный уровень мочевой кислоты | Материнская смертность, 1%; недоношенность и гибель плода, 5% -30% | Бета-блокатор, метилдопа, сульфат магния; досрочная доставка |
| HELLP-синдром | После 22 недель и после родов; 20% прогресс от тяжелой эклампсии | 0.5% | Боль в животе, судороги, почечная недостаточность, отек легких, гематома и разрыв печени | Тромбоциты <100000 / мм 3 ; гемолиз; высокий уровень ЛДГ; АСТ, АЛТ 70-6000 МЕ / л; DIC | Разрыв печени с 60% материнской смертностью; гибель плода, 1% -30% | Оперативная доставка |
AFLP, острая жировая ткань печени при беременности; АЛТ, аланинаминотрансфераза; AST, аспартатаминотрансфераза; ДВС-синдром — диссеминированное внутрисосудистое свертывание; FHF — молниеносная печеночная недостаточность; GGT, γ-глутамилтрансфераза; HELLP-синдром ( ч, эмолиз, и повышенный уровень ферментов, , , , или , латлетов).
HG, hyperemesis gravidarum; IHCP, внутрипеченочный холестаз беременных; LCHAD, длинноцепочечная 3-гидроксилацил-КоА дегидрогеназа; ЛДГ, лактатдегидрогеназа; PT — протромбиновое время; ТТГ, тиреотропный гормон.
Острая жирная печень при беременности
AFLP — редкое заболевание третьего триместра, поражающее менее 0,01% беременных женщин. Это наиболее часто встречается у первородящих женщин старше 30 лет и у женщин с многоплодной беременностью, вынашивающих плод мужского пола. Начальные симптомы неспецифичны и включают тошноту, рвоту и боль в животе.Эти проявления должны побуждать к тщательному наблюдению, поскольку может быстро развиться желтуха, гипогликемия, диссеминированное внутрисосудистое свертывание крови с заметным снижением активности антитромбина III, энцефалопатия и явная печеночная недостаточность.
Во время беременности уровни свободных жирных кислот (СЖК) в материнской крови повышаются из-за воздействия гормоночувствительной липазы и гестационного инсулина. Транспортировка жирных кислот в клетку и окисление жирных кислот митохондрией обеспечивают энергию, необходимую для роста плода.Дефекты генов, кодирующих пути транспорта и окисления жирных кислот, наследуются как аутосомно-рецессивные признаки и известны как нарушения окисления жирных кислот . Было показано, что они связаны с осложнениями со стороны матери, плаценты и плода. В течение последнего триместра метаболические потребности плода увеличиваются, и у матерей, гетерозиготных по расстройству окисления жирных кислот и беременных с пораженным плодом, может развиться AFLP из-за их неспособности метаболизировать жирные кислоты для производства энергии и роста плода.Затем жирные кислоты откладываются в печени.
Для постановки диагноза может потребоваться биопсия печени. AFLP характеризуется отложением микровезикулярного жира в центрилобулярных гепатоцитах. Доставка плода разгружает избыток жирных кислот в печени и приводит к быстрому выздоровлению без последствий хронического заболевания печени.
Наиболее частым нарушением окисления жирных кислот при AFLP является дефицит длинноцепочечной 3-гидроксилацил-CoA дегидрогеназы (LCHAD). Младенцы, гомозиготные по LCHAD, рожденные от гетерозиготных матерей, страдают от нарушения развития, печеночной недостаточности, кардиомиопатии, микровезикулярного стеатоза, гипогликемии и смерти.Таким образом, матери и дети, рожденные от матерей с AFLP, должны быть проверены на дефект гена LCHAD и другие нарушения окисления жирных кислот. Лечение младенца заключается в применении смеси, богатой триглицеридами со средней длиной цепи. AFLP может рецидивировать при последующих беременностях, особенно у женщин с мутациями LCHAD. Однако общая частота рецидивов AFLP неясна.
Преэклампсия и эклампсия
Преэклампсия и эклампсия поражают 5% беременностей после 22-й недели беременности и чаще встречаются у первородящих женщин с многоплодной беременностью.Другие факторы риска включают преэклампсию при предыдущей беременности, хроническую гипертензию, прегестационный диабет, нефропатию, ожирение и антифосфолипидный синдром. Симптомы включают гипертензию 140/90 мм рт. Ст. Или выше и протеинурию более 0,3 г за 24 часа. Эклампсия определяется увеличением количества впервые возникших приступов. Отклонения печеночных пробы присутствуют в 25% случаев. Перекрытие с синдромом HELLP происходит в 20% случаев. Основной механизм частично связан с ненормальной имплантацией плаценты со снижением перфузии, что приводит к вазоспазму и эндотелиальному повреждению различных органов, особенно мозга, печени и почек.Также были задействованы генетические механизмы. У женщин с эклампсией в анамнезе частота рецидивов составляет от 20% до 30% для преэклампсии и от 2% до 6% для эклампсии.
Гистология печени отличается от гистологии AFLP. Это указывает на отложение фибрина в синусоидах, перипортальное кровоизлияние и некроз клеток печени. Возможны гипертонический криз, отслойка плаценты и печеночная недостаточность. Материнская смертность отмечается в 1%, но может достигать 15% случаев в развивающихся странах. Уровень смертности плода колеблется от 5% до 30%.Лабетолол (категория C FDA) и метилдопа (категория B FDA) являются препаратами выбора для лечения гипертонии. Сульфат магния (категория B FDA) — препарат выбора для профилактики и лечения припадков у женщин с преэклампсией и эклампсией. Часто требуется ранняя доставка.
Синдром HELLP
HELLP-синдром осложняет 0,5% беременностей, и частота рецидивов высока, приближаясь к 20% в тяжелых случаях. Он характеризуется микроангиопатическим гемолизом с выделением клеток заусенцев и шистоцитов в периферическом мазке; повышенные уровни ферментов печени, при этом уровни аспартаттрансаминазы (АСТ) превышают уровни аланинаминотрансферазы (АЛТ); и количество тромбоцитов ниже 100000 / мм.
Синдром HELLP чаще встречается у повторнородящих женщин и может проявляться в 30% случаев после родов. Боль в животе является обычным симптомом, описывается быстрое прогрессирование до диссеминированного внутрисосудистого свертывания, почечной недостаточности, субкапсулярной гематомы печени и разрыва печени. Материнская смертность составляет около 1%, но достигает 60% в случае разрыва печени. Перинатальная смертность варьируется и может достигать 37%, если синдром возникает на более ранней стадии беременности. Немедленные роды — это окончательное лечение синдрома HELLP.
Внутрипеченочный холестаз беременных
Внутрипеченочный холестаз беременных (ВЧБ) возникает во второй половине беременности и затрагивает менее 1% всех беременностей. Это чаще встречается у повторнородящих женщин с беременностью двойней. Он быстро проходит после родов и обычно повторяется при последующих беременностях. Основной жалобой является генерализованный зуд, а желтуха возникает в 50% случаев. Уровень билирубина остается ниже 6 мг / дл, уровень AST повышен, а общий уровень желчных кислот заметно повышается, достигая 20 раз от нормы.Этиология ВЧД неясна, но может быть связана с генетической мутацией в канальцевых транспортерах фосфолипидов.
Зуд может быть сильным и беспокоящим мать, что требует лечения. Урсодезоксихолевая кислота (категория B FDA) является препаратом выбора для уменьшения зуда. Он также улучшает биохимические маркеры, не оказывая отрицательного воздействия на мать или ребенка.
Основной риск ВЧД для плода. Высокий уровень желчных кислот приводит к преждевременным родам, окрашиванию мекония и внезапной смерти.Эти осложнения можно предотвратить с помощью немедленных родов.
Последние данные свидетельствуют о долгосрочном влиянии ВЧД на мать. Сообщалось о неалкогольных циррозе печени и осложнениях, связанных с желчнокаменной болезнью.
Hyperemesis Gravidarum
Hyperemesis gravidarum (HG) встречается менее чем в 2% беременностей, начиная с первого триместра и разрешаясь к 20 неделе беременности. Для него характерны сильная тошнота и рвота с нарушением электролитного баланса, что может потребовать госпитализации.Потеря веса превышает 5% от веса тела перед беременностью. HG чаще встречается у первородящих женщин и может быть связан с умеренным повышением уровня трансаминаз. Причина HG неясна, но предрасполагающие факторы могут включать женский пол плода. Полезны регидратация и противорвотные средства. Результат для матери благоприятный, за исключением случаев, когда сильная рвота вызывает разрыв пищевода, сосудистое истощение и повреждение почек. Неблагоприятные исходы для новорожденных, такие как недоношенность и низкая масса тела при рождении, встречаются редко и, по-видимому, возникают из-за плохого набора массы тела матери на более поздних сроках беременности.
В начало
Выводы
Заболевание печени во время беременности может проявляться как доброкачественное заболевание с аномальным повышением уровня ферментов печени и хорошим исходом, или оно может проявляться как серьезное заболевание, влияющее на функцию гепатобилиарной системы и приводящее к печеночной недостаточности и смерти матери и ее плода. Клинических маркеров, предсказывающих течение беременности, не существует, а патофизиологические механизмы не всегда понятны, но необходимы знания и лечение предзаболевания печени, а также эффективный дородовой и пренатальный уход.Общая смертность, связанная с заболеваниями печени во время беременности, резко снизилась за последние несколько лет благодаря пониманию клиницистами физиологических изменений, происходящих во время беременности, их способности выявлять и лечить заболевания печени до зачатия и их бдительности в распознавании клинических и лабораторных отклонений своевременно. Для достижения хороших результатов для матери и плода часто требуется скоординированный командный подход, включающий в себя врача первичной медико-санитарной помощи, акушера, гепатолога и хирурга-трансплантолога.
В начало
Сводка
- Признаки и симптомы заболевания печени во время беременности неспецифичны, но основное заболевание может иметь серьезные последствия для заболеваемости и смертности у матери и плода. Раннее распознавание может спасти жизнь.
- Острый вирусный гепатит — наиболее частая причина желтухи у беременных. Результат обычно благоприятный. Вмешательство может не потребоваться, за исключением случаев вирусного гепатита Е и гепатита простого герпеса.
- Женщины с хорошо компенсированным циррозом и нецирротической портальной гипертензией могут забеременеть. Уход за беременными с портальной гипертензией до зачатия и ведение беременных должны быть такими же, как и у небеременных.
- Фертильность может быть восстановлена после трансплантации печени, и беременность может иметь хороший исход.
- Бдительность в распознавании заболеваний печени во время беременности и скоординированное ведение врачей первичной медико-санитарной помощи, акушер, специалист по печени и хирург-трансплантолог имеют важное значение для достижения хороших результатов для матери и плода.
В начало
Рекомендуемая литература
- Бюллетени комитета по практике ACOG — акушерство: бюллетень ACOG по практике. Диагностика и лечение преэклампсии и эклампсии. Номер 33, январь 2002 г. Obstet Gynecol 2002; 99: 159-167.
- Chen MM, Coakley FV, Kaimal A, Laros RK Jr: Рекомендации по использованию компьютерной томографии и магнитно-резонансной томографии во время беременности и кормления грудью. Obst Gynecol. Август 2008: 112 (2 п.1): 333-340.
- Chotiyaputta W, Lok AS: Роль противовирусной терапии в профилактике вирусной инфекции гепатита B.J Viral Hepat. 2009 Февраль; 16 (2): 91-93. Czaja AJ, Freese DK: Диагностика и лечение аутоиммунного гепатита. Гепатология 2002; 36: 479-497.
- Ghany MG, Strader DB, Thomas DL, Seeff LB: Диагностика, ведение и лечение гепатита C: обновленная информация. Гепатология, апрель 2009 г .; 49 (4): 1335-1374.
- Heathcote EJ: Управление первичным билиарным циррозом. Практические рекомендации Американской ассоциации по изучению заболеваний печени. Гепатология 2000; 31: 1005-1013.
- Mast EE, Hwang LY, Seto DS и др.: Факторы риска перинатальной передачи вируса гепатита С (ВГС) и естественная история инфекции ВГС, приобретенной в младенчестве.Журнал Infect Dis 2005; 192: 1880-1889.
- Робертс Е.А., Шильский М.Л .: Диагностика и лечение болезни Вильсона. Гепатология 2008; 47: 2089-2111.
- Shellock FG, Crues JV: МРТ процедуры: биологические эффекты, безопасность и уход за пациентом. Радиология 2004; 232: 635-652.
- Сибай Б.М.: Диагностика, профилактика и лечение эклампсии. Obstet Gynecol 2005; 105: 402-410.
- Wasley A, Grytdal S, Gallagher K; Центры по контролю и профилактике заболеваний (CDC): Надзор за острым вирусным гепатитом — США, 2006 г.MMWR Surveill Summ 2008; 57 (2): 1-24.
- Сапата Р., Сандовал Л., Пальма Дж и др.: Урсодезоксихолевая кислота в лечении внутрипеченочного холестаза при беременности. 12-летний опыт работы. Liver Int 2005; 25: 548-554.
В начало
Заболевание печени при беременности — Американский семейный врач
1. Chopra S, Гриффин PH. Лабораторные исследования и диагностические процедуры при оценке заболеваний печени. Am J Med .1985; 79: 221–30 ….
2. Riely CA. Заболевание печени при беременности. Am J Med . 1994; 96 (1А): 18С – 22С.
3. Сэмюэлс П., Коэн А.В. Беременности, осложненные заболеваниями печени и нарушением функции печени. Акушерская гинекологическая клиника North Am . 1992; 19: 745–63.
4. Смоленец, АО, Джеймс Д.К. Желудочно-кишечные кризы при беременности. Dig Dis . 1993; 11: 313–24.
5. Sjogren MH.Неотложные состояния печени при беременности. Мед Клин Норт Ам . 1993; 77: 1115–27.
6. Мишра Л, Seeff LB. Вирусный гепатит от А до Е, осложняющий беременность. Гастроэнтерол Clin North Am . 1992; 21: 873–87.
7. Снидман ДР. Гепатит при беременности. N Engl J Med . 1985; 313: 1398–401.
8. Цега Э, Ханссон Б.Г., Кравчинский К, Норденфельт Э. Острый спорадический вирусный гепатит в Эфиопии: причины, факторы риска и влияние на беременность. Клиническая инфекция . 1992; 14: 961–5.
9. Желчь К, Isse A, Мохамуд О, Аллебек П., Нильссон Л., Norder H, и другие. Противопоставление роли рек и колодцев как источников питьевой воды в показателях нападений и смертности при эпидемии гепатита Е в Сомали. Ам Дж. Троп Мед Хиг . 1994; 51: 466–74.
10. Stagno S, Уитли Р.Дж. Герпесвирусные инфекции беременности. Часть II: Инфекции, вызванные вирусом простого герпеса и вирусом варицеллазостера. N Engl J Med . 1985; 313: 1327–30.
11. Глориозо Д.В., Моллой П.Дж., Ван Тиль DH, Kania RJ. Успешное эмпирическое лечение гепатита ВПГ у беременных. Клинический случай и обзор литературы. Dig Dis Sci . 1996; 41: 1273–5.
12. Тонг MJ, Терзби М, Ракела Дж., Макпик С, Эдвардс В.М., Мосли JW. Исследования передачи вирусов, вызывающих острый гепатит, от матери младенцу. Гастроэнтерология . 1981; 80 (5 Pt 1): 999–1004.
13. Шарара А.И., Хант CM, Гамильтон JD. Гепатит C. Ann Intern Med . 1996. 125: 658–68.
14. Хант CM, Карсон К.Л., Шарара AI. Гепатит С при беременности. Акушерский гинекол . 1997. 89 (5 Pt 2): 883–90.
15. Фэллон В.Ф. младший, Ньюман Дж. С., Фэллон ГЛ, Malangoni MA. Хирургическое лечение воспалительных заболеваний брюшной полости во время беременности. Surg Clin North Am . 1995; 75: 15–31.
16. Маби WC. Акушерское ведение гастроэнтерологических осложнений беременности. Гастроэнтерол Clin North Am . 1992; 21: 923–35.
17. Бэйли Дж., Кэрнс SR, Путман В.С., Хлопок ПБ. Эндоскопическое ведение холедохолитиаза во время беременности. Акушерский гинекологический хирург . 1990; 171: 1–4.
18. Rioseco AJ, Иванкович М.Б., Манзур А, Хамед Ф, Като SR, Парер Дж. Т., и другие.Внутрипеченочный холестаз беременности: ретроспективное исследование перинатального исхода случай-контроль. Am J Obstet Gynecol . 1994; 170: 890–5.
19. Рейес Х., Саймон Фр. Внутрипеченочный холестаз беременных: заболевание, связанное с эстрогенами. Semin Liver Dis . 1993; 13: 289–301.
20. Рейес Х. Спектр заболеваний печени и желудочно-кишечного тракта при холестазе беременных. Гастроэнтерол Clin North Am .1992; 21: 905–21.
21. Пальма Дж., Рейес Х, Рибалта Дж, Иглесиас Дж., Гонсалес MC, Эрнандес I, и другие. Эффекты урсодезоксихолевой кислоты у пациенток с внутрипеченочным холестазом беременности. Гепатология . 1992; 15: 1043–7.
22. Баррон WM. Синдром преэклампсии. Гастроэнтерол Clin North Am . 1992; 21: 851–72.
23. Робертс В.Е., Перри К.Г. младший, Вудс Дж. Б., Файлы JC, Блейк П.Г., Мартин Дж. Н. Мл.Количество тромбоцитов во время родов у пациентов с синдромом HELLP (гемолиз, повышение ферментов печени и низкий уровень тромбоцитов): прогнозирует ли оно более поздние геморрагические осложнения? Am J Obstet Gynecol . 1994; 171: 799–804.
24. Сибай БМ, Рамадан МК, Чари Р.С., Фридман С.А. Беременность, осложненная HELLP-синдромом (гемолиз, повышение ферментов печени и низкий уровень тромбоцитов): последующий исход беременности и отдаленный прогноз. Am J Obstet Gynecol .1995. 172 (1 Pt 1): 125–9.
25. Бартон-младший, Рили CA, Адамек Т.А., Шанклин Д.Р., Хури А.Д., Сибай БМ. Гистопатологическое состояние печени не коррелирует с лабораторными отклонениями при HELLP-синдроме (гемолиз, повышенные ферменты печени и низкое количество тромбоцитов). Am J Obstet Gynecol . 1992; 167: 1538–43.
26. Cameron IT, фургон Папендорп CL, Палмер Р.М., Смит СК, Монкада С. Связь между синтезом оксида азота и повышением систолического артериального давления у женщин с артериальной гипертензией во время беременности. Гипертоническая беременность . 1993; 12: 85–92.
27. de Belder A, Лиз С, Мартин Дж., Moncada S, Кэмпбелл С. Лечение HELLP-синдрома донором оксида азота [Письмо]. Ланцет . 1995; 345: 124–5.
28. Magann EF, Перри К.Г. младший, Мейдрех Э.Ф., Харрис Р.Л., Чаухан СП, Мартин Дж. Н. Мл. Послеродовые кортикостероиды: ускоренное выздоровление от синдрома гемолиза, повышенных ферментов печени и низких тромбоцитов (HELLP). Am J Obstet Gynecol . 1994; 171: 1154–8.
29. Мартин Дж. Н. Младший, Файлы JC, Блейк П.Г., Перри К.Г. младший, Моррисон JC, Норман PH. Послеродовой плазмаферез при атипичной преэклампсии-эклампсии как HELLP-синдроме (гемолиз, повышенные ферменты печени и низкие тромбоциты). Am J Obstet Gynecol . 1995. 172 (4 Pt 1): 1107–25.
30. Каплан ММ. Острая жирная печень при беременности. N Engl J Med . 1985; 313: 367–70.
31. Riely CA, Латам PS, Ромеро Р, Даффи Т.П. Острая жирная печень при беременности. Повторная оценка, основанная на наблюдениях за девятью пациентами. Энн Интерн Мед. . 1987. 106: 703–6.
32. Treem WR, Ринальдо П, Hale DE, Стэнли, Калифорния, Миллингтон Д.С., Hyams JS, и другие. Острая жировая дистрофия печени при беременности и дефицит длинноцепочечной 3-гидроксиацил-кофермента А-дегидрогеназы. Гепатология .1994; 19: 339–45.
33. Sims HF, Brackett JC, Пауэлл СК, Treem WR, Hale DE, Беннетт MJ, и другие. Молекулярные основы дефицита длинноцепочечной 3-гидроксиацил-КоА дегидрогеназы у детей, связанные с острым ожирением печени у матери. Proc Natl Acad Sci U S A . 1995; 92: 841–5.
34. Бартон Дж. Р., Сибай Б.М., Маби WC, Шанклин ДР. Рецидивирующая острая жировая дистрофия печени при беременности. Am J Obstet Gynecol . 1990; 163: 534–8.
35. Гринштейн Д., Хендерсон Дж. М., Бойер Т.Д. Кровоизлияние в печень: повторяющиеся эпизоды во время беременности, осложненные преэклампсией. Гастроэнтерология . 1994; 106: 1668–71.
36. Хосоно М, Тогаши К, Каваками С, Ито К, Фукуока М, Кобаяши Ф, и другие. МРТ-демонстрация обратимой перипортальной аномалии интенсивности при эклампсии. J Comput Assist Tomogr . 1994; 18: 143–5.
37. Ли WM. Беременность у пациенток с хроническим заболеванием печени. Гастроэнтерол Clin North Am . 1992; 21: 889–903.
Желтуха при беременности. О желтухе во время беременности
Желтуха во время беременности, хотя и относительно редка, имеет потенциально серьезные последствия для здоровья матери и плода. [1] Это может быть вызвано беременностью или возникать одновременно. Причины желтухи, характерные для беременности, включают:
- Преэклампсия, связанная с HELLP-синдромом (= ч эмолиз, e левит l ферментов и l или p количество латлет).
- Острый ожирение печени при беременности.
- Hyperemesis gravidarum.
- Внутрипеченочный холестаз беременных.
Представляющие клинические признаки заболевания печени во время беременности часто неспецифичны и включают желтуху, тошноту, рвоту и боли в животе. Все заболевания печени, возникающие во время беременности, могут привести к увеличению заболеваемости и смертности матери и плода. [2, 3]
Острый вирусный гепатит
Вирусный гепатит является наиболее частой причиной желтухи у беременных с инфекциями, вызванными вирусами гепатита A, гепатита B, гепатита C, гепатита D и гепатита E.
Заболеваемость гепатитом у беременных сильно различается по всему миру; в развитых странах заболеваемость составляет около 0,1%, в то время как в развивающихся странах она может колебаться от 3 до 20% и выше.
На течение большинства инфекций вирусного гепатита беременность не влияет на течение беременности — исключение составляет гепатит Е, при котором заболеваемость беременными женщинами составляет 10-20%.
Гепатит А
Дополнительные сведения см. В отдельной статье о гепатите А.
- Изолируйте инфицированного пациента, чтобы предотвратить распространение.
- Симптоматическое лечение включает поддержание адекватного увлажнения и питания.
- Беременным женщинам, подвергшимся воздействию вируса, можно вводить иммуноглобулин в течение двух недель после заражения вместе с вакциной.
- Неясно, передается ли вирус от матери к ребенку, но если заболевание произошло в последний месяц беременности, новорожденный должен получить иммуноглобулин.
Гепатит B
Дополнительные сведения см. В отдельной статье о гепатите B.
- Это наиболее частая причина острого вирусного гепатита у беременных и может протекать в острой, субклинической или хронической форме.
- Присутствие HB e Ag связано с очень высоким риском неонатальной инфекции.
- Теперь всем женщинам следует предлагать обследование на гепатит В в рамках планового дородового обследования.
- Младенцы HB s Ag-положительные женщины должны получить иммунопрофилактику против гепатита B при рождении и вакцину против гепатита B в возрасте 1 недели, 1 месяца и 6 месяцев.Этот режим снижает частоту вертикальной передачи гепатита B до менее 3%.
- Распространенность неонатальной инфекции зависит от срока беременности, когда происходит инфицирование матери: редко в первом триместре, 6% во втором триместре и 67% в третьем триместре.
Гепатит C
Дополнительные сведения см. В отдельной статье о гепатите C.
- Не было доказано, что терапия влияет на передачу вируса гепатита С у новорожденных.
- Интерферон нельзя применять во время беременности из-за возможного неблагоприятного воздействия на плод.
Гепатит D
Развивается как коинфекция с гепатитом B. Если присутствует, это увеличивает частоту острой печеночной недостаточности.
Гепатит E
- Это редкость в развитом мире, но в развивающихся странах (где он более распространен) является причиной высокого уровня молниеносной печеночной недостаточности и смертности беременных женщин. [4]
- В Индии это, по-видимому, связано с более высоким уровнем материнской смертности и худшими акушерскими и внутриутробными исходами по сравнению с другими причинами острого вирусного гепатита во время беременности. [5]
Желчекаменная болезнь у беременных
Симптоматическая желчнокаменная болезнь является вторым наиболее частым неотложным состоянием брюшной полости у беременных. [6]
Эпидемиология
Это может затронуть до 6% беременных женщин, но желтуха встречается только у 1 из 20 из этих женщин.При беременности изменяется состав желчи, и во втором триместре опорожнение желчного пузыря замедляется, что увеличивает риск образования желчных камней.
Индивидуальными факторами риска являются множественность и перенесенное заболевание желчного пузыря.
Презентация
Симптомы у беременных и небеременных женщин схожи:
- Боль в правом подреберье или эпигастрии, достигающая максимума через 12-24 часа.
- Боль может распространяться в сторону спины, а также может быть болезненность в эпигастрии или правом верхнем квадранте.Признак Мерфи (болезненность справа на кончике 9-го реберного хряща при вдохе пациентки) гораздо реже встречается во время беременности.
Ведение
Механическая желтуха требует хирургического вмешательства, обычно с помощью лапароскопической холецистэктомии. Связанная потеря плода составляет примерно 6%. [7]
Хроническое заболевание печени
Хроническое заболевание печени во время беременности связано с повышенным риском потери плода:
- У пациентов с первичным билиарным циррозом (ПБЦ) можно безопасно продолжить прием урсодезоксихолевой кислоты.Холестаз может ухудшиться во время беременности с ПБЦ.
- Младенцам пациентов с выраженной гипербилирубинемией во время беременности может потребоваться обменное переливание крови при рождении.
Аутоиммунный гепатит
Аутоиммунный гепатит может проявляться острым приступом. Повышение билирубина в сыворотке крови зависит от:
- типа заболевания.
- Наличие антинуклеарных, мелких мышечных, микросомальных антител печени и почек или антител к растворимому антигену печени / антителам поджелудочной железы печени.
Лечение азатиоприном использовалось во время беременности. Как правило, прогноз благоприятный как для матери, так и для ребенка.
Преэкламптическая болезнь печени и HELLP
Дополнительные сведения см. В отдельной статье о синдроме HELLP.
Это осложняет 3–10% преэкламптических беременностей, а риск рецидива при будущих беременностях составляет 3–4%.
Самое эффективное лечение HELLP — это своевременные роды.
Острая жировая дистрофия печени при беременности
Эпидемиология
- Это редкое заболевание, частота встречаемости составляет 5 на 100 000 беременностей. [8]
- Острый ожирение печени при беременности (ОЖП), как правило, возникает на поздних сроках беременности. [3]
- Факторы риска включают первую беременность, преэклампсию, беременность двойней и плод мужского пола.
- Это может быть связано с мутантным геном, вызывающим дефект митохондриального окисления жирных кислот, и младенцев, рожденных от матерей с AFLP, следует обследовать на наличие дефектов в этой системе.
Презентация
[3]Это обычно проявляется остро, с тошнотой, рвотой и болью в животе, лихорадкой, головной болью и зудом, начиная обычно примерно на 35 неделе беременности, но может возникнуть намного раньше.Также он может появиться сразу после родов.
Желтуха появляется вскоре после появления симптомов и может стать интенсивной у значительной части пациентов. Может последовать фульминантная печеночная недостаточность.
Исследования
- Количество лейкоцитов часто повышено. Также может быть нейтрофилия и тромбоцитопения.
- Уровень трансаминаз печени умеренно высокий.
- Повышенный уровень билирубина в сыворотке крови.
- Нарушение свертывания крови с коагулопатией (удлинение протромбинового и частичного тромбопластинового времени с понижением уровня фибриногена).
Биопсия может быть диагностической, но проблемы коагуляции часто исключают ее. КТ / МРТ-сканирование может показать снижение ослабления в печени.
Управление
[3]Рассмотрите возможность досрочной доставки, так как состояние обычно разрешается впоследствии с полным выздоровлением. Часто требуется поддерживающая помощь со стороны МСЭ.
Осложнения
AFLP представляет собой опасное для жизни заболевание, при котором уровень материнской смертности составляет 1,8%, а внутриутробной смертности — 23%. [3] К серьезным осложнениям относятся:
Внутрипеченочный холестаз при беременности
Внутрипеченочный холестаз определяется как зуд с повышенным содержанием желчных кислот в сыворотке крови, возникающий во второй половине беременности, который проходит после родов.См. Также отдельную статью об акушерском холестазе.
Эпидемиология
- Заболеваемость в Европе колеблется от 0,1% до 1,5% беременностей, но наблюдается повышенная распространенность в Южной Америке и Скандинавии. [8]
- Патогенез остается неясным, но связан с аномальным транспортом желчи через канальцевую мембрану. Прямые эффекты женских половых гормонов вызывают холестаз и подавляют насос экспорта желчных солей. Это подтверждается тем фактом, что женщины, у которых в анамнезе был внутрипеченочный холестаз беременных (ВЧД), склонны к холестазу, вызванному пероральными контрацептивами, и наоборот.
Presentation
Основным симптомом является кожный зуд, особенно ладоней и подошв, за которым следуют общие симптомы. Обычно это происходит с 25 недели беременности.
Желтуха встречается редко. Однако, если он присутствует, он возникает через 2-4 недели после начала кожного зуда.
Исследования
- Активность аминотрансферазы может быть увеличена в 20 раз по сравнению с нормальным уровнем.
- Повышенная активность гамма-глутамилтрансферазы необычна, но указывает на мутацию MDR3 или основное заболевание печени, не связанное с беременностью.Ключевым диагностическим тестом является концентрация желчных кислот в сыворотке крови натощак более 10 ммоль / л.
Управление
Урсодезоксихолевая кислота облегчает зуд и улучшает LFT; хорошо переносится как матерью, так и плодом. [9]
Осложнения
Материнская заболеваемость низкая. Важность этого расстройства — воздействие на плод. Это может привести к хронической плацентарной недостаточности, которая может привести к аноксии, недоношенности, перинатальной смерти, дистрессу плода и мертворождению.ДЦП часто рецидивирует при последующих беременностях.
Причины, симптомы, лечение и риски
Изображение: Shutterstock
Заболевания печени во время беременности встречаются не так часто. Но когда заболевание печени все-таки случается, оно может затронуть как мать, так и плод. Считается, что такие случаи осложняют до 3% всех беременностей (1).
Желтуха — один из нескольких симптомов заболевания печени. Беременные женщины могут страдать желтухой, которая иногда прямо или косвенно связана с беременностью.Продолжайте читать этот пост MomJunction, чтобы узнать о причинах желтухи во время беременности, ее симптомах, возможных осложнениях и лечении.
Насколько распространена желтуха при беременности?Желтуха во время беременности встречается относительно редко и встречается в одной из 1500 беременностей, что составляет 0,067% (2).
Сообщалось, что отклонения от нормы печеночных тестов действительно проявляются в 3–5% беременностей (3). Но это не всегда желтуха, и большинство аномалий в печени часто связаны с самим состоянием беременности.
Каковы симптомы высокого билирубина во время беременности?
Признаки и симптомы желтухи могут различаться в зависимости от основного состояния (инфекция или заболевание печени). Вот некоторые из общих симптомов желтухи во время беременности (4):
- Лихорадка
- Озноб
- Боль в животе
- Пожелтение кожи и белых участков в глазах, что мы называем желтухой.
- Темная моча
- Светлый или глинистый стул
- Потеря веса
- Кожный зуд (кожный зуд)
Основной причиной желтухи является наличие в организме избыточного билирубина (желто-оранжевого пигмента).Билирубин — это природное соединение, вырабатываемое в организме и обрабатываемое печенью. Присутствие высокого уровня билирубина в организме предполагает, что с печенью что-то не так.
По мнению специалистов, желтуха при беременности может возникнуть в любом из трех триместров. Это может быть результатом состояний, связанных с беременностью или не связанных с ней (1).
Особые условия беременности, которые могут вызвать желтуху:
- Преэклампсия (второй или третий триместр) : Это состояние встречается в 5-10% всех беременностей.У пораженных женщин повышенное артериальное давление, отеки и протеинурия (большое количество белка в моче) (3).
- HELLP-синдром (второй или третий триместр) : гемолиз (H), повышенные печеночные пробы (EL) и низкое количество тромбоцитов (LP) (HELLP) Синдром встречается в одной из 1000 беременностей . Тяжелая форма преэклампсии характеризуется рвотой, тошнотой, отеками, увеличением веса, болями в животе, протеинурией, гипертонией, утомляемостью и желтухой (3).
- Hyperemesis gravidarum (первый триместр) : Это заболевание поражает около 0,3% беременных женщин. Он характеризуется сильной тошнотой и рвотой, которые могут привести к потере веса, электролитному дисбалансу, нарушению питания и желтухе (3) (5).
- Внутрипеченочный холестаз беременности (второй или третий триместр) : Это состояние встречается редко, но может повысить риск внутриутробной смертности. Вызывает сильный зуд (кожный зуд) у будущих мам.Часто у женщин также развиваются симптомы желтухи, такие как пожелтение кожи и глаз (1) (6). Около 20% пациентов развиваются желтуха и кожный зуд.
- Синдром Дубина-Джонсона (второй или третий триместр) : это генетическое заболевание, которое характеризуется повторяющейся желтухой. Обычно из-за этого состояния желтуха ухудшается во время беременности (7).
- Острая жировая дистрофия печени при беременности (третий триместр) : хотя и редко, но характеризуется желтухой, тошнотой, рвотой, головной болью, болью в животе, анорексией, асцитом, гипертонией (высокое кровяное давление) и отеком (опухолью) (3).Состояние могло быть фатальным.
Другие состояния, которые могут вызывать желтуху, но не связаны или не связаны с беременностью:
- Острый вирусный гепатит : Это наиболее частая причина желтухи, не связанной с беременностью. Острый гепатит А встречается в одной из 1000 беременностей, а острый гепатит В — в двух из 1000 беременностей. Также существует вероятность гепатита С, но гепатит D встречается редко (1) (3). Гепатит Е может быть опасным для жизни.
- Желчные камни в общем желчном протоке (холедохолитиаз) : Это состояние возникает, когда желчный камень блокирует общий желчный проток.Около 7% женщин с желтухой во время беременности страдают этим заболеванием (8).
- Токсичность, вызванная лекарствами (гепатотоксичность) : Избыточная доза некоторых лекарств, таких как ацетаминофен, может вызвать токсичность в печени, вызывая, таким образом, желтуху.
- Ухудшение основного хронического заболевания печени : будущие матери с хроническими заболеваниями печени, такими как хронический гепатит, аутоиммунное заболевание, болезнь Вильсона и первичный билиарный цирроз, могут испытывать осложнения, которые могут потребовать регулярного обследования (1).
В зависимости от причины желтухи во время беременности осложнения могут различаться как для матери, так и для ребенка (1) (3).
- Отслойка плаценты (преждевременное отделение плаценты от матки)
- Плацентарная недостаточность (плацента не может доставлять необходимые питательные вещества и кислород развивающемуся плоду)
- Разрыв печени, также называемый печеночным кровоизлиянием
- Кровотечение из варикозно расширенных вен, кровотечение из разорванных кровеносных сосудов (основной фактор риска для пациентов с циррозом)
- Печеночная энцефалопатия (снижение функции мозга из-за тяжелого заболевания печени)
- Фульминантный вирусный гепатит (внезапный и острый) печеночная недостаточность)
Если у вас хроническое заболевание печени или вы испытали какие-либо необычные симптомы, проконсультируйтесь со своим врачом для ранней диагностики и лучшего лечения вашего основного состояния.
Диагностика желтухи во время беременностиВрачи диагностируют желтуху, определяя признаки и симптомы заболеваний печени. Они могут проверить наличие следующего (4).
- Изменение цвета кожи и склеры (белого цвета глаза) на желтый
- Появление красной окраски и синяков на коже ладоней и пальцев
- Наличие аномального скопления кровеносных сосудов вблизи поверхности кожи (также известные как ангиомы пауков)
- Уровни билирубина в крови и моче
- Тест на вирус гепатита для определения наличия инфекции гепатита
- фермент L для определения уровней ферментов печени, таких как аспартатаминотрансфераза (AST) и аланинаминотрансфераза (ALT), с помощью анализа крови
- УЗИ для проверки размера печени
В редких случаях врач может предложить биопсия печени.Вышеуказанных тестов обычно достаточно для определения причины желтухи при беременности.
Лечение желтухи при беременности
Желтуха у взрослых не требует никакого лечения, и заболевание проходит само. Врач может порекомендовать методы лечения и, в некоторых случаях, лекарства, когда риск желтухи достаточно серьезен, чтобы повлиять на мать или плод. Вот некоторые меры, принимаемые для лечения желтухи во время беременности (3).
- Постельный режим и внутривенные жидкости.
- Обеспечение матери добавками, которые помогают обеспечить растущий плод достаточным питанием.
- Сбалансированная питательная диета, которая может помочь иммунной системе лучше бороться с вирусами.
- Стабилизация артериального давления посредством госпитализации и приема лекарств.
- Лапароскопическая операция может потребоваться в случаях желтухи, вызванной закупоркой желчных протоков.
Продукты, которые нужно есть, и продукты, которых следует избегать
Во время желтухи вам, возможно, придется избегать продуктов, которые могут перенапрягать печень и замедлять ее восстановление.В дополнение к диетическим рекомендациям, данным врачом, вы можете следовать некоторым общим рекомендациям по лечению желтухи во время беременности (9).
- Вы можете добавить в свой рацион пять порций фруктов и овощей. Это отличные источники клетчатки, минералов и витаминов. Некоторые фрукты и овощи не подходят для употребления во время беременности. Поэтому проконсультируйтесь с врачом, чтобы узнать больше.
- Включите в свой рацион цельнозерновые продукты, такие как овсянка и коричневый рис. Вы также можете получить нежирный белок из мяса.
- Выбирайте продукты с низким содержанием насыщенных жиров и предпочитайте ненасыщенные жиры. Проверьте этикетки продуктов на наличие этих жиров.
- Избегайте упакованных или консервированных продуктов, содержащих рафинированный сахар, насыщенные жиры и высокий уровень натрия.
- В случае инфицирования вирусным гепатитом (гепатитом А) вы можете продолжать придерживаться обычного здорового питания. Вам могут потребоваться пищевые добавки, чтобы помочь организму справиться с болезнью и справиться с любой внезапной потерей веса.
Вызывают ли апельсины желтуху во время беременности?
Не было обнаружено корреляции или ассоциации между потреблением апельсинов и желтухой во время беременности. Они являются отличным источником витамина С, который необходим во время беременности.
Как предотвратить желтуху во время беременности?
Не существует единого метода предотвращения желтухи во время беременности. Ниже приведены некоторые общие меры предосторожности и профилактические меры (4).
- Соблюдайте здоровую диету и поддерживайте здоровый вес, чтобы поддерживать здоровье печени и систем организма.
- Регулярно посещайте своего лечащего врача во время беременности. Регулярные осмотры могут помочь обнаружить любые проблемы на раннем этапе.
- Соблюдайте гигиену, чтобы предотвратить заражение гепатитом. Мойте руки перед едой и всегда ешьте пищу, приготовленную с соблюдением требований гигиены. Не делитесь личными вещами, такими как тарелки, во время беременности. Вакцинация доступна от некоторых форм гепатита. Поговорите со своим врачом об иммунизации против гепатита.
- Если вы еще не забеременели и у вас хроническое заболевание печени, перед планированием беременности проконсультируйтесь с врачом.
Желтуха при беременности встречается редко, и ранняя диагностика этого состояния возможна, если вы регулярно посещаете врача. Если вы испытываете какие-либо необычные симптомы во время беременности, проверьте их, чтобы избежать каких-либо осложнений.
Ссылки:
Статьи о здоровье MomJunction написаны после анализа различных научных отчетов и утверждений авторов-экспертов и организаций. Наши ссылки (цитаты) состоят из ресурсов, созданных властями в соответствующих областях.Вы можете узнать больше о достоверности информации, которую мы представляем, в нашей редакционной политике.Какова роль общего билирубина в диагностике внутрипеченочного холестаза беременных (CIP)?
Амброс-Рудольф CM. Дерматозы беременности — ключи к диагностике, риску для плода и терапии. Энн Дерматол . 2011 23 августа (3): 265-75. [Медлайн]. [Полный текст].
Pan C, Perumalswami PV. Заболевания печени, связанные с беременностью. Clin Liver Dis .2011 15 февраля (1): 199-208. [Медлайн].
Джоши Д., Джеймс А., Квалья А., Вестбрук Р. Х., Хенеган Массачусетс. Заболевание печени при беременности. Ланцет . 13 февраля 2010 г. 375 (9714): 594-605. [Медлайн].
Рейес Х, Саймон Фр. Внутрипеченочный холестаз беременных: заболевание, связанное с эстрогенами. Semin Liver Dis . 1993 13 августа (3): 289-301. [Медлайн].
Poupon R. Внутрипеченочный холестаз беременных: от постели к скамье и к постели. Печень Инт . 2005 июн. 25 (3): 467-8. [Медлайн].
Dixon PH, Weerasekera N, Linton KJ, et al. Гетерозиготная миссенс-мутация MDR3, связанная с внутрипеченочным холестазом беременных: доказательства нарушения в транспортировке белков. Хум Мол Генет . 2000 г. 1. 9 (8): 1209-17. [Медлайн].
Schneider G, Paus TC, Kullak-Ublick GA, Meier PJ, Wienker TF, Lang T. Связь между новой мутацией сайта сплайсинга в гене ABCB4 MDR3 и внутрипеченочным холестазом беременности. Гепатология . 2007 Январь 45 (1): 150-8. [Медлайн].
Keitel V, Vogt C, Häussinger D, Kubitz R. Комбинированные мутации белков канальцевых транспортеров вызывают тяжелый внутрипеченочный холестаз беременных. Гастроэнтерология . 2006 август 131 (2): 624-9. [Медлайн].
Флореани А., Кардери И., Патерностер Д., Соардо Г., Аззароли Ф., Эспозито В. и др. Внутрипеченочный холестаз беременных: три новые мутации гена MDR3. Алимент Фармакол Тер .2006 г., 1 июня, 23 (11): 1649-53. [Медлайн].
Jacquemin E, De Vree JM, Cresteil D, Sokal EM, Sturm E, Dumont M. Широкий спектр дефицита множественной лекарственной устойчивости 3: от холестаза новорожденных до цирроза печени. Гастроэнтерология . 2001 Май. 120 (6): 1448-58. [Медлайн].
Hardikar W, Kansal S, Oude Elferink RP, Angus P. Внутрипеченочный холестаз при беременности: когда следует искать дальше ?. Мир Дж. Гастроэнтерол .2009 7 марта. 15 (9): 1126-9. [Медлайн]. [Полный текст].
Ли Н.М., Брэди CW. Заболевание печени при беременности. Мир Дж. Гастроэнтерол . 2009 28 февраля, 15 (8): 897-906. [Медлайн]. [Полный текст].
Гонсалес М.С., Рейес Х., Аррезе М., Фигероа Д., Лорка Б., Андресен М. и др. Внутрипеченочный холестаз беременности при беременности двойней. Дж. Гепатол . 1989 июл.9 (1): 84-90. [Медлайн].
Reyes H, Báez ME, González MC, Hernández I, Palma J, Ribalta J.Уровни селена, цинка и меди в плазме крови при внутрипеченочном холестазе при беременности, при нормальной беременности и у здоровых людей в Чили. Дж. Гепатол . 2000 апр. 32 (4): 542-9. [Медлайн].
Lammert F, Marschall HU, Glantz A, Matern S. Внутрипеченочный холестаз беременности: молекулярный патогенез, диагностика и лечение. Дж. Гепатол . 2000 Декабрь 33 (6): 1012-21. [Медлайн].
Hay JE. Заболевание печени при беременности. Гепатология . 2008 Март, 47 (3): 1067-76. [Медлайн].
Племя Р.М., Данн А.Т., Кеньон А.П., Сид П., Шеннан А.Х., Маллет А. Продольные профили 15 желчных кислот в сыворотке крови у пациенток с внутрипеченочным холестазом беременных. Ам Дж. Гастроэнтерол . 2010 Март 105 (3): 585-95. [Медлайн].
Sinakos E, Lindor KD. Профили желчных кислот при внутрипеченочном холестазе беременных: это решение загадки внутрипеченочного холестаза беременных? Ам Дж. Гастроэнтерол . 2010 Март 105 (3): 596-8. [Медлайн].
Abu-Hayyeh S, Ovadia C, Lieu T., Jensen DD, et al. Прогностический и механистический потенциал сульфатов прогестерона при внутрипеченочном холестазе беременности и зуде беременных. Гепатология . 2015, 1 октября [Medline].
Reyes H, Gonzalez MC, Ribalta J, Aburto H, Matus C, Schramm G и др. Распространенность внутрипеченочного холестаза у беременных в Чили. Энн Интерн Мед. .1978 апр. 88 (4): 487-93. [Медлайн].
Laifer SA, Stiller RJ, Siddiqui DS, Dunston-Boone G, Whetham JC. Урсодезоксихолевая кислота для лечения внутрипеченочного холестаза при беременности. J Matern Fetal Med . 2001 Апрель 10 (2): 131-5. [Медлайн].
Lee RH, Goodwin TM, Greenspoon J, Incerpi M. Распространенность внутрипеченочного холестаза при беременности в преимущественно латинском населении Лос-Анджелеса. Дж Перинатол . 2006 сен.26 (9): 527-32. [Медлайн].
Pusl T, Beuers U. Внутрипеченочный холестаз беременных. Орфанет J Редкий Dis . 2007 29 мая. 2:26. [Медлайн].
Рейес Х. Обзор: внутрипеченочный холестаз. Загадочное заболевание беременности. Дж Гастроэнтерол Гепатол . 1997 марта 12 (3): 211-6. [Медлайн].
Патак Б., Шейбани Л., Ли Р. Холестаз беременности. Акушерская гинекология Clin North Am .2010 июн. 37 (2): 269-82. [Медлайн].
Mays JK. Активное ведение внутрипеченочного холестаза при беременности. Curr Opin Obstet Gynecol . 2010 Апрель 22 (2): 100-3. [Медлайн].
Pata O, Vardareli E, Ozcan A, Serteser M, Unsal I, Saruç M. Внутрипеченочный холестаз беременности: корреляция преждевременных родов с желчными кислотами. Турок Дж. Гастроэнтерол . 2011 Декабрь 22 (6): 602-5. [Медлайн].
Ладья М., Варгас Дж., Каугей А., Баккетти П., Розенталь П., Булл Л.Исходы плода при беременности, осложненной внутрипеченочным холестазом, в когорте Северной Калифорнии. PLoS One . 2012. 7 (3): e28343. [Медлайн]. [Полный текст].
Baliutaviciene D, Zubruviene N, Zalinkevicius R. Исход беременности при внутрипеченочном холестазе беременности. Int J Gynaecol Obstet . 2011 Март 112 (3): 250-1. [Медлайн].
Floreani A, Gervasi MT. Новые взгляды на внутрипеченочный холестаз беременности. Clin Liver Dis . 2016 20 февраля (1): 177-89. [Медлайн].
Favre N, Abergel A, Blanc P, Sapin V, Roszyk L, Gallot D. Необычное проявление тяжелого внутрипеченочного холестаза беременности, ведущего к гибели плода. Акушерский гинекол . 2009 август 114 (2, часть 2): 491-3. [Медлайн].
Уильямсон С., Мираголи М., Шейх Абдул Кадир С. и др. Передача сигналов желчной кислоты в тканях плода: значение для внутрипеченочного холестаза беременности. Dig Dis . 2011. 29 (1): 58-61. [Медлайн].
Strehlow SL, Pathak B, Goodwin TM, Perez BM, Ebrahimi M, Lee RH. Интервал механического PR у плодов женщин с внутрипеченочным холестазом беременности. Am J Obstet Gynecol . 2010 ноябрь 203 (5): 455.e1-5. [Медлайн].
Wang C, Chen X, Zhou SF, Li X. Нарушение функции надпочечников плода при внутрипеченочном холестазе беременности. Медицинский Научный Монит . 2011 Май. 17 (5): CR265-71.[Медлайн].
Рид Р., Айви К.Дж., Ренкорет Р.Х., Стори Б. Осложнения акушерского холестаза у плода. Br Med J . 1976, 10 апреля. 1 (6014): 870-2. [Медлайн].
Фиск Н.М., Стори Г.Н. Исход плода при акушерском холестазе. Br J Obstet Gynaecol . 1988 ноябрь 95 (11): 1137-43. [Медлайн].
Уильямсон С., Хелмс Л.М., Гулис Д.Г. и др. Клинические исходы в серии случаев акушерского холестаза, выявленные группой поддержки пациентов. БЖОГ . 2004. 111: 676-681.
Сури В., Джайн Р., Аггарвал Н., Чавла Ю.К., Кохли К.К. Полезность мониторинга плода при внутрипеченочном холестазе беременности: проспективное исследование. Arch Gynecol Obstet . 2012 декабрь 286 (6): 1419-24. [Медлайн].
Ce H, Rr S, S G, Kk F, A H, Mercado R. Primum Non Nocere: Как активное ведение стало Modus Operandi для внутрипеченочного холестаза беременности. Am J Obstet Gynecol .2014 г., 1 апреля [Medline].
Geenes V, Chappell LC, Seed PT, Steer PJ, Knight M, Williamson C. Связь тяжелого внутрипеченочного холестаза беременности с неблагоприятными исходами беременности: проспективное популяционное исследование случай-контроль. Гепатология . 2014 Апрель 59 (4): 1482-91. [Медлайн].
Chen J, Deng W, Wang J, Shao Y, Ou M, Ding M. Первичные желчные кислоты как потенциальные биомаркеры для клинической оценки внутрипеченочного холестаза беременности. Int J Gynaecol Obstet . 2013 июл.122 (1): 5-8. [Медлайн].
Glantz A, Marschall HU, Mattsson LA. Внутрипеченочный холестаз беременности: взаимосвязь между уровнем желчной кислоты и частотой осложнений у плода. Гепатология . 2004 Август 40 (2): 467-74. [Медлайн].
Кавакита Т., Парих Л.И., Рэмси П.С., Хуанг С.С., Зеймо А., Фернандес М. и др. Предикторы неблагоприятных исходов новорожденных при внутрипеченочном холестазе беременности. Am J Obstet Gynecol . 2015 Октябрь 213 (4): 570.e1-8. [Медлайн].
Маллалли Б.А., Хансен В.Ф. Внутрипеченочный холестаз беременности: обзор литературы. Obstet Gynecol Surv . 2002 Январь 57 (1): 47-52. [Медлайн].
Brites D, Rodrigues CM, Oliveira N, Cardoso M, Graça LM. Коррекция профиля желчных кислот в сыворотке крови матери при терапии урсодезоксихолевой кислотой при холестазе беременных. Дж. Гепатол . 1998 Янв.28 (1): 91-8. [Медлайн].
Borum ML. Заболевания гепатобилиарной системы у женщин. Мед Клин Норт Ам . 1998, январь 82 (1): 51-75. [Медлайн].
Knox TA, Olans LB. Заболевание печени при беременности. N Engl J Med . 1996 22 августа. 335 (8): 569-76. [Медлайн].
Пальма Дж., Рейес Х., Рибалта Дж., Эрнандес И., Сандовал Л., Альмуна Р. и др. Урсодезоксихолевая кислота в лечении холестаза беременных: рандомизированное двойное слепое исследование, контролируемое плацебо. Дж. Гепатол . 1997 27 декабря (6): 1022-8. [Медлайн].
Heikkinen J, Mäentausta O, Ylöstalo P, Jänne O. Уровни желчных кислот в сыворотке при внутрипеченочном холестазе беременных во время лечения фенобарбиталом или холестирамином. евро J Obstet Gynecol Reprod Biol . 1982 г., 14 (3): 153-62. [Медлайн].
Ли Н.М., Брэди CW. Заболевание печени при беременности. Мир Дж. Гастроэнтерол . 2009 28 февраля, 15 (8): 897-906. [Медлайн].[Полный текст].
Davies MH, da Silva RC, Jones SR, Weaver JB, Elias E. Смертность плода, связанная с холестазом беременности, и потенциальная польза от терапии урсодезоксихолевой кислотой. Кишечник . 1995 Октябрь 37 (4): 580-4. [Медлайн].
Кремер А.Е., Болье Р., Диксон П.Х., Гинес В., Чемберс Дж., Толенаарс Д. и др. Активность аутотаксина имеет высокую точность для диагностики внутрипеченочного холестаза при беременности. Дж. Гепатол . 2015 апр.62 (4): 897-904. [Медлайн].
Barrett JM, Salyer SL, Boehm FH. Нестрессовый тест: оценка 1000 пациентов. Am J Obstet Gynecol . 1981 15 сентября. 141 (2): 153-7. [Медлайн].
Martinez E, Rodriguez N, Lisonim et al. Продажи bilares Plasmaticas maternos y perfel biofisico del feto en la eolestasia gravidaric. Ред. Chil Obstet Ginecol . 1987. 52: 137-141.
Циммерман П., Коскинен Дж., Вааламо П. и др.Допплерография пупочной артерии при беременности, осложненной внутрипеченочным холестазом. J Perinatal Med . 1991. 19: 351-355.
Rioseco AJ, Иванкович MB, Manzur A, Hamed F, Kato SR, Parer JT. Внутрипеченочный холестаз беременности: ретроспективное исследование перинатального исхода случай-контроль. Am J Obstet Gynecol . 1994 Mar.170 (3): 890-5. [Медлайн].
CA Herrera, TA Manuck, GJ Stoddard, MW Varner, S. Esplin, EA Clark, et al.Перинатальные исходы, связанные с внутрипеченочным холестазом беременности. Журнал медицины матери, плода и новорожденных . 05 июня 2017. [Полный текст].
К.С. Кохари, Р. Кэрролл, С. Капогна, А. Дитчик, Н. Фокс, Л. А. Феррара. Результат после внедрения современной стратегии лечения внутрипеченочного холестаза беременных. Журнал медицины матери, плода и новорожденных . 2 августа 2016 г. 30 (11): 1342-1346.
Феррер Р., Винтер К., Шеффер Л., Циммерманн Р., Буркхард Т., Хаслингер К.Послеродовая потеря крови у женщин, леченных по поводу внутрипеченочного холестаза беременности. Акушерский гинекол . 2016 ноябрь 128 (5): 1048-1052. [Медлайн].
Шен Й, Чжоу Дж, Чжан С., Ван XL, Цзя Ю.Л., Хе С. и др. Нужно ли проводить фармакологические вмешательства при внутрипеченочном холестазе беременности? Байесовский сетевой метаанализ. Clin Drug Investigation . 24 октября 2018 г. [Medline].
Rust C, Sauter GH, Oswald M, Büttner J, Kullak-Ublick GA, Paumgartner G.Влияние холестирамина на структуру и синтез желчных кислот при введении урсодезоксихолевой кислоты человеку. евро J Clin Invest . 2000, 30 февраля (2): 135-9. [Медлайн].
Sadler LC, Lane M, North R. Тяжелое внутричерепное кровотечение у плода во время лечения холестирамином от внутрипеченочного холестаза беременных. Br J Obstet Gynaecol . 1995 Февраль 102 (2): 169-70. [Медлайн].
Рибальта Дж., Рейес Х., Гонсалес М.С., Иглесиас Дж., Аррезе М., Понячик Дж. И др.S-аденозил-L-метионин в лечении пациенток с внутрипеченочным холестазом беременности: рандомизированное двойное слепое плацебо-контролируемое исследование с отрицательными результатами. Гепатология . 1991 июн. 13 (6): 1084-9. [Медлайн].
Laatikainen T. Влияние холестирамина и фенобарбитала на зуд и уровни желчных кислот в сыворотке крови при холестазе беременных. Am J Obstet Gynecol . 1978, 1 ноября. 132 (5): 501-6. [Медлайн].
Hirvioja ML, Tuimala R, Vuori J.Лечение внутрипеченочного холестаза беременных дексаметазоном. Br J Obstet Gynaecol . 1992 Февраль 99 (2): 109-11. [Медлайн].
Beuers U, Boyer JL, Paumgartner G. Урсодезоксихолевая кислота при холестазе: потенциальные механизмы действия и терапевтические применения. Гепатология . 1998 Декабрь 28 (6): 1449-53. [Медлайн].
Кретович Э., Макинтайр HD. Внутрипеченочный холестаз беременных, усиливающийся после приема дексаметазона. Aust N Z J Obstet Gynaecol . 1994 Май. 34 (2): 211-3. [Медлайн].
Azzaroli F, Turco L, Lisotti A, Calvanese C, Mazzella G. Фармакологическое лечение внутрипеченочного холестаза при беременности. Curr Clin Pharmacol . 2011 Февраль 6 (1): 12-7. [Медлайн].
Chappell LC, Gurung V, Seed PT, Chambers J, Williamson C, Thornton JG. Урсодезоксихолевая кислота по сравнению с плацебо и ранние роды по сравнению с выжидательной тактикой у женщин с внутрипеченочным холестазом беременности: полуфакторное рандомизированное клиническое исследование. BMJ . 2012 г., 13 июня. 344: e3799. [Медлайн]. [Полный текст].
Кэри Э.Дж., Линдор К.Д. Современная фармакотерапия холестатической болезни печени. Эксперт Опин Фармакотер . 2012 г., 13 (17): 2473-84. [Медлайн].
Beuers U. Обзор лекарств: механизм и участки действия урсодезоксихолевой кислоты при холестазе. Нат Клин Практик Гастроэнтерол Гепатол . 2006. 3: 318-328.
Glantz A, Marschall HU, Lammert F, Mattsson LA.Внутрипеченочный холестаз беременных: рандомизированное контролируемое исследование, сравнивающее дексаметазон и урсодезоксихолевую кислоту. Гепатология . 2005 декабрь 42 (6): 1399-405. [Медлайн].
Пальма Дж., Рейес Х., Рибальта Дж., Иглесиас Дж., Гонсалес М.С., Эрнандес И. и др. Эффекты урсодезоксихолевой кислоты у пациенток с внутрипеченочным холестазом беременности. Гепатология . 1992 июн. 15 (6): 1043-7. [Медлайн].
Meng LJ, Reyes H, Palma J, Hernandez I, Ribalta J, Sjövall J.Влияние урсодезоксихолевой кислоты на конъюгированные желчные кислоты и метаболиты прогестерона в сыворотке и моче пациентов с внутрипеченочным холестазом беременных. Дж. Гепатол . 1997 Dec. 27 (6): 1029-40. [Медлайн].
Пальма Дж., Рейес Х., Рибалта Дж., Эрнандес И., Сандовал Л., Альмуна Р. и др. Урсодезоксихолевая кислота в лечении холестаза беременных: рандомизированное двойное слепое исследование, контролируемое плацебо. Дж. Гепатол . 1997 27 декабря (6): 1022-8.[Медлайн].
Diaferia A, Nicastri PL, Tartagni M, Loizzi P, Iacovizzi C, Di Leo A. Терапия урсодезоксихолевой кислотой у беременных с холестазом. Int J Gynaecol Obstet . 1996 Февраль 52 (2): 133-40. [Медлайн].
Сапата Р., Сандовал Л., Пальма Дж. И др. Урсодезоксихолевая кислота в лечении внутрипеченочного холестаза при беременности. 12-летний опыт работы. Печень Инт . 2005 июн. 25 (3): 548-54. [Медлайн].
Bacq Y, Sentilhes L, Reyes HB, Glantz A, Kondrackiene J, Binder T и др.Эффективность урсодезоксихолевой кислоты при лечении внутрипеченочного холестаза беременности: метаанализ. Гастроэнтерология . 2012 г. 11 августа [Medline].
Mölsä A, Turunen K, Mattila KJ, Sumanen M. Излишняя путаница в планировании семьи после внутрипеченочного холестаза беременности. Контрацепция . 2012 декабрь 86 (6): 639-44. [Медлайн].
Hämäläinen ST, Turunen K, Mattila KJ, Sumanen M. Внутрипеченочный холестаз беременности и связанные причины смерти: когортное исследование с последующим наблюдением 27-46 лет. BMC Womens Health . 19 июня 2018 г. 18 (1): 98. [Медлайн].
Bacq Y. Заболевания печени, связанные только с беременностью: обновление 2010 года. Clin Res Hepatol Gastroenterol . 2011 марта, 35 (3): 182-93. [Медлайн].
Раннее выявление заболеваний печени во время беременности — ключ к улучшению результатов
07 октября 2018
Читать 3 мин.
ДОБАВИТЬ ТЕМУ В СООБЩЕНИЯ
Получать электронное письмо, когда новые статьи публикуются на
Укажите свой адрес электронной почты, чтобы получать сообщения о публикации новых статей.Подписаться Нам не удалось обработать ваш запрос. Пожалуйста, повторите попытку позже. Если у вас по-прежнему возникает эта проблема, обратитесь по адресу [email protected].Вернуться в Healio
ФИЛАДЕЛЬФИЯ — Согласно презентации на ежегодном собрании Американского колледжа гастроэнтерологии, раннее выявление осложнений, связанных с печенью, и заболеваний печени у беременных снижает риски и улучшает результаты как для матери, так и для ребенка.
Нэнси С. Ро
«Первое — признание. Признание является наиболее важным, потому что раннее распознавание позволяет нам лучше заботиться о наших пациентах », — сказала во время своей презентации Нэнси С. Ро , доктор медицины, FACG, из Медицинского центра Университета Раш в Чикаго. . «Заболевания печени могут быть уникальными для беременности, но есть много вещей, которые могут произойти с беременной женщиной с [уже существующим] заболеванием печени, поэтому вам нужно управлять обоими направлениями.”
Согласно Ро, у беременных часто наблюдается снижение уровня альбумина и гемоглобина и повышение уровня щелочной фосфатазы и альфа-фетопротеина. Напротив, уровни печеночных трансаминаз и билирубина обычно остаются стабильными, и изменения этих уровней следует исследовать.
«Мы приближаемся к печени через распознавание образов — это гепатоцеллюлярный или холестатический процесс?» она сказала. «У беременной женщины вы должны пройти через такое же дерево решений, как и любой другой человек с аномальными ферментами печени.”
Ультразвук должен быть первой линией в визуализации печени при исследовании аномальных ферментов печени у беременных, сказал Ро. По возможности магнитно-резонансную томографию следует проводить без гадолиния. Если требуется компьютерная томография, ее следует проводить с минимальным облучением.
«Подход, основанный на триместре», может помочь в прогнозировании, пояснил Ро. Осложнения со стороны печени, такие как острый вирусный гепатит, лекарственное поражение печени и новообразования в печени, могут присутствовать в течение любого из трех триместров, тогда как внутрипеченочный холестаз при беременности и преэклампсия присутствуют во втором или третьем триместре.Острая жировая дистрофия печени при беременности наблюдается в третьем триместре.
Холелитиаз является «наиболее частой причиной печеночных тестов у беременных», — сказал Ро и добавил, что хирургическая профилактика перед родами предпочтительнее. Согласно одному исследованию, синдром Бадда-Киари также распространен, и рекомендуется лечение гепарином.
Рекомендуемая терапия гиперемезиса, gravidarum, включает мониторинг метаболического алкалоза или ацидоза, заместительную терапию тиамином и отдых кишечника с последующим соблюдением диеты с низким содержанием жиров и высоким содержанием углеводов.
Внутрипеченочный холестаз может вводить в заблуждение, поскольку уровни билирубина и гамма-глутамилтрансферазы могут казаться нормальными. Первичное проявление — зуд, и лечение должно включать еженедельное тестирование желчной кислоты и лечение урсодезоксихолевой кислотой.
«Острый ожирение печени во время беременности является наиболее пугающим и важным для распознавания исхода беременности, связанного с печенью», — сказал Ро. «Это редко, но симптомы могут быть невзрачными. Несмотря на то, что наши результаты сейчас превосходны, до того, как мы получили быстрое признание в поддерживающей терапии, почти все эти матери и дети умерли.”
Симптомы острого ожирения печени при беременности включают тошноту, рвоту, дискомфорт в животе, и до 50% беременных пациенток может развить преэклампсию, которая может быстро привести к печеночной недостаточности. По словам Ро, лечение включает в себя своевременные роды, поддержку матери, которая может включать плазмаферез после родов, и наблюдение за ребенком на предмет дефицита длинноцепочечной L-3 гидроксиацил-КоА дегидрогеназы.
ПЕРЕРЫВ
Что касается гепатита B, оценка положительности е-антигена HBV и материнской ДНК HBV может определить риск передачи от матери ребенку и должна контролироваться на протяжении всех трех триместров.Пациентам, у которых ДНК HBV выше 10 log МЕ / мл во втором и третьем триместре, следует начинать лечение тенофовир дизопроксилом. Во всех случаях младенцы должны получать иммуноглобулин против ВГВ и вакцину при рождении.
Несмотря на то, что в настоящее время не существует известных вмешательств для снижения передачи гепатита С от матери ребенку, Ро заявил, что новые пероральные противовирусные препараты прямого действия почти гарантируют вылечить как мать, так и ребенка в послеродовом периоде.
«В заключение, заболевание печени, вызванное беременностью, встречается редко, но для надлежащего лечения необходимо незамедлительное распознавание.Существующее ранее заболевание печени обычно оказывает минимальное влияние на беременность », — сказал Ро. «Кроме того, необходимо проверить вирусный гепатит, чтобы предотвратить передачу и позволить последующее наблюдение за ребенком». — Талита Беннетт
Номер ссылки : Реу Н. Заболевания печени при беременности. Представлено на: Ежегодном научном собрании Американского колледжа гастроэнтерологии; 5-10 октября 2018 г .; Филадельфия.
Раскрытие информации: Reau не сообщает о раскрытии соответствующей финансовой информации.
ДОБАВИТЬ ТЕМУ В СООБЩЕНИЯ
Получать электронное письмо, когда новые статьи публикуются на
Укажите свой адрес электронной почты, чтобы получать сообщения о публикации новых статей. Подписаться Нам не удалось обработать ваш запрос.Пожалуйста, повторите попытку позже. Если у вас по-прежнему возникает эта проблема, обратитесь по адресу [email protected].Вернуться в Healio
Ежегодное собрание Американского колледжа гастроэнтерологии
Холестаз беременности: симптомы, причины и последствия
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям. Если вы совершаете покупку по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Холестаз беременных, также известный как акушерский холестаз или внутрипеченочный холестаз беременных, может вызывать сильный зуд, особенно в руках и ногах.
Обычно это происходит в конце второго триместра или во время последнего триместра беременности.
Состояние обычно не представляет серьезного риска для здоровья матери в долгосрочной перспективе, но может вызвать серьезные осложнения у младенца.
Термин «холестаз» происходит от греческих слов «chole», означающих «желчь», и «застой», что означает «неподвижный».”
Холестаз возникает, когда печень не может должным образом выводить желчь. Желчь — это жидкость, которая помогает организму перерабатывать жир.
Следующие признаки и симптомы могут присутствовать при холестазе беременности:
- сильный зуд, особенно на ладонях рук и подошвах стоп
- темная моча
- светлый кал
- желтуха, дающая белки глаз, кожа и язык имеют желтоватый или оранжевый оттенок
Зуд может быть единственным симптомом, и он часто усиливается ночью.
Беременная женщина, у которой есть какие-либо из признаков или симптомов, упомянутых выше, должна как можно скорее сообщить об этом медицинскому работнику, поскольку они могут указывать на риск для ее будущего ребенка.
Лечение может не потребоваться, если холестаз легкий и возникает на поздних сроках беременности. Лечение обычно направлено на облегчение симптомов, в основном зуда, и предотвращения возможных осложнений.
Могут быть прописаны следующие лекарства:
- урсодезоксихолевая кислота для снятия зуда и увеличения оттока желчи
- кремов с ментолом для снятия зуда, поскольку нет доказательств того, что они причиняют вред во время беременности
Замачивание пострадавших участки кожи в теплой воде могут дать временное облегчение.Смочите пораженные участки пищевой содой или яблочным уксусом или нанесите кокосовое масло после ванны.
У пациентов с холестазом будет низкий уровень витамина К, что увеличивает вероятность кровотечения, поэтому матери часто будут нуждаться в добавках витамина К до и после родов.
По данным Американской ассоциации беременных, натуральные средства для здоровья печени включают корень одуванчика и расторопшу, а также лосьон с каламином могут помочь при зуде, но любые добавки или альтернативные методы лечения следует сначала обсудить с врачом, так как последствия во время беременности могут быть неизвестным.
Некоторые источники рекомендуют ванны с овсяными хлопьями, но Американская ассоциация беременных говорит, что следует избегать использования ванн Aveeno или овсяных ванн. Они также предостерегают от использования антигистаминных препаратов.
Многие женщины предпочитают принимать травы, кремы, ванны и настойки вместо лекарств. Некоторые травы трудно расщепить, особенно когда печень уже повреждена.
Очень важно заранее проконсультироваться с врачом, чтобы убедиться, что натуральное средство безопасно, и проконсультироваться с врачом при ухудшении симптомов.
Врач учтет признаки и симптомы пациента, такие как цвет мочи и стула, а также зуд. Мать также спросят о ее личной и семейной истории болезни, и будет проведен медицинский осмотр.
Анализы крови могут показать, насколько хорошо функционирует печень пациента. Также будет измерен уровень желчи в крови.
Ультразвуковое сканирование может обнаружить аномалии в печени матери, но не у плода.
Чтобы снизить риск холестаза и других проблем во время беременности, важно соблюдать здоровую, сбалансированную диету с большим количеством свежих фруктов и овощей.
Органические продукты менее подвержены воздействию пестицидов и других токсинов. Яблоки, клубника и виноград часто содержат больше нежелательных химикатов, в то время как авокадо, кукуруза и ананас возглавляют список «чистых».
Если используются консервы, убедитесь, что они консервированы в собственном соку и не содержат добавленных сахаров.
Выбирайте сертифицированное экологически чистое мясо и избегайте жареной рыбы и сырых морепродуктов. Сушеные бобы и бобовые, такие как чечевица и нут, являются хорошим источником белка.
Сосредоточьтесь на цельных продуктах, таких как цельнозерновой хлеб.
Избегайте следующего:
- сахаров и продуктов высокой степени очистки, таких как белый хлеб и кукурузный сироп
- соевых продуктов
- мясных полуфабрикатов
- полножирных молочных продуктов
Необходимо выпивать от 8 до 12 стаканов воды a день и избегайте алкогольных напитков и газированных напитков, таких как кола.
Употребление алкоголя не вызывает холестаза во время беременности, но следует избегать употребления алкоголя во время беременности, так как это может привести к ряду осложнений, включая другие типы заболеваний печени.
Важно соблюдать указания врача относительно лечения и диеты. Диета не является альтернативой лекарствам, прописанным врачом.
Также важно убедиться, что любые «органические» продукты действительно органические. Он должен быть на 100 процентов органическим. Продукты, отмеченные как «натуральные», не обязательно являются органическими или полезными для здоровья.
Желчь — это желто-зеленая жидкость, которая помогает переваривать жир. В основном он состоит из холестерина, солей желчных кислот и пигмента билирубина.
Вырабатывается печенью и хранится в желчном пузыре. Из желчного пузыря он проходит через общий желчный проток в двенадцатиперстную кишку.
Иногда закупорка за пределами печени препятствует выходу желчи из печени, что приводит к состоянию, известному как внепеченочный холестаз.
Внутрипеченочный холестаз возникает, когда имеется проблема с выведением солей желчных кислот из печени. Это тот вид холестаза, который случается во время беременности.
Считается, что гормоны беременности, особенно дополнительный эстроген, могут влиять на правильное функционирование желчного пузыря и печени.
Распространенность холестаза у беременных неизвестна. По одной из оценок, он встречается у 1-2 беременностей на каждую 1000 в США. По другим данным, он может развиться у 1 из 50 женщин, в зависимости от населения.
Факторы, которые могут увеличить риск развития холестаза у женщины, включают:
- наличие близкого родственника, у которого был холестаз беременности
- , ранее имевший холестаз беременности, поскольку риск рецидива во время последующих беременностей составляет от 45 до 45 лет. 90 процентов
- многоплодная беременность, например, если есть двойня или тройня
- история повреждения печени
- беременность в результате экстракорпорального оплодотворения (ЭКО)
Помимо сильного зуда, мать могут возникнуть проблемы с усвоением жирорастворимых витаминов, которыми являются витамины A, D, E и K.Однако уже через несколько дней после родов проблемы должны разрешиться. Как правило, дальнейших проблем с печенью не возникает.
Для плода существует значительно более высокий риск преждевременных родов, если у матери холестаз беременности, хотя причины неясны.
Младенец, родившийся недоношенным, может иметь затрудненное дыхание, если легкие еще не полностью развиты.
Риск гибели плода также выше.
Во время беременности плод зависит от печени матери, чтобы удалить желчные кислоты из крови.Если у матери слишком много желчной кислоты, она может передаваться плоду.
Новорожденные также имеют более высокий риск вдыхания мекония во время родов, что приводит к затрудненному дыханию.
Врачи часто вызывают роды рано, если у матери холестаз во время беременности, из-за потенциально серьезных осложнений для ребенка.
Исследования показывают, что холестаз во время беременности может повышать риск метаболических нарушений, таких как ожирение и сердечно-сосудистые заболевания, когда ребенок достигает зрелого возраста.
Предотвращение возможных осложнений
Анализы крови позволят контролировать функцию печени пациента и уровень желчи в крови.
Ультразвуковое сканирование может стать более частым, чтобы контролировать здоровье и развитие плода.
Может быть назначен нестрессовый тест, чтобы проверить, как часто плод двигается в данный период, а также измеряется сердцебиение плода по отношению к движениям тела.

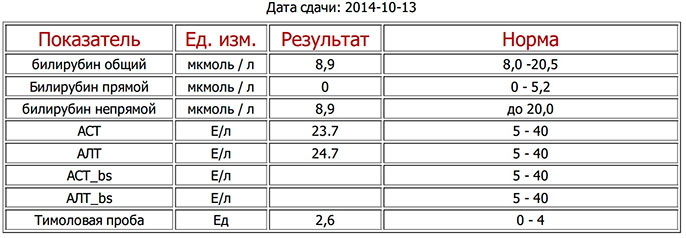
 Для ее реализации пациентке внутривенно вводят специальные интоксикационные препараты, а также глюкозу. Это помогает справиться с агрессивным веществом и побыстрее вывести его прочь из организма. Этот вариант используется только в случае очень серьезного ровня развития проблемы;
Для ее реализации пациентке внутривенно вводят специальные интоксикационные препараты, а также глюкозу. Это помогает справиться с агрессивным веществом и побыстрее вывести его прочь из организма. Этот вариант используется только в случае очень серьезного ровня развития проблемы;