Лабораторная диагностика заболеваний щитовидной железы
РЕФЕРЕНТНЫЕ ПРЕДЕЛЫ ТТГ И ТИРЕОИДНЫХ
ГОРМОНОВ В ЗАВИСИМОСТИ ОТ ВОЗРАСТА И СРОКА
БЕРЕМЕННОСТИ (95% ДОВЕРИТЕЛЬНЫЙ ИНТЕРВАЛ)
|
Возраст |
ТТГ (мкМЕ/мл) |
Т4 общий (нмоль/л) |
Т4 свободн. (пмоль/л) |
Т3 общий (нмоль/л) |
Т3 свободн. (пмоль/л) |
|
Новорожденные |
11,6 – 35,9 |
105 — 290 |
21 — 49 |
0,84 – 3,63 |
|
|
Дети в возрасте: 2 суток 3 суток 1 неделя 2 недели 3 недели 1 месяц 6 месяцев 1 год 5 лет 10 лет 15 лет |
8,3 – 19,8 1,0 – 10,9 1,2 – 5,8
0,7 – 6,4 0,7 – 6,4 0,7 – 6,4 0,7 – 6,4 0,7 – 6,4 |
83 – 303 110 – 285 93 – 247 88 – 225 94 – 259 112 – 243 103 – 210 92 – 189 89 – 173 71 – 145 64 — 149 |
21 – 38 19 – 37 18 – 35 18 – 35 17 – 33 16 – 33 15 – 29 14 – 23 13 – 23 12 – 22 12 — 23 |
1,95 – 3,63 0,81 – 3,39 0,65 – 1,90 0,59 – 1,84 1,10 – 3,10 1,43 – 3,17 1,75 – 3,50 1,80 – 3,10 1,70 – 3,10 1,50 – 2,80 |
|
|
Взрослые: до 60 лет старше 60 лет |
0,3 – 4,0 0,5 – 7,8 |
50 – 150 65 — 135 |
10 – 25 10 — 18 |
1,0 — 3,0 0,62 – 2,79 |
3,0 – 7,0 |
|
Беременные: 1 триместр2 триместр 3 триместр |
0,3 – 4,5 0,5 – 4,6 0,8 – 5,2 |
79 — 227 |
9 – 26 6 – 21 6 — 21 |
1,79 – 3,80 |
3,2 – 5,9 3,0 — 5,2 3,0 – 5,2 |
ПРИМЕЧАНИЕ: Коэффициент пересчета ТТГ: 1 мкМЕ/мл = 1 мЕ/л.
Нормы могут изменяться при использовании различных стандартных коммерческих наборов.
КАК ПРАВИЛЬНО ПОДГОТОВИТЬСЯ К ИССЛЕДОВАНИЮ ФУНКИОНАЛЬНОЙ АКТИВНОСТИ ЩИТОВИДНОЙ ЖЕЛЕЗЫ В КЛИНИКО – ДИАГНОСТИЧЕСКОЙ ЛАБОРАТОРИИ
1) Исследование производится утром натощак – между последним приемом пищи и взятием крови должно пройти не менее 8 – 12 часов. Вечером предшествующего дня рекомендуется необильный ужин. Желательно за 1 – 2 дня до обследования исключить из рациона жирное, жареное и алкоголь. Если накануне состоялось застолье или было посещение бани или сауны – необходимо перенести лабораторное исследование на 1-2 дня. За 1 час до взятия крови необходимо воздержаться от курения.
2) Не следует сдавать кровь после рентгенологических исследований, физиотерапевтических процедур.
3) Необходимо исключить факторы, влияющие на результаты исследований: физическое напряжение (бег, подъем по лестнице), эмоциональное возбуждение.
4) Необходимо помнить, что результат исследования может быть искажен действием принимаемых лекарственных препаратов или продуктами их метаболизма. Назначение и отмена любого лекарственного препарата сопровождается изменением лабораторных показателей. Поэтому перед сдачей анализа следует проконсультироваться у врача о возможности ограничения приема лекарственных препаратов для подготовки к исследованию. Рекомендуется отказаться от приема лекарственных препаратов перед сдачей крови на исследование, то есть забор крови производится до приема лекарственных препаратов.
5) Учитывая суточные ритмы изменения показателей крови повторные исследования целесообразно проводить в одно и то же время.
6) В разных лабораториях могут применяться разные методы исследования и единицы измерения. Чтобы оценка результатов обследования была корректной и была приемлемость результатов, желательно проводить исследования в одной и той же лаборатории, в одно и то же время.
Исследование на тиреоидные гормоны. За 2 – 3 дня до проведения исследования исключается прием йодсодержащих препаратов, за 1 месяц – тиреоидных гормонов (чтобы получить истинные базальные уровни), если нет специальных указаний врача- эндокринолога. Однако, если целью исследования является контроль за дозой препаратов тиреоидных гормонов, забор крови производится на фоне приема обычной дозы. Следует иметь ввиду, что прием левотироксина вызывает транзиторное значимо повышенное содержание общего и свободного тироксина в крови примерно в течение 9 часов (на 15 – 20 %).
Исследование на тиреоглобулин целесообразно проводить спустя как минимум 6 недель после тиреоэктомии, либо проведенного лечения. Если назначены такие диагностические процедуры, как биопсия или сканирование ЩЖ, то исследование уровня ТГ в крови нужно строго проводить до процедур. Поскольку больные после радикального лечения дифференцированного рака ЩЖ получают высокие дозы тиреоидных гормонов (для подавления секреции ТТГ), на фоне которого также снижается уровень ТГ, его концентрацию следует определять через 2 – 3 недели после отмены супрессивной терапии тиреоидными гормонами.
ТИРЕОТРОПНЫЙ ГОРМОН (ТТГ, ТИРЕОТРОПИН)
ТТГ – опорный критерий лабораторной оценки функции ЩЖ. Именно с него следует начинать диагностику при подозрении на отклонения в гормональной активности ЩЖ. ТТГ – гликопротеидный гормон, который вырабатывается в передней доле гипофиза и стимулирующий синтез и йодирование тиреоглобулина, образование и секрецию тиреоидных гормонов. Гипофизарная секреция ТТГ очень чувствительна к изменениям концентрации Т
Существование зависимости образования и секреции ТТГ от действия лекарственных препаратов, суточного ритма изменения уровня ТТГ, состояния стресса и наличия у пациента соматических заболеваний должно учитываться при интерпретации результатов исследования.
Период биологической полужизни ТТГ – 15 — 20 минут.
ПОКАЗАНИЯ К ОПРЕДЕЛЕНИЮ ТТГ: диагностика нарушений функции ЩЖ, различные виды гипотиреоза, гипертиреоз, задержка умственного и полового развития у детей, сердечные аритмии, миопатия, депрессия, алопеция, бесплодие, аменорея, гиперпролактинемия, импотенция и снижение либидо.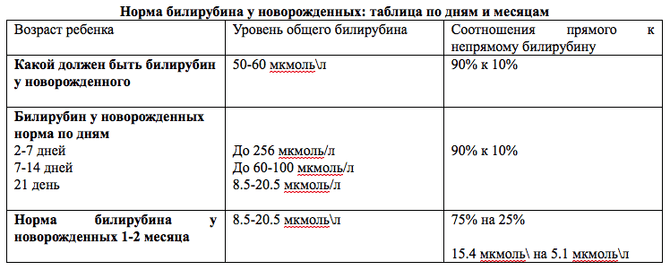
-наблюдение за состоянием пациентов на фоне заместительной гормональной терапии: секреция ТТГ подавляется во время стандартной терапии или в течение послеоперационной заместительной терапии.
Нормальные или повышенные уровни ТТГ свидетельствуют о неадекватной дозе препарата, неверно проводимой гормональной терапии или наличии антител к антигенам ЩЖ. В ходе заместительной терапии при гипотиреозе оптимальный уровень ТТГ находиться в пределах нижних значений референтных величин. В ходе заместительной терапии кровь на исследование ТТГ необходимо забирать через 24 часа после последнего приема лекарственного препарата.
·скрининг врожденного гипотиреоза: На 5-е сутки жизни ребенка проводят определение уровня ТТГ в сыворотке крови или пятне крови на фильтровальной бумаге. Если уровень ТТГ превышает 20 мМЕ/л, необходимо провести повторный анализ нового образца крови. При концентрации ТТГ в диапазоне от 50 до 100 мМЕ/л существует высокая вероятность наличия заболевания.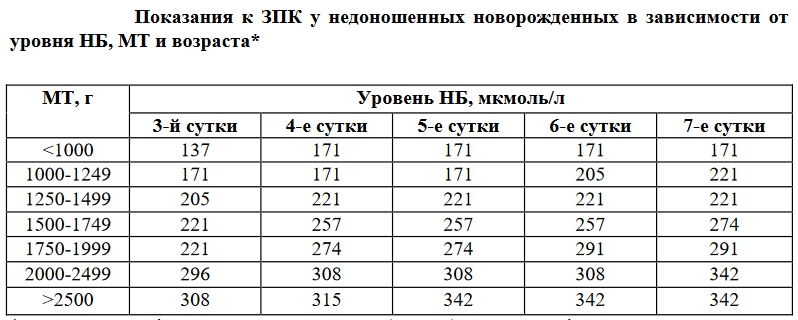
ФИЗИОЛОГИЧЕСКИЕ СОСТОЯНИЯ, ПРИВОДЯЩИЕ К ИЗМЕНЕНИЮ УРОВНЯ ТТГ В КРОВИ
У здоровых новорожденных при рождении отмечается резкий подъем уровня ТТГ в крови, снижающийся до базального уровня к концу первой недели жизни.
У женщин концентрация ТТГ в крови выше, чем у мужчин примерно на 20 %. С возрастом концентрация ТТГ незначительно повышается, уменьшается количество выбросов гормона в ночное время. У пожилых людей часто наблюдаются пониженные уровни ТТГ и в этих случаях необходимо принимать во внимание низкую чувствительность к стимуляции.
Концентрация ТТГ увеличивается во время беременности (оральные контрацептивы и менструальный цикл не влияют на динамику гормона)
Для ТТГ характерны суточные колебания секреции: наивысших величин ТТГ в крови достигает к 24 – 4 часам ночи, в утренние часы наибольший уровень в крови определяется в 6 – 8 часов. Минимальные значения ТТГ определяются в 15 – 18 часов вечера. Нормальный ритм секреции ТТГ секреции нарушается при бодрствовании ночью. На уровне ТТГ не сказывается интервал после приема левотироксина. Рекомендуется повторное проведение анализа, если полученные результаты не соответствуют клинической картине и параметрам других исследований.
Минимальные значения ТТГ определяются в 15 – 18 часов вечера. Нормальный ритм секреции ТТГ секреции нарушается при бодрствовании ночью. На уровне ТТГ не сказывается интервал после приема левотироксина. Рекомендуется повторное проведение анализа, если полученные результаты не соответствуют клинической картине и параметрам других исследований.
У женщин среднего возраста и старых мужчин максимальный пик ТТГ в сыворотке крови приходиться на декабрь.
При климаксе может наблюдаться повышение содержания ТТГ при интактной ЩЖ.
ЗАБОЛЕВАНИЯ И СОСТОЯНИЯ, ПРИ КОТОРЫХ ВОЗМОЖНЫ ИЗМЕНЕНИЯ УРОВНЯ ТТГ В КРОВИ
|
ПОВЫШЕНИЕ УРОВНЯ ТТГ |
СНИЖЕНИЕ УРОВНЯ ТТГ |
|
Гемодиализ. Гестоз (преэклампсия). Контакт со свинцом. Некомпенсированная первичная надпочечниковая недостаточность. Подострый тиреоидит (фаза выздоровления). После тяжелых физических нагрузок. Избыточная секреция ТТГ при аденомах гипофиза (тиротропинома): тиреотоксикоз центрального генеза. Прекращение курения. Секреция ТТГ аденомами гипофиза не всегда является автономной, а подвержена частичной регуляции по типу обратной связи. При назначении таким больным тиреостатических препаратов (метилтиоурацил, мерказолил и другие) и снижения у них под влиянием лечения уровня тиреоидных гормонов в крови наблюдается дальнейшее повышение содержания ТТГ в сыворотке крови. Первичный гипотиреоз. Синдром нерегулируемой секреции ТТГ. Синдром резистентности к тиреоидным гормонам. Тиреоидит Хашимото с клиническим и субклиническим гипотиреозом. Тяжелые соматические и психические заболевания. Упражнения на велоэргометре. Холецистэктомия. Эктопическая секреция ТТГ (опухоли легкого, молочной железы). Секрецию ТТГ стимулируют низкая температура и пониженное АД. |
Акромегалия. Вторичная аменорея. Гипертиреоз беременных и послеродовой некроз гипофиза. Гипофизарным нанизмом. Голодание. Диффузный и узловой токсический зоб. Замедленное половое развитие. Курение. Неврогенная анорексия. Общие заболевания в пожилом возрасте. Психологический стресс. Синдром Клайнфельтера. Синдром Кушинга. Субклинический тиротоксикоз. Т3-токсикоз. Тепловой стресс. Травма гипофиза. Транзиторный тиротоксикоз при аутоиммунном тиреоидите. ТТГ-независимый тиротоксикоз. Угнетающее действие СТГ на синтез и высвобождение ТТГ. Хроническая почечная недостаточность. Цирроз печени. Экзогенная терапия гормонами ЩЖ. Эндогенные депрессии. Эндокринная офтальмопатия.
|
КЛИНИКО-ДИАГНОСТИЧЕСКОЕ ЗНАЧЕНИЕ ТТГ
· У пролеченных гипертиреоидных больных ТТГ может оставаться низким в течение 4-6 недель после достижения эутиреоидного состояния.
· У беременных и женщин, принимающих контрацептивы, нормальный уровень ТТТ и повышенные уровни Т3 и Т4 имеют место при эутиреозе.
· Отсутствие первичного заболевания ЩЖ можно констатировать у любого пациента, имеющего нормальный ТТГ и Т4 в сочетании с изолированным отклонением (в любую сторону) Т3.
· У тяжелых больных при нормальной концентрации Т4 и Т3 продукция ТТГ может нарушаться.
· Секреция ТТГ подавляется при лечении с применением тироксина и в постоперационной заместительной терапии. Нормальные или повышенные уровни ТТГ в этих случаях свидетельствуют о малой дозе препарата, периферической резистентности к тиреоидным гормонам или наличии антител к гормонам ЩЖ.
· В ходе заместительной терапии при гипотиреозе оптимальный уровень ТТГ должен находиться ниже значений референтных величин.
ОСНОВНЫЕ КРИТЕРИИ ДИФФЕРЕНЦИАЛЬНОГО ДИАГНОЗА СУБКЛИНИЧЕСКОГО ГИПОТИРЕОЗА
|
Основные состояния, сопровождающиеся подъемом уровня ТТГ |
|
* Вторичный и третичный гипотиреоз сопровождается в 25% случаев небольшим повышением уровня ТТГ со сниженной биологической активностью при значительном снижении Т4 . |
|
* При синдроме резистентности к тиреоидным гормонам выявляется незначительное увеличение уровня ТТГ при повышенном содержании тиреоидных гормонов в крови. |
|
* Некомпенсированная первичная надпочечниковая недостаточность иногда сопровождается повышением уровня ТТГ, который нормализуется при назначении глюкокортикостероидов. |
|
* При ТТГ- продуцирующей аденоме гипофиза определяется повышенный уровень ТТГ и тиреоидных гормонов. |
|
* Хроническая почечная недостаточность может сопровождаться повышением ТТГ как из-за задержки выведения йода (истинный гипотиреоз), так из-за применения препаратов, повышающих уровень ТТГ в крови и накопления метаболитов. |
|
* При обострении психических заболеваний у каждого четвертого пациента может быть транзиторное повышение уровня ТТГ, связанное с активацией гипоталамо-гипофизарно-тиреоидной системы. |
|
* Влияние антидофаминовых препаратов (метоклопрамида и сульпирида), амиодарона. |
|
* Синдром нетиреоидных заболеваний. |
ЛЕКАРСТВЕННЫЕ ПРЕПАРАТЫ, ОКАЗЫВАЮЩИЕ ВЛИЯНИЕ НА УРОВЕНЬ ТТГ В КРОВИ
|
ЗАВЫШЕНИЕ РЕЗУЛЬТАТА |
ЗАНИЖЕНИЕ РЕЗУЛЬТАТА |
|
АМИОДАРОН (ЭУТИРЕОИДНЫЕ И ГИПОТИРЕОИДНЫЕ БОЛЬНЫЕ) БЕТА-АДРЕНОБЛОКАТОРЫ (АТЕНОЛОЛ, МЕТОПРОЛОЛ, ПРОПРАНОЛОЛ) ГАЛОПЕРИДОЛ ЙОДИДЫ КАЛЬЦИТОНИН (МИАКАЛЬЦИК) КЛОМИФЕН ЛИТИЙ ЛОВАСТАТИН (МЕВАКОР) МЕТИМИЗОЛ (МЕРКАЗОЛИЛ) МОРФИЙ НЕЙРОЛЕПТИКИ (ФЕНОТИАЗИНЫ, АМИНОГЛЮТЕТИМИД) ПАРЛОДЕЛ (БРОМКРИПТИН) ПРЕДНИЗОН ПРОТИВОРВОТНЫЕ СРЕДСТВА (МОТИЛИУМ, МЕТОКЛОПРАМИД, ДОМПЕРИДОН) ПРОТИВОСУДОРОЖНЫЕ ПРЕПАРАТЫ (БЕНЗЕРАЗИД, ФЕНИТОИН, ВАЛЬПРОЕВАЯ КИСЛОТА) РЕНТГЕНОКОНТРАСТНЫЕ СРЕДСТВА РИФАМПИЦИН СУЛЬФАТ ЖЕЛЕЗА (ГЕМОФЕР, ФЕРРОГРАДУМЕНТ) СУЛЬПИРИД (ЭГЛОНИЛ) ФЛУНАРИЗИН ХЛОРПРОМАЗИН (АМИНАЗИН) ЭРИТРОЗИН
|
АМИОДАРОН (ГИПЕРТИРЕОИДНЫЕ БОЛЬНЫЕ) АНАБОЛИЧЕСКИЕ СТЕРОИДЫ АНТАГОНИСТЫ ДОФАМИНОВЫХ РЕЦЕПТОРОВ АСПИРИН БЕТА-АДРЕНОМИМЕТИКИ (ДОБУТАМИН, ДОПЕКСАМИН) ВЕРАПАМИЛ (ИЗОПТИН, ФИНОПТИН) ГЕПАРИН ДИНАЗОЛ ДОПАМИН ИНТЕРФЕРОН-2 КАРБАМАЗЕПИН (ФИНЛЕПСИН, ТЕГРЕТОЛ) КАРБОНАТ ЛИТИЯ (СЕДАЛИТ) КЛОФИБРАТ (МИСКЛЕРОН) КОРТИЗОЛ (УГНЕТАЕТ СЕКРЕЦИЮ ТТГ) КОРТИКОСТЕРОИДЫ ЛЕВОДОПА (ДОПАКИН, НАКОМ, МАДОПАР) ЛЕВОТИРОКСИН (ЭУТИРОКС) МЕТЭРГОЛИН НИФЕДИПИН (АДАЛАТ, КОРДИПИН, КОРИНФАР) ОКТРЕОТИД (САНДОСТАТИН) ПИРИДОКСИН (ВИТАМИН В6) СОМАТОСТАТИН СРЕДСТВА ДЛЯ ЛЕЧЕНИЯ ГИПЕРПРОЛАКТИНЕМИИ (ПЕРИБЕДИЛ, ТРИЙОДТИРОНИН ФЕНТОЛАМИН ЦИМЕТИДИН (ГИСТОДИЛ) ЦИПРОГЕПТАДИН (ПЕРИТОЛ) ЦИТОСТАТИК |
ТИРОКСИН ( Т4 )
Тироксин – тиреоидный гормон, биосинтез которого происходит в фолликулярных клетках ЩЖ под контролем ТТГ. Основная фракция органического йода в крови находится в форме Т4. Около 70 % Т4 связано с тироксинсвязывающим глобулином (ТС), 20 % — с тироксинсвязывающим преальбумином (ТСПА) и 10 % — с альбумином. Только 0,02 – 0,05 % Т4 циркулирует в крови в несвязанном с белками состоянии — свободная фракция Т4. Концентрация Т4 в сыворотке зависит не только от скорости секреции, но и от изменения связывающей способности белков. Свободный Т4 составляет 0,02 – 0,04 % общего тироксина.
Основная фракция органического йода в крови находится в форме Т4. Около 70 % Т4 связано с тироксинсвязывающим глобулином (ТС), 20 % — с тироксинсвязывающим преальбумином (ТСПА) и 10 % — с альбумином. Только 0,02 – 0,05 % Т4 циркулирует в крови в несвязанном с белками состоянии — свободная фракция Т4. Концентрация Т4 в сыворотке зависит не только от скорости секреции, но и от изменения связывающей способности белков. Свободный Т4 составляет 0,02 – 0,04 % общего тироксина.
Период биологической полужизни Т4 – 6 суток.
ФИЗИОЛОГИЧЕСКИЕ СОСТОЯНИЯ, ПРИВОДЯЩИЕ К ИЗМЕНЕНИЮ УРОВНЯ Т4 В КРОВИ
У здоровых новорожденных концентрация свободного и общего Т4 выше, чем у взрослых.
Уровень гормона у мужчин и женщин остается относительно постоянным в течение всей жизни, снижаясь только после 40 лет.
Во время беременности концентрация тироксина нарастает, достигая максимальных величин в 3 триместре.
В течение дня максимальная концентрация тироксина определяется с 8 до 12 часов, минимальная – с 23 до 3 часов. В течение года максимальные величины Т4 наблюдаются в период между сентябрем и февралем, минимальные в летнее время.
ЗАБОЛЕВАНИЯ И СОСТОЯНИЯ, ПРИ КОТОРЫХ ВОЗМОЖНЫ ИЗМЕНЕНИЯ УРОВНЯ Т4 В КРОВИ
Гемолиз, многократное оттаивание и замораживание сыворотки могут привести к снижению результатов Т4. Высокие концентрации билирубина в сыворотке способствуют завышению результатов. Наличие консерванта ЭДТА дает ложнозавышенные результаты для свободного Т4. Голодание, плохое питание с низким содержанием белка, контакт со свинцом, тяжелые мышечные упражнения и тренировки, чрезмерное физическое усилие, различные виды стрессов, потери веса у женщин при ожирении, хирургические операции, гемодиализ могут способствовать снижению показателей общего и свободного Т4. Гиперемия, ожирение, прерывание приема героина (вследствие увеличения транспортных белков) вызывают увеличение Т4, героин снижает свободный Т4 в сыворотке крови. Курение вызывает как снижение, так и завышение результатов исследования на тироксин. Наложение жгута при взятии крови с работой и без «работы рукой» вызывает увеличение общего и свободного Т4.
Курение вызывает как снижение, так и завышение результатов исследования на тироксин. Наложение жгута при взятии крови с работой и без «работы рукой» вызывает увеличение общего и свободного Т4.
Уровни Т4 в крови из пупочной вены ниже у недоношенных младенцев по сравнению с доношенными и положительно коррелируют с весом при рождении доношенных детей. Высокие величины Т4 у новорожденных вызваны повышенным ТСГ, свободный Т4 близок к уровню у взрослых. Величины резко повышаются в первые часы после рождения и постепенно снижаются к 5 годам. У мужчин происходит снижение в период полового созревания, у женщин этого не наблюдается.
Концентрация свободного Т4, как правило, остается в пределах нормы при тяжелых заболеваниях, не связанных со ЩЖ (концентрация общего Т4 может быть пониженной).
ЗАБОЛЕВАНИЯ И СОСТОЯНИЯ, ПРИ КОТОРЫХ ВОЗМОЖНЫ ИЗМЕНЕНИЯ УРОВНЯ ОБЩЕГО Т4
|
ПОВЫШЕНИЕ УРОВНЯ ОБЩЕГО Т4 |
СНИЖЕНИЕ УРОВНЯ ОБЩЕГО Т4 |
|
ВИЧ – инфекция. Гипертиреоидизм, состояния с повышением ТСГ (беременность, генетическое повышение, острая перемежающая порфирия, первичный билиарный цирроз). Гиперэстрогения (повышение содержания общего Т4 за счет увеличения ТСГ, при этом уровень свободного Т4 остается нормальным). Диффузный токсический зоб. Ожирение. Острые психические расстройства. Острый тиреоидит (отдельные случаи). Послеродовая дисфункция ЩЖ. Синдром резистентности к тиреоидным гормонам. Тиреотропинома. Токсическая аденома. Тиреоидиты. ТТГ – независимый тиреотоксикоз. Хориокарцинома |
Вторичный гипотиреоз (синдром Шихана, воспалительные процессы в области гипофиза). Гипотиреоидизм, состояния со снижением ТСГ (нефротический синдром, хронические заболевания печени, потеря белка через ЖКТ, нарушения питания, генетическое снижение ТСГ). Пангипопитуитаризм. Первичный гипотиреоз (врожденный и приобретенный: эндемический зоб, АИТ, неопластические процессы в ЩЖ). Третичный гипотиреоз (черепно-мозговые травмы, воспалительные процессы в области гипоталамуса).
|
КЛИНИКО-ДИАГНОСТИЧЕСКОЕ ЗНАЧЕНИЕ Т4
· изолированное повышение общего Т4 на фоне нормальных значений ТТГ и Т3 может быть редкой находкой. Это, по-видимому, пациент с нормальной тиреоидной функцией, но врожденной избыточной печеночной продукцией белков-переносчиков тиреоидных гормонов.
· при «изолированном» Т3-гипертиреозе уровень свободного и общего Т4 – в пределах нормы.
· на начальной стадии гипотиреоза уровень свободного Т3 понижается раньше, чем общий Т4. Диагноз подтверждается в случае повышения ТТГ или чрезмерного ответа на ТРГ-стимуляцию.
· нормальный уровень Т4 не является гарантией нормальной тиреоидной функции. Т4 в пределах нормы может быть при эндемическом зобе, супрессивной или заместительной терапии, при скрытой форме гипертиреоза или скрытой форме гипотиреоза.
· при гипотиреозе тироксин способствует нормализации ТТГ и Т4.Повышенные концентрации общего и свободного Т4 и концентрация ТТГ в районе нижнего предела нормы наблюдается при подборе адекватной заместительной терапии.
· во время тиреостатической терапии уровень Т4 в районе верхнего предела нормы свидетельствует об адекватном выборе поддерживающей дозы.
· повышенный уровень свободного Т4 не всегда свидетельствует о нарушении функции ЩЖ. Это может быть следствием приема некоторых лекарственных препаратов или тяжелых общих заболеваний.
Это может быть следствием приема некоторых лекарственных препаратов или тяжелых общих заболеваний.
ЛЕКАРСТВЕННЫЕ ПРЕПАРАТЫ, ОКАЗЫВАЮЩИЕ ВЛИЯНИЕ НА УРОВЕНЬ ОБЩЕГО Т4 В КРОВИ
|
ЗАВЫШЕНИЕ РЕЗУЛЬТАТА |
ЗАНИЖЕНИЕ РЕЗУЛЬТАТА |
|
АМИОДАРОН (В НАЧАЛЕ ЛЕЧЕНИЯ И ПРИ ДЛИТЕЛЬНОМ ЛЕЧЕНИИ) АМФЕТАМИНЫ ГЕРОИН ДЕКСТРО-ТИРОКСИН ДИНОПРОСТ ТРОМЕТАИН ИНСУЛИН ЛЕВАТЕРЕНОЛ ЛЕВОДОПА (ДОПАКИН, НАКОМ, МАДОПАР, СИНЕМЕТ) ОПИАТЫ (МЕТАДОН) ПЕРОРАЛЬНЫЕ КОНТРАЦЕПТИВЫ ПРЕПАРАТЫ ГОРМОНОВ ЩЖ ПРОПИЛТИОУРАЦИЛ ПРОПРАНОЛОЛ (АНАПРИЛИН) ПРОСТАГЛАНДИН РЕНГЕНОКОНТРАСТНЫЕ ЙОДСОДЕРЖАЩИЕ ПРЕПАРАТЫ (ИОПАНОЕВАЯ КИСЛОТА, ИПОДАТ, ТИРОПАНОЕВАЯ КИСЛОТА) ТАМОКСИФЕН ТИРЕОЛИБЕРИН ТИРЕОТРОПИН ФЕНОТИАЗИН ФЛУОРОУРАЦИЛ (ФТОРФЕНАЗИН) ХОЛЕЦИСТОГРАФИЧЕСКИЕ В-ВА ЭСТРОГЕНЫ СИНТЕТИЧЕСКИЕ (МЕСТРАНОЛ, СТИЛЬБЕСТРОЛ) ЭФИР (ПРИ ГЛУБОКОМ НАРКОЗЕ) |
АМИНОГЛЮТЕМИД (СРЕДСТВА ДЛЯ ЛЕЧЕНИЯ РАКА МОЛОЧНОЙ ЖЕЛЕЗЫ) АМИОДАРОН (КОРДАРОН) АНДРОГЕНЫ (СТАНОЗОЛОЛ, НАНДРОНОЛОЛ), ТЕСТОСТЕРОНОН АНТИКОНВУЛЬСАНТЫ (ВАЛЬПРОЕВАЯ КИСЛОТА, ФЕНИТОИН, ФЕНОБАРБИТАЛ, КАРБАМАЗЕПИН) АСПАРАГИНАЗА АСПИРИН АТЕНОЛОЛ БАРБИТУРАТЫ ГИПОЛИПИДЕМИЧЕСКИЕ СРЕДСТВА (ЛОВАСТАТИН, КЛОФИБРАТ, ХОЛЕСТИРАМИН) ДАНАЗОЛ ДИАЗЕПАМ (ВАЛИУМ, РЕЛАНИУМ, СИБАЗОН) ИЗОТРЕТИОНИН (РОАККУТАН) КОРТИЗОЛ КОРТИКОСТЕРОИДЫ (КОРТИЗОН, ДЕКСАМЕТАЗОН) КОРТИКОТРОПИН ЛИТИЙ МЕТАМИЗОЛ (АНАЛЬГИН) НПВС (ДИКЛОФЕНАК, ФЕНИЛБУТАЗОН) ОКСИФЕНБУТАЗОН (ТАНДЕРИЛ) ПЕНИЦИЛЛИН ПРЕПАРАТЫ СУЛЬФОНИЛМОЧЕВИНЫ (ГЛИБЕНКЛАМИД, ДИАБЕТОН, ТОЛБУТАМИД, ХЛОРПРОПАМИД) ПРОТИВОГРИБКОВЫЕ ПРЕПАРАТЫ (ИНТРАКОНАЗОЛ, КЕТОКОНАЗОЛ) ПРОТИВОТУБЕРКУЛЕЗНЫЕ СРЕДСТВА (АМИНОСАЛИЦИЛОВАЯ КИСЛОТА, ЭТИОНАМИД) РЕЗЕРПИН РИФАМПИН СОМАТОТРОПИН СУЛЬФАНИЛАМИДЫ (КО-ТРИМОКСАЗОЛ) ТРИЙОДТИРОНИН ФУРОСЕМИД (ПРИЕМ В БОЛЬШИХ ДОЗАХ) ЦИТОСТАТИКИ |
ЛЕКАРСТВЕННЫЕ ПРЕПАРАТЫ, ОКАЗЫВАЮЩИЕ ВЛИЯНИЕ НА УРОВЕНЬ СВОБОДНОГО Т4
|
ЗАВЫШЕНИЕ РЕЗУЛЬТАТА |
ЗАНИЖЕНИЕ РЕЗУЛЬТАТА |
|
АМИОДАРОН АСПИРИН ВАЛЬПРОЕВАЯ КИСЛОТА ГЕПАРИН ДАНАЗОЛ ДИФЛЮНИСАЛ ИОПАНОЕВАЯ КИСЛОТА ЛЕВОТИРОКСИН МЕКЛОФЕНАМИНОВАЯ КИСЛОТА ПРОПИЛТИОУРАЦИЛ ПРОПРАНОЛОЛ РАДИОГРАФИЧЕСКИЕ ПРЕПАРАТЫ |
АНТИКОНВУЛЬСАНТЫ (ФЕНИТОИН, КАРБАМАЗЕПИН) – ПРИ ДЛИТЕЛЬНОМ ЛЕЧЕНИИ И БЕРЕМЕННЫХ ЖЕНЩИН С ЭПИЛЕПСИЕЙ МЕТАДОН |
ЗАБОЛЕВАНИЯ И СОСТОЯНИЯ, ПРИ КОТОРЫХ ВОЗМОЖНЫ ИЗМЕНЕНИЯ УРОВНЯ СВОБОДНОГО Т4
|
ПОВЫШЕНИЕ УРОВНЯ СВОБОДНОГО Т4 |
СНИЖЕНИЕ УРОВНЯ СВОБОДНОГО Т4 |
|
Гипертиреоидизм. Гипотиреодизм, леченный тироксином. Заболевания, связанные с повышением свободных жирных кислот. Послеродовая дисфункция ЩЖ. Синдром резистентности к тиреоидным гормонам. Состояния, при которых снижается уровень или связывающая способность ТСГ. Тиреоидиты. Тиреотоксическая аденома. Токсический зоб. ТТГ-независимый тиреотоксикоз. Хронические заболевания печени.
|
Вторичный гипотиреоз (синдром Шихана, воспалительные заболевания в области гипофиза, тиреотропинома). Диета с низким содержанием белка и значительная недостача йода. Колебания уровней свободного Т4 могут наблюдаться у эутиреоидных пациентов при острых или хронических нетиреоидных болезнях Контакт со свинцом. Первичный гипотиреоз, не леченный тироксином (врожденный и приобретенный: эндемический зоб, АИТ, новообразования в ЩЖ, обширная резекция ЩЖ). Поздняя беременность. Резкое снижение массы тела у женщин с ожирением. Третичный гипотиреоз (ЧМТ, воспалительные процессы в области гипоталамуса). Хирургические вмешательства. |
ТРИЙОДТИРОНИН ( Т3 )
Трийодтиронин – тиреоидный гормон, на 58% состоящий из йода. Часть сывороточного Т3 образуется путем ферментативного дейодирования Т4 в периферических тканях, и только небольшое количество образуется прямым синтезом в ЩЖ.. Менее, чем 0,5 % Т3, циркулирующего в сыворотке, находится в свободной форме и биологически активна. Оставшийся Т3 находится в обратимой связи с сывороточными белками: ТСГ, ТСПА и альбумином. Афинность Т3 к сывороточным белкам в 10 раз ниже, чем Т4. В связи с этим уровень свободного Т3 не имеет такого большого диагностического значения, как уровень свободного Т4. По меньшей мере 80 % циркулирующего Т3 получено в результате монодейодизации Т4в периферических тканях. Т3 в 4 – 5 раз более активен в биологических системах, чем Т4. Хотя минимальные сывороточные концентрации Т3 в 100 раз ниже, чем концентрация Т4, большинство иммуноанализов имеют незначительную перекрестную реактивность с Т4. Так как уровни Т3 быстро меняются под влиянием стресса или других нетиреоидных факторов, измерение Т3 не является лучшим общим тестом определения тиреоидного статуса. Свободный Т3 составляет около 0,2 – 0,5 % общего Т3.
Афинность Т3 к сывороточным белкам в 10 раз ниже, чем Т4. В связи с этим уровень свободного Т3 не имеет такого большого диагностического значения, как уровень свободного Т4. По меньшей мере 80 % циркулирующего Т3 получено в результате монодейодизации Т4в периферических тканях. Т3 в 4 – 5 раз более активен в биологических системах, чем Т4. Хотя минимальные сывороточные концентрации Т3 в 100 раз ниже, чем концентрация Т4, большинство иммуноанализов имеют незначительную перекрестную реактивность с Т4. Так как уровни Т3 быстро меняются под влиянием стресса или других нетиреоидных факторов, измерение Т3 не является лучшим общим тестом определения тиреоидного статуса. Свободный Т3 составляет около 0,2 – 0,5 % общего Т3.
Период биологической полужизни Т3 составляет — 24 часа.
ПОКАЗАНИЯ К ОПРЕДЕЛЕНИЮ Т3
· дифференциальная диагностика заболеваний ЩЖ,
· контрольное исследование при изолированном Т3-токсикозе,
· начальная стадия гиперфункции ЩЖ, в частности автономных клеток,
· острый гипертиреоз после подавляющей терапии тироксином,
· рецидив гипертиреоза.
· для исключения передозировки лекарственных препаратов необходимо проводить контроль уровня Т3, который должен находиться в пределах нормы.
ФИЗИОЛОГИЧЕСКИЕ СОСТОЯНИЯ, ПРИВОДЯЩИЕ К ИЗМЕНЕНИЮ УРОВНЯ Т3 В КРОВИ
Концентрация Т3 в сыворотке крови новорожденных составляет 1/3 от его уровня, наблюдаемого у взрослых, но уже в течение 1 – 2 суток увеличивается до концентрации, выявляемой у взрослых. В раннем детском возрасте концентрация Т3 несколько уменьшается, а в подростковом возрасте (к 11 – 15 годам) вновь достигает уровня взрослого человека. После 65 лет наблюдается более значительное снижение уровня Т3 по сравнению с Т4. У женщин отмечаются более низкие концентрации Т3 , чем у мужчин, в среднем на 5 – 10 %.
Во время беременности (особенно в 3 триместре) концентрация Т3 в крови возрастает в 1,5 раза. После родов уровень гормона нормализуется в течение 1 недели.
Для показателей Т3 характерны сезонные колебания: максимальный уровень приходится на период с сентября по февраль, минимальный – на летний период.
ЗАБОЛЕВАНИЯ И СОСТОЯНИЯ, ПРИ КОТОРЫХ ВОЗМОЖНЫ ИЗМЕНЕНИЯ УРОВНЯ Т3 В КРОВИ
|
ПОВЫШЕНИЕ РЕЗУЛЬТАТА |
СНИЖЕНИЕ РЕЗУЛЬТАТА |
|
Большая высота над уровнем моря. Героинмания. Нарастание веса тела. Прерывание приема героина. При дефиците йода происходит компенсаторное повышение уровней общего и свободного Т3. При наложении жгута с целью взятия крови на 3 мин. без «работы рукой» возможно увеличение Т3 примерно на 10 %. Физические упражнения. |
Гемодиализ. Гипертермия. Голодание. Недоношенные новорожденные. Низкокалорийная диета. Острые заболевания. Плазмоферез. Плохое питание с низким содержанием белков. После абортов. Потеря веса. Тяжелые соматические заболевания. Тяжелые физические нагрузки у женщин. Электроконвульсивная терапия. |
ЗАБОЛЕВАНИЯ И СОСТОЯНИЯ, ПРИ КОТОРЫХ ВОЗМОЖНЫ ИЗМЕНЕНИЯ ОБЩЕГО Т3
|
ПОВЫШЕНИЕ РЕЗУЛЬТАТА |
СНИЖЕНИЕ РЕЗУЛЬТАТА |
|
Гипертиреоз. Йоддефицитный зоб. Леченный гипертиреоидизм. Начальная нетиреоидная недостаточность. Состояния с повышенным ТСГ. Т3-тиреотоксикоз.
|
Гипотиреоз (при раннем или легком первичном гипотиреоидизме Т4 снижается больше, чем Т3 – высокое соотношение Т3/Т4). Некомпенсированная первичная надпочечниковая недостаточность. Острые и подострые нетиреоидные заболевания. Первичный, вторичный и третичный гипотиреоз. Период выздоровления после тяжелых заболеваний. Синдром эутиреоидного больного. Состояния с пониженным ТСГ. Тяжелая нетиреоидная патология, включая соматические и психические заболевания. Хронические заболевания печени. |
ЛЕКАРСТВЕННЫЕ ПРЕПАРАТЫ, ОКАЗЫВАЮЩИЕ ВЛИЯНИЕ НА УРОВЕНЬ ОБЩЕГО Т3
|
ЗАВЫШЕНИЕ РЕЗУЛЬТАТА |
ЗАНИЖЕНИЕ РЕЗУЛЬТАТА |
|
АМИОДАРОН (КОРДАРОН) АНДРОГЕНЫ АСПАРАГИНАЗА ГЕРОИН ДЕКСТРОТИРОКСИН ДИНОПРОСТ ТРОМЕТАИН (ЭНЗАПРОСТ) ИЗОТРЕТИОНИН (РОАККУТАН) ЙОДИДЫ ЛИТИЙ МЕТАДОН (ДОЛОФИН, ФИСЕПТОН) ПЕРОРАЛЬНЫЕ КОНТРАЦЕПТИВЫ ПРОПИЛТИОУРАЦИЛ ПРОПРАНОЛОЛ (АНАПРИЛИН) ПРОТИВОСУДОРОЖНЫЕ СРЕДСТВА САЛИЦИЛАТЫ ТЕРБУТАЛИН ХОЛЕЦИСТОГРАФИЧЕСКИЕ В – ВА ЦИМЕТИДИН (ГИСТОДИЛ) ЭСТРОГЕНЫ |
ДЕКСАМЕТАЗОН (СЫВОРОТОЧНАЯ КОНЦЕНТРАЦИЯ МОЖЕТ УМЕНЬШАТЬСЯ НА 20 – 40 %) |
ЗАБОЛЕВАНИЯ И СОСТОЯНИЯ, ПРИ КОТОРЫХ ВОЗМОЖНЫ ИЗМЕНЕНИЯ СВОБОДНОГО Т3
|
ПОВЫШЕНИЕ УРОВНЯ СВОБОДНОГО Т3 |
СНИЖЕНИЕ УРОВНЯ СВОБОДНОГО Т3 |
|
Гипертиреоидизм. Т3-токсикоз. Синдром периферического сопротивления сосудов. |
Гипотиреоидизм. Третий триместр беременности. При нетиреоидных заболеваниях низкий уровень свободного Т3 является неспецифической находкой. |
ЛЕКАРСТВЕННЫЕ ПРЕПАРАТЫ, ОКАЗЫВАЮЩИЕ ВЛИЯНИЕ НА УРОВЕНЬ СВОБОДНОГО Т3
|
ЗАВЫШЕНИЕ РЕЗУЛЬТАТА |
ЗАНИЖЕНИЕ РЕЗУЛЬТАТА |
|
ДЕКСТРОТИРОКСИН ФЕНОПРОФЕН (НАЛФОН) |
АМИОДАРОН (КОРДАРОН) ВАЛЬПРОЕВАЯ КИСЛОТА (КОНВУЛЕКС, ЭНКОРАТ, ДЕПАКИН) НЕОМИЦИН (КОЛИМИЦИН) НИАЦИН ПРАЗОЗИН ПРОБУКОЛ ПРОПРАНОЛОЛ (АНАПРИЛИН, ОБЗИДАН) ТИРОКСИН ФЕНИТОИН (ДИФЕНИН) ХОЛЕЦИСТОГРАФИЧЕСКИЕ ПРЕПАРАТЫ (ИОПАНОЕВАЯ КИСЛОТА, ИПОДАТ) |
КЛИНИКО-ДИАГНОСТИЧЕСКОЕ ЗНАЧЕНИЕ Т3
· при дефиците йода наблюдается компенсаторное повышение общего и свободного Т3. Таким образом, организм приспосабливается к недостатку «сырья». Обеспечение достаточным количеством йода влечет за собой нормализацию Т3. Никакого лечения эти лица не требуют. Неверная трактовка повышенного уровня Т3 как Т3-токсикоза, невзирая на нормальный ТТГ и иногда даже сниженный Т4, может привести к необоснованному назначения тиреостатиков, что является грубой ошибкой.
Таким образом, организм приспосабливается к недостатку «сырья». Обеспечение достаточным количеством йода влечет за собой нормализацию Т3. Никакого лечения эти лица не требуют. Неверная трактовка повышенного уровня Т3 как Т3-токсикоза, невзирая на нормальный ТТГ и иногда даже сниженный Т4, может привести к необоснованному назначения тиреостатиков, что является грубой ошибкой.
· при гипотиреозе уровни общего и свободного Т3 могут длительное время находиться в районе нижнего предела нормы, так как повышенное периферическое превращение Т4 в Т3 компенсирует снижение Т3 .
· нормальный уровень Т3 может быть при скрытых функциональных дефектах тиреоидной функции, при гипотиреозе, компенсированном превращении Т4 в Т3.
· во время лечения зоба или послеоперационной заместительной терапии тироксином уровни ТТГ и Т3 измеряют для предупреждения дозировки.
· при лечении гипотиреоза тироксином повышение Т3 значительно меньше по сравнению с Т4. При введении больших доз тироксина ТТГ подавляется до нерегистрируемых значений. Для исключения передозировки лекарственных препаратов проводят анализ уровня Т3, который должен находиться в пределах нормы.
· в начале курса тиреостатической терапии уровень Т3 может возрастать в результате процессов компенсации.
· определение уровня Т3 в сыворотке имеет низкую чувствительность и специфичность при гипотиреозе, так как активизация конверсии Т4 в Т3 поддерживает уровень Т3 в пределах нормы до развития тяжелого гипотиреоза. Пациенты с НТЗ или в состоянии энергетического голода имеют низкие показатели с Т3 и о Т3. Уровень Т3 следует определять в сочетании с свободным Т4 при диагностике сложных и необычных проявлений гипертиреоза или некоторых редких состояний. Высокий уровень Т3 является частым и ранним признаком рецидива болезни Грейвса. Высокий или нормальный уровень Т3 встречается при гипертиреозе у пациентов с НТЗ на фоне снижения содержания ТТГ (менее 0,01 мМЕ/л). Высокий или нормальный уровень Т3 встречается при кордарониндуцированном гипертиреозе.
Высокий уровень Т3 является частым и ранним признаком рецидива болезни Грейвса. Высокий или нормальный уровень Т3 встречается при гипертиреозе у пациентов с НТЗ на фоне снижения содержания ТТГ (менее 0,01 мМЕ/л). Высокий или нормальный уровень Т3 встречается при кордарониндуцированном гипертиреозе.
АЛГОРИТМ ЛАБОРАТОРНОЙ ОЦЕНКИ ФУНКЦИИ
ЩИТОВИДНОЙ ЖЕЛЕЗЫ
|
ТТГ повышен, свободный Т4 повышен или в норме, свободный Т3 понижен или в норме.
|
* Прием амиодарона, йодсодержащих рентгеноконтрастных средств, больших доз пропранолола. * Тяжелая нетиреоидная патология, включая соматические и психические заболевания. * Некомпенсированная первичная надпочечниковая недостаточность. * Период выздоровления. |
|
ТТГ повышен, свободный Т4 повышен или в норме, клинический эутиреоз. |
* Тотальная резистентность к тиреоидным гормонам.
|
|
ТТГ повышен, свободный Т4 в норме
|
* Недавно проведенная коррекция гормонами ЩЖ. * Недостаточная терапия гормонами ЩЖ., пациенты не предъявляют жалоб. |
|
ТТГ понижен, свободный Т4 повышен, свободный Т3 понижен. |
* Артифициальный тиреотоксикоз вследствие самоназначения Т4. |
|
ТТГ понижен, свободный Т4 в норме. |
* Избыточная терапия гормонами ЩЖ. * Прием препаратов, содержащих Т3. |
|
ТТГ в норме, свободный Т4 и Т3 понижены. |
* Прием больших доз салицилатов.
|
|
ТТГ повышен, свободный Т4 повышен, клинический тиреотоксикоз. |
* ТТГ – секретирующие опухоли. |
|
ТТГ в норме, повышение уровня общего Т4 при нормальном уровне св. Т4. |
* Семейная дисальбуминемическая гипертироксинемия.
|
|
ТТГ повышен, свободный и общий Т4 снижены, общий и свободный Т3 снижены. |
* Хронические заболевания печени: хронический гепатит, цирроз печени. |
|
Аномальные концентрации общегоТ4 и общегоТ3 |
* Чаще всего являются результатом нарушений со стороны связывающего белка, а не результатом тиреоидной дисфункции. При изменении уровня ТСГ расчетные показатели свободногоТ4 более надежны, чем содержание общегоТ4. |
ИСТОЧНИКИ И МЕХАНИЗМЫ ДЕЙСТВИЯ ОРГАНИЧЕСКИХ
КОНТРТИРЕОИДНЫХ СРЕДСТВ
|
Химическое название |
Источники |
Механизм действия |
|
Тиоцианаты и изотиоцианаты |
Растения семейства крестоцветных, курение |
Ингибирование йодконцентрирующих механизмов |
|
Гойтрин |
Желтая репа |
Препятствие органификации йодида и образованию активных тиреоидных гормонов в ЩЖ (активность гойтрина составляет 133% активности пропилтиоурацила). |
|
Цианогенные гликозиды |
Маниок, маис, сладкий картофель, побеги бамбука |
Превращаются в организме в изотиоцианаты |
|
Дисульфиды |
Лук, чеснок |
Тиомочевиноподобное антитиреоидное действие |
|
Флавоноиды |
Просо, сорго, бобы, земляные орехи |
Ингибирование ТПО и дейодиназ йодтиронинов – торможение периферического метаболизма тиреоидных гормонов. |
|
Фенолы (резорцин) |
Питьевая вода, угольная пыль, сигаретный дым |
Торможение органификации йода в ЩЖ и ингибирование ТПО |
|
Полициклические ароматические углеводороды |
Пищевые продукты, питьевая вода, грунтовые воды |
Ускорение метаболизма Т4 за счет активации печеночной УДФ-глюкуронилтрансферазы и образования глюкуронида Т4 |
|
Эфиры фталевой кислоты |
Изделия из пластмассы, некоторые виды рыб |
Ингибирование ТПО и включения йода в тиреоидные гормоны |
|
Полихлорированные и полибромированные бифенилы |
Пресноводная рыба |
Развитие АИТ |
|
ДДТ |
Питьевая вода, продукты питания |
Гиперплазия фолликулярного эпителия, ускорение метаболизма тиреоидных гормонов, повышение активности микросомальных ферментов |
|
Высокий уровень или дефицит лития, селена |
|
Могут блокировать протеолиз коллоида и выход ТГ из фолликулов, поступление йода в ЩЖ, связь тиреоидных гормонов с белками сыворотки, ускорять процесс их дейодирования. |
ВИДЫ СИНДРОМА НЕТИРЕОИДНЫХ ЗАБОЛЕВАНИЙ,
ИХ ЗНАЧЕНИЕ И МЕХАНИЗМЫ РАЗВИТИЯ
|
Варианты синдрома нетиреоидных заболеваний (СНТЗ) |
|
Низкий уровень Т3 |
|
Снижение уровня Т3 наблюдается у 70% пациентов стационаров при системных заболеваниях при нормальной функции ЩЖ. Общий Т3 ниже нормы на 60%, свободный Т3 – на 40%.Уровень Т4 – нормальный. Вариант СНТЗ связан с нарушением превращения Т4 в Т3вследствие снижения активности 5-монодейодиназы. Данное состояние также характерно для голодания и представляет собой адаптивную реакцию организма, связанную со снижением основного обмена. |
|
Низкий уровень Т3 и Т4 |
|
Одновременное снижение уровня Т3 и Т4 часто встречается у пациентов палат интенсивной терапии. При этом низкий уровень общего Т4 – неблагоприятный прогностический признак. Данный вариант СНТЗ связан с присутствием в крови ингибитора связывания тиреоидных гормонов и увеличением метаболического клиренса Т4. |
|
Высокий уровень Т4 |
|
Повышение уровня сывороточного Т4 и реверсивного Т3 наблюдается при острой порфирии, хроническом гепатите, первичном билиарном циррозе. При этом уровень общего Т3 и свободного Т4 – в пределах нормы, уровень свободного Т3 – на нижней границе нормы или снижен. |
ЛЕКАРСТВЕННЫЕ ВЗАИМОДЕЙСТВИЯ, ВЛИЯЮЩИЕ
НА ЭФФЕКТИВНОСТЬ ТЕРАПИИ ТИРОКСИНОМ
|
МЕХАНИЗМ ВЗАИМОДЕЙСТВИЯ |
ЛЕКАРСТВЕННОЕ ВЕЩЕСТВО |
|
|
Одновременное использование может потребовать увеличение дозы L-тироксина |
||
|
Лекарственные средства, блокирующие рецепторы, как истинных катехоламинов, так и образующихся из тироксина псевдомедиаторов. |
Пропранолол (анаприлин, обзидан) |
|
|
Лекарственные средства, снижающие абсорбцию L-тироксина. |
Холестирамин (квестран) Гидроокись алюминия Сульфат железа (гемофер) Сукральфат (вентер) Колестипол Карбонат кальция |
|
|
Лекарственные средства, ускоряющие метаболизм Л-тироксина в печени |
Фенобарбитал Фенитоин (дифенин) Карбамазепин (финлепсин) Рифампицин |
|
|
Одновременное использование может потребовать уменьшение дозы L-тироксина |
||
|
Лекарственные средства, уменьшающие уровень тироксинсвязывающего глобулина в сыворотке крови |
Андрогены Анаболические стероиды Глюкокортикостероиды |
|
КЛИНИЧЕСКИЕ СИТУАЦИИ, ИЗМЕНЯЮЩИЕ
ПОТРЕБНОСТЬ В ТИРОКСИНЕ
|
ПОВЫШЕНИЕ ПОТРЕБНОСТИ В ТИРОКСИНЕ |
|
* Снижение абсорбции Т4 в кишечнике: заболевания слизистой тонкого кишечника (спру и т. * Препараты, увеличивающие выведение неметаболизированного Т4: рифампицин, карбамазепин, фенитоин. * Прием препаратов, снижающих абсорбцию тироксина: холестирамин, гидроокись алюминия, сульфат железа, карбонат кальция, сукральфат, колестипол. * Препараты, блокирующие конверсию Т4 в Т3: амиодарон (кордарон), дефицит селена. |
|
СНИЖЕНИЕ ПОТРЕБНОСТИ В ТИРОКСИНЕ |
|
* Старение (возраст более 65 лет). * Ожирение. |
ЛЕКАРСТВЕННЫЕ ПРЕПАРАТЫ, ВЛИЯЮЩИЕ НА
ФУНКЦИЮ ЩИТОВИДНОЙ ЖЕЛЕЗЫ
|
ЛЕКАРСТВЕННЫЙ ПРЕПАРАТ |
ВЛИЯНИЕ НА ЩИТОВИДНУЮ ЖЕЛЕЗУ |
|
Йодсодержащие препараты и рентгеноконтрастные вещества |
Индуцирование гипотиреоза за счет ингибирования синтеза и секреции гормонов ЩЖ – снижение уровня Т4 и повышение содержания ТТГ. |
|
Препараты лития |
Подавляют секрецию Т4 и Т3 и снижают превращение Т4 в Т3, подавляют протеолиз тиреоглобулина. |
|
Сульфаниламиды (в том числе препараты, используемые для лечения СД) |
Оказывают слабое супрессивное влияние на ЩЖ, тормозят синтез и секрецию тиреоидных гормонов (оказывают структурные и функциональные нарушения ЩЖ). |
|
Дофамин |
Подавляет секрецию ТТГ. |
|
Тестостерон, метилтестостерон, нандролон |
Уменьшение содержания в сыворотке ТСГ и концентрации общего Т4 и стимулирование синтеза ТТГ. |
|
Фенитоин, Фенобарбитал, Карбамазепин
|
Усиливают катаболизм Т4 ферментными системами печени (при длительном применении требуется контроль функции щитовидной железы). При длительном лечении фенитоином уровень свободного Т4 и ТТГ могут оказаться аналогичными таковым при вторичном гипотиреозе. |
|
Оральные контрацептивы |
Могут вызвать значительное повышение общего Т4, но не свободного Т4. |
|
Салицилаты |
Блокируют захват йода ЩЖ, повышают свободный Т4 за счет снижения связывания Т4 с ТСГ. |
|
Бутадион |
Влияет на синтез гормонов ЩЖ, снижая уровень общего и свободного Т4. |
|
Глюкокортикоиды (при кратковременном приеме в больших дозах и при длительной терапии в средних дозах) |
Снижают превращение Т4 в Т3 за счет увеличения конценрации неактивного реверсивного Т3, ингибируют секрецию тиреоидных гормонов и ТТГ и уменьшают его выделение на ТРГ. |
|
Бета-блокаторы |
Замедляют конверсию Т4 в Т3 и понижают уровень Т3. |
|
Фуросемид (в больших дозах) |
Вызывает падение общего и свободного Т4 с последующим повышением ТТГ. |
|
Гепарин |
Подавляет поглощение Т4 клетками. При проведении гепаринотерапии может быть выявлен неадекватно высокий уровень свободного Т4. |
|
Амиодарон |
Эффекты разнонаправленные, в зависимости от исходного обеспечения йодом и состояния ЩЖ. * Амиодарониндуцированный гипотиреоз наиболее часто наблюдается в йоддостаточных регионах. Патогенез: Амиодарон ингибируя ТТГ-зависимую продукцию цАМФ, снижает синтез тиреоидных гормонов и йодный метаболизм; ингибирует 5-дейодиназу – селенопротеина, обеспечивающего превращение Т4 в Т3 и реверсионный Т3, что приводит к снижению экстра- и интратиреоидного содержания Т3. * Амиодарониндуцированный тиреотоксикоз наиболее часто встречается в йоддефицитных или районах умеренного йодного дефицита. Патогенез: йод, высвобождаемый из амиодарона, приводит к повышению синтеза тиреоидных гормонов в существующих зонах автономии в ЩЖ.
|
ПАЦИЕНТЫ, ПРИНИМАЮЩИЕ АМИОДАРОН (КОРДАРОН)
До лечения необходимо исследование базального уровня ТТГ и анти-ТПО. Содержание свободногоТ4 и свободногоТ3 проверяют, если изменен уровень ТТГ. Повышение уровня анти-ТПО является фактором риска тиреоидной дисфункции на фоне терапии кордароном.
В течение первых 6 месяцев после начала терапии уровень ТТГ может не соответствовать уровню периферических тиреоидных гормонов (высокий уровень ТТГ / высокий уровень свободногоТ4 / низкий уровень свободногоТ3). При сохранении эутиреоза показатель ТТГ со временем обычно нормализуется.
Длительное наблюдение. Уровень ТТГ в ходе терапии кордароном следует определять каждые 6 месяцев. Именно уровень ТТГ в таких условиях является надежным показателем тиреоидного статуса.
Прием амиодарона вначале вызывает изменения уровня ТТГ в сторону повышения. За этим следует динамика уровней реверсивного Т3, Т4 и Т3.Прогрессивное снижение уровня Т3 отражает нарушение периферического превращения Т4 в Т3.Увеличение содержания общего и свободного Т4 может быть связано со стимулирующим эффектом ТТГ и/или со снижением клиренса Т4.
ПАЦИЕНТЫ С НЕТИРЕОИДНЫМИ
ЗАБОЛЕВАНИЯМИ (НТЗ)
Острые и хронические НТЗ оказывают сложное влияние на результаты тиреоидных тестов. Тестирование по возможности следует отложить до выздоровления, за исключением случаев отягощенного анамнеза или появления симптомов дисфункции ЩЖ. У тяжелобольных, а также при интенсивном медикаментозном лечении результаты некоторых тиреоидных тестов не поддаются интерпретации.
Сочетанное определение уровня ТТГ и Т4 позволяет наиболее надежно дифференцировать истинную первичную тиреоидную патологию (совпадение изменений уровня Т4 и ТТГ) и транзиторные сдвиги, вызванные самими НТЗ (расхождение изменений уровня Т4 и ТТГ).
Патологический уровень свободного Т4 у пациентов с тяжелыми соматическими болезнями не доказывает наличия тиреоидной патологии. В случае патологического уровня свободного Т4 необходимо исследовать содержание общего Т4.Если оба показателя (свободный Т4 и общий Т4) однонаправлено выходят за пределы нормы, тиреоидная патология возможна. Если же показатели свободного Т4 и общего Т4 расходятся, то это, скорее всего, обусловлено не тиреоидной дисфункцией, а соматическим заболеванием, приемом медикаментов. При выявлении патологического уровня общего Т4 необходимо соотнести данный результат с тяжестью соматического заболевания. Низкий уровень общего Т4 типичен лишь для тяжело- и агонирующих больных. Низкий уровень общего Т4 у пациентов вне реанимационного отделения позволяет предполагать гипотиреоз. Повышенный уровень общего Т3 и свободного Т3 является надежным показателем гипертиреоза при соматических заболеваниях, но нормальный или низкий уровень Т3 не исключает гипертиреоз.
Определение уровня ТТГ у больных с НТЗ. Определение уровня ТТГ и Т4 (свободного Т4 и общего Т4) – наиболее эффективная комбинация для выявления тиреоидной дисфункции больных с соматической патологией. В таких случаях следует расширить референтные интервалы ТТГ до 0,05-10,0 мМЕ/л. Уровень ТТГ может транзиторно снижаться до субнормальных величин в острой фазе болезни и повышаться в фазе выздоровления.
ДИАГНОСТИКА ЗАБОЛЕВАНИЙ ЩИТОВИДНОЙ
ЖЕЛЕЗЫ ВО ВРЕМЯ БЕРЕМЕННОСТИ
Изменение функционирования ЩЖ у женщин происходит уже с первых недель беременности. На нее воздействует множество факторов, большая часть которых прямо или косвенно стимулирует ЩЖ женщины. Преимущественно это происходит в первой половине беременности.
Тиреотропный гормон. Буквально с первых недель беременности под влиянием хорионического гонадотропина (ХГ), обладающего структурной гомологией с ТТГ, стимулируется продукция тиреоидных гормонов ЩЖ.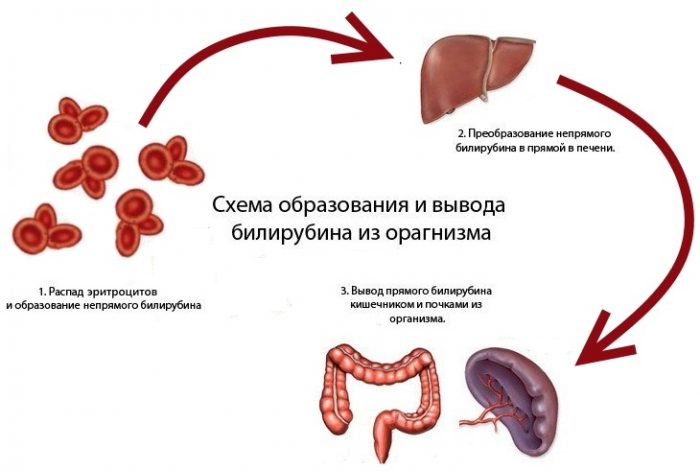 В связи с этим по механизму обратной связи подавляется продукция ТТГ, уровень которого на протяжении первой половины беременности оказывается сниженным примерно у 20% беременных. При многоплодной беременности, когда уровень ХГ достигает очень высоких значений, уровень ТТГ в первой половине беременности оказывается значительно снижен, а порой подавлен, практически у всех женщин. Наиболее низкие показатели уровня ТТГ в среднем приходятся на 10 – 12 неделю беременности. Тем не менее, в отдельных случаях он может оставаться нескольким сниженным вплоть до поздних сроков беременности.
В связи с этим по механизму обратной связи подавляется продукция ТТГ, уровень которого на протяжении первой половины беременности оказывается сниженным примерно у 20% беременных. При многоплодной беременности, когда уровень ХГ достигает очень высоких значений, уровень ТТГ в первой половине беременности оказывается значительно снижен, а порой подавлен, практически у всех женщин. Наиболее низкие показатели уровня ТТГ в среднем приходятся на 10 – 12 неделю беременности. Тем не менее, в отдельных случаях он может оставаться нескольким сниженным вплоть до поздних сроков беременности.
Тиреоидные гормоны. Определение уровня общих тиреоидных гормонов во время беременности не информативно, поскольку он всегда будет повышен (в целом продукция тиреоидных гормонов во время беременности в норме увеличивается на 30 – 50%). Уровень свободного Т4 в первом триместре беременности, как правило, высоконормален, но примерно у 10% с подавленным уровнем ТТГ превышает верхнюю границу нормы. По мере увеличения сроков беременности уровень свободного Т4 будет постепенно снижаться и к концу беременности очень часто оказывается низконормальным. У части пациенток, даже не имеющих патологии ЩЖ и получающих индивидуальную йодную профилактику, на поздних сроках беременности может обнаруживаться пограничное снижение уровня свободного Т4 в сочетании с нормальным уровнем ТТГ. Уровень свободного Т3, как правило, меняется однонаправлено с уровнем свободного Т4, но повышенным оказывается реже.
По мере увеличения сроков беременности уровень свободного Т4 будет постепенно снижаться и к концу беременности очень часто оказывается низконормальным. У части пациенток, даже не имеющих патологии ЩЖ и получающих индивидуальную йодную профилактику, на поздних сроках беременности может обнаруживаться пограничное снижение уровня свободного Т4 в сочетании с нормальным уровнем ТТГ. Уровень свободного Т3, как правило, меняется однонаправлено с уровнем свободного Т4, но повышенным оказывается реже.
Общие принципы диагностики заболеваний ЩЖ во время беременности.
* Необходимо сочетанное определение ТТГ и свободного Т4.
* Определение уровня общего Т4 и Т3 во время беременности малоинформативно.
* Уровень ТТГ в первой половине беременности в норме понижен у 20-30% женщин.
* Уровни общих Т4 и Т3 в норме всегда повышены (примерно в 1,5 раза)..jpg)
* Уровень свободного Т4 в первом триместре несколько повышен примерно у 2% беременных и у 10% женщин с подавленным ТТГ.
* На поздних сроках беременности в норме часто определяется низконормальный или даже погранично сниженный уровень свободного Т4 при нормальном уровне ТТГ.
ТИРЕОГЛОБУЛИН (ТГ)
Тиреоглобулин – гликопротеин, содержащий йод. ТГ является основным компонентом коллоида фолликулов щитовидной железы и выполняет функцию накопления тиреоидных гормонов. На поверхности ТГ происходит синтез тиреоидных гормонов. Секреция ТГ контролируется ТТГ.
Период биологической полужизни ТГ в плазме крови — 4 суток.
ЗАБОЛЕВАНИЯ И СОСТОЯНИЯ, ПРИ КОТОРЫХ ВОЗМОЖНЫ ИЗМЕНЕНИЯ УРОВНЯ ТГ В КРОВИ
Повышение содержания в крови ТГ отражает нарушение целостности гематофолликулярного барьера и наблюдается при заболеваниях, протекающих с нарушением структуры железы либо сопровождающихся дефицитом йода. Выход ТГ в кровоток увеличивается при стимуляции и структурных поражениях ЩЖ. Определение ТГ не имеет смысла в ближайшие 2 – 3 недели после пункционной биопсии, так как уровень ТГ может быть повышен из-за пассивного выхода коллоида в кровь при травматизации железы. Уровень ТГ повышается в ближайшие сроки после операций на ЩЖ. Потребление большого количества йода с пищей подавляет выход тиреоидных гормонов из ЩЖ, сдвигая равновесие между образованием и распадом ТГ в сторону его образования и накопления в коллоиде. Уровень ТГ может быть повышен при ДТЗ, подостром тиреоидите, увеличении ЩЖ под действием ТТГ, в некоторых случаях доброкачественной аденомы ЩЖ.
Выход ТГ в кровоток увеличивается при стимуляции и структурных поражениях ЩЖ. Определение ТГ не имеет смысла в ближайшие 2 – 3 недели после пункционной биопсии, так как уровень ТГ может быть повышен из-за пассивного выхода коллоида в кровь при травматизации железы. Уровень ТГ повышается в ближайшие сроки после операций на ЩЖ. Потребление большого количества йода с пищей подавляет выход тиреоидных гормонов из ЩЖ, сдвигая равновесие между образованием и распадом ТГ в сторону его образования и накопления в коллоиде. Уровень ТГ может быть повышен при ДТЗ, подостром тиреоидите, увеличении ЩЖ под действием ТТГ, в некоторых случаях доброкачественной аденомы ЩЖ.
Присутствие антител к ТГ может быть причиной ложноотрицательных результатов, поэтому параллельно с ТГ желательно определять антитела к ТГ.
У больных недифференцированным раком ЩЖ концентрация ТГ в крови увеличивается редко. При дифференцированных опухолях с низкой функциональной активностью уровень ТГ повышается в меньшей степени, чем в опухолях с высокой функциональной активностью.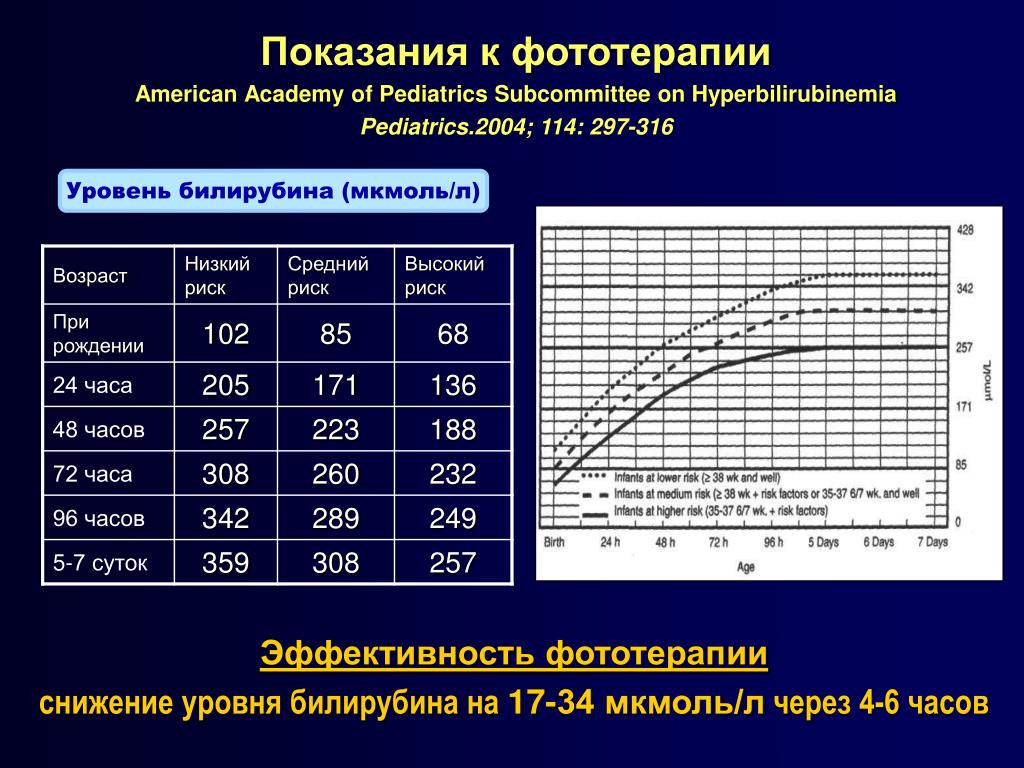 Повышение уровня ТГ установлено при высокодифференцированном раке ЩЖ. Большое диагностическое значение имеет определение уровня ТГ для выявления метастазов карциномы ЩЖ и динамического контроля за состоянием больных на фоне лечения фолликулярной карциномы. Также установлено, что метастазы рака ЩЖ имеют способность синтезировать ТГ.
Повышение уровня ТГ установлено при высокодифференцированном раке ЩЖ. Большое диагностическое значение имеет определение уровня ТГ для выявления метастазов карциномы ЩЖ и динамического контроля за состоянием больных на фоне лечения фолликулярной карциномы. Также установлено, что метастазы рака ЩЖ имеют способность синтезировать ТГ.
Снижение после перенесенной хирургической операции или лучевой терапии уровня ТГ в крови исключает наличие метастазов. Напротив, нарастание уровня ТГ может служить признаком генерализованного процесса.
Поскольку больные после радикального лечения дифференцированного рака ЩЖ получают высокие дозы тиреоидных гормонов ( для подавления секреции ТТГ ), на фоне которого также снижается уровень ТГ, его концентрацию следует определять через 2 – 3 недели после отмены супрессивной терапии тиреоидными гормонами.
В педиатрической эндокринологии определение ТГ имеет большое значение при ведении детей с врожденным гипотиреозом для подбора дозы заместительной гормональной терапии. При аплазии ЩЖ, когда ТГ в крови не определяется, показана максимальная дозировка, тогда как при других вариантах обнаружение и увеличение концентрации ТГ позволяет предполагать обратимое течение болезни, в связи с чем дозировка гормона может быть уменьшена.
При аплазии ЩЖ, когда ТГ в крови не определяется, показана максимальная дозировка, тогда как при других вариантах обнаружение и увеличение концентрации ТГ позволяет предполагать обратимое течение болезни, в связи с чем дозировка гормона может быть уменьшена.
ФИЗИОЛОГИЧЕСКИЕ СОСТОЯНИЯ, ПРИВОДЯЩИЕ К ИЗМЕНЕНИЮ УРОВНЯ ТГ В КРОВИ
Значения ТГ у новорожденных повышены и значительно снижаются в течение первых 2 лет жизни.
ПОКАЗАНИЯ К ОПРЕДЕЛЕНИЮ ТГ
— карцинома ЩЖ (за исключением медуллярного рака),
— раннее выявление рецидивов и метастазов высокодифференцированного рака ЩЖ у оперированных больных,
— оценка эффективности радийодтерапии метастазов рака ЩЖ (по убыли его содержания в крови до нормальных значений),
— метастазы в легких неясного происхождения,
— метастазы в костях неясного происхождения, патологическая ломкость костей,
— определение ТГ нельзя проводить с целью дифференциальной диагностики доброкачественных и злокачественных опухолей ЩЖ.
КОНЦЕНТРАЦИЯ ТГ У ЗДОРОВЫХ ЛИЦ И ПРИ РАЗЛИЧНЫХ ЗАБОЛЕВАНИЯХ ЩЖ
Здоровые лица 1,5 – 50нг/мл
Рак щитовидной железы:
До операции 125,9 +8,5 нг/мл
После операции без метастазов и рецидивов 6,9+1,8 нг/мл
Метастазы и рецидивы высокодифференцированного 609,3 + 46,7 нг/мл
рака ЩЖ у оперированных больных
Доброкачественные опухоли (до операции) 35,2 + 16,9 нг/мл
Тиреотоксикоз (тяжелая форма) 329,2 + 72,5 нг/мл
АНТИТЕЛА К ТИРЕОГЛОБУЛИНУ ( АНТИ – ТГ )
Щитовидная железа, содержащая специфические антигены, может приводить иммунную систему организма в состояние аутоагрессии. Одним из таких антигенов является тиреоглобулин. Повреждение ЩЖ при аутоиммунных или неопластических заболеваниях может вызвать попадание ТГ в кровеносное русло, что, в свою очередь, ведет к активации иммунного ответа и синтезу специфических антител. Концентрация анти-ТГ изменяется в широком диапазоне и зависит от заболевания. Поэтому определение концентрации анти-ТГ может быть использовано для диагностики и мониторинга лечения заболеваний ЩЖ.
Одним из таких антигенов является тиреоглобулин. Повреждение ЩЖ при аутоиммунных или неопластических заболеваниях может вызвать попадание ТГ в кровеносное русло, что, в свою очередь, ведет к активации иммунного ответа и синтезу специфических антител. Концентрация анти-ТГ изменяется в широком диапазоне и зависит от заболевания. Поэтому определение концентрации анти-ТГ может быть использовано для диагностики и мониторинга лечения заболеваний ЩЖ.
ЗАБОЛЕВАНИЯ И СОСТОЯНИЯ, ПРИ КОТОРЫХ ВОЗМОЖНЫ ИЗМЕНЕНИЯ УРОВНЯ АНТИ-ТГ В КРОВИ
Анти-ТГ являются важным параметром для выявления аутоиммунных заболеваний ЩЖ и их тщательно измеряют во время наблюдения за ходом болезни. Повышение уровня анти-ТГ определяется при тиреоидите Хашимото (больше 85 % случаев), болезни Грейвса (больше 30 % случаев), рака ЩЖ(45 %случаев), идиопатической микседеме (больше 95 % случаев), пернициозной анемии (50 % случаев, низкие титры), СКВ (около 20 % случаев), подостром тиреоидите де Кервена( низкие титры), гипотиреозе (около 40 % случаев), ДТЗ (около 25 % случаев), слабоположительный результат может быть получен при нетоксическом зобе.
Эстроген-прогестероновая терапия с целью контрацепции увеличивает титр антител к тиреоглобулину и пероксидазе. У женщин с АИТ при приеме данных препаратов титр антител значительно выше, чем у лиц с АИТ, не принимающих эти лекарственные препараты.
Повышенный титр анти-ТГ может быть получен у больных с неэндокринными заболеваниями при приеме препаратов, влияющих на характер иммунного ответа.
У больных тиреоидитом Хашимото титр анти-ТГ в процессе лечения, как правило, снижается, но могут встречаться больные, у которых анти-ТГ могут персистировать или обнаруживаться волнообразно с периодом около 2 – 3 лет. Титр анти-ТГ у беременных женщин с болезнью Грейвса или Хашимото снижается прогрессивно в течение беременности и кратковременно возрастает после родов, достигая пика через 3 – 4 месяца. Нормальный титр анти-ТГ не исключает тиреоидита Хашимото. Тест определения микросомальных антител более чувствителен по отношению к тиреоидиту Хашимото, чем тест анти-ТГ, особенно у пациентов моложе 20 лет.
Определение анти-ТГ дает возможность прогнозировать нарушение функции ЩЖ у больных с другими аутоиммунными эндокринными заболеваниями и у членов семей с наследственными органоспецифическими аутоиммунными заболеваниями. Слабо положительные результаты обычно обнаруживаются при других аутоиммунных расстройствах и хромосомных нарушениях таких, как синдром Турнера и синдром Дауна.
Положительные результаты у некоторых больных гипертиреоидизмом позволяют думать о сочетании с тиреоидитом. Использование анти-ТГ для выявления аутоиммунных заболеваний ЩЖ особенно оправдано в йоддефицитных районах.
У детей, рожденных от матерей с высокими титрами анти-ТГ, в течение жизни могут развиваться аутоиммунные тиреоидные заболевания, что требует отнести таких детей к группе риска.
Около 5 — 10 % практически здоровых людей могут иметь низкий титр анти-ТГ без симптомов болезни, чаще у женщин и пожилых людей, что связано, вероятно, с выявлением лиц, имеющих субклинические формы аутоиммунного тиреоидита.
ПОКАЗАНИЯ К ОПРЕДЕЛЕНИЮ АНТИ-ТГ: — новорожденные: высокий титр анти-ТГ у матерей, — хронический тиреоидит Хашимото, — дифференциальная диагностика гипотиреоза, — диффузный токсический зоб (болезнь Грейвса), — послеоперационное ведение больных высокодифференцированным раком ЩЖ в комплексе с ТГ, — в йоддефицитных районах оценка уровня анти-ТГ в сыворотке способствует диагностике аутоиммунной тиреоидной патологии у пациентов с узловым зобом.
РЕФЕРЕНТНЫЕ ПРЕДЕЛЫ – 0 – 100 мЕ/мл
АНТИТЕЛА К ТИРЕОИДНОЙ ПЕРОКСИДАЗЕ
(АНТИ – ТПО)
Тест анти-ТПО используется для верификации аутоиммунных тиреопатий. Обладая способностью связываться с комплементом, анти-ТПО принимают прямое участие в аутоагрессии, то есть являются показателем агрессии иммунной системы по отношению к собственному организму. Тиреоидная пероксидаза обеспечивает образование активной формы йода, который способен включаться в процесс йодификации тиреоглобулина, то есть играет ключевую роль в процессе синтеза тиреоидных гормонов.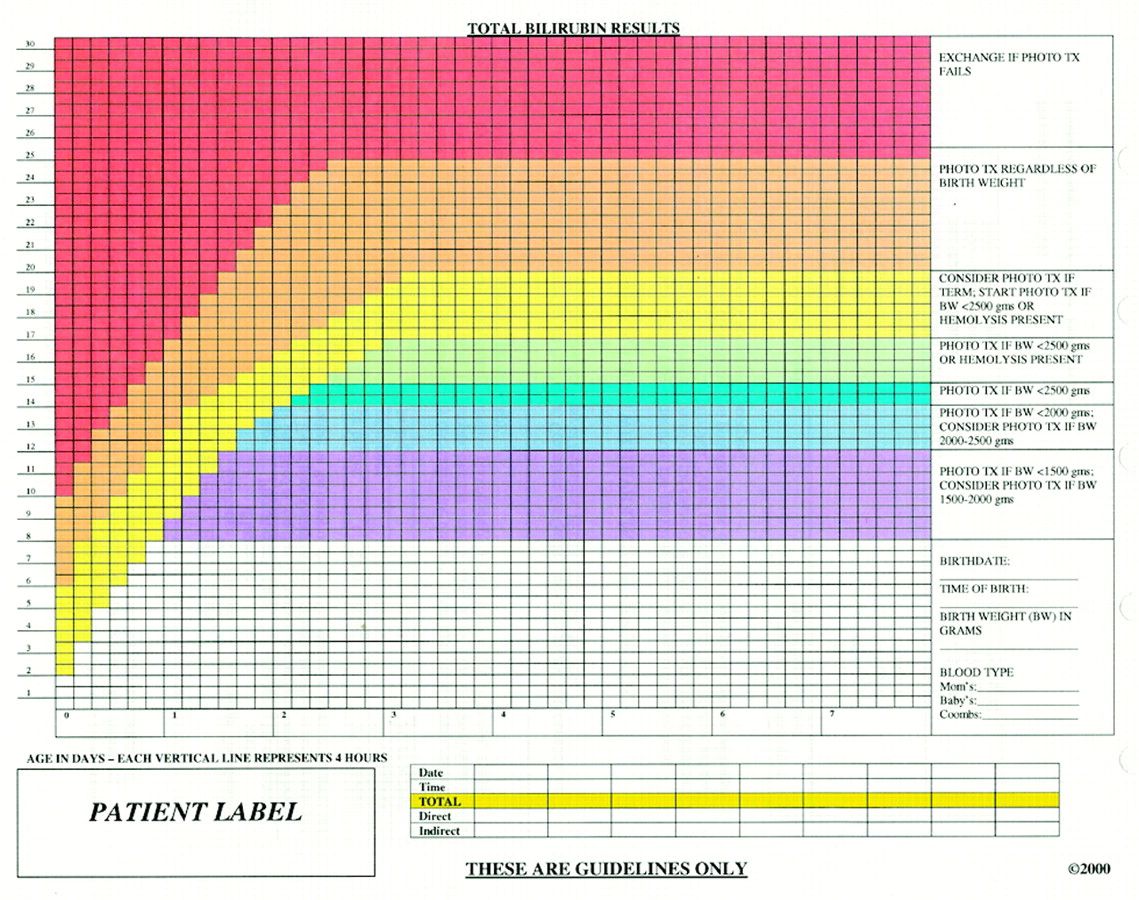 Антитела к ферменту блокируют его активность, вследствие чего снижается секреция тиреоидных гормонов, в основном тироксина. Анти-ТПО – наиболее чувствительный тест для обнаружения аутоиммунных заболеваний ЩЖ. Обычно их появление является первым сдвигом, который наблюдается в ходе развития гипотиреоза вследствие тиреоидита Хашимото.
Антитела к ферменту блокируют его активность, вследствие чего снижается секреция тиреоидных гормонов, в основном тироксина. Анти-ТПО – наиболее чувствительный тест для обнаружения аутоиммунных заболеваний ЩЖ. Обычно их появление является первым сдвигом, который наблюдается в ходе развития гипотиреоза вследствие тиреоидита Хашимото.
ЗАБОЛЕВАНИЯ И СОСТОЯНИЯ, ПРИ КОТОРЫХ ВОЗМОЖНЫ ИЗМЕНЕНИЯ УРОВНЯ АНТИ-ТПО
Аутоиммунные заболевания ЩЖ являются основным фактором, лежащим в основе гипотиреоза и гипертиреоза, и развиваются у генетически предрасположенных лиц. Таким образом, измерение циркулирующих анти-ТПО является маркером генетической предрасположенности. Наличие анти-ТПО и повышенный уровень ТТГ позволяет прогнозировать развитие гипотиреоза в будущем.
Высокая концентрация анти-ТПО наблюдается при тиреоидите Хашимото (чувствительность 90–100 %)и болезни Грейвса (чувствительность 85 %). Уровень анти-ТПО повышается в 40 – 60 % при ДТЗ, но в меньшем титре, чем при активной стадии тиреоидита Хашимото.
Обнаружение анти-ТПО во время беременности говорит о риске развития у матери послеродового тиреоидита и возможном влиянии на развитие ребенка.
В низких концентрациях анти-ТПО могут встречаться у 5 – 10 % здорового населения и у пациентов с заболеваниями, не связанными со ЩЖ, например, при воспалительных ревматических заболеваниях.
Титр анти-ТПО увеличивается при лечении эстроген-прогестероновыми препаратами и приеме препаратов, влияющих на характер иммунного ответа.
ПОКАЗАНИЯ К ОПРЕДЕЛЕНИЮ АНТИ-ТПО
— аутоиммунный тиреоидит,
— прогноз риска гипотиреоза при изолированном повышении уровня ТТГ,
— прогноз послеродового тиреоидита у женщин из групп высокого риска,
— офтальмопатия: увеличение окологлазных тканей (подозрение на «эутиреоидную болезнь Грейвса»).
— новорожденные: гипертиреоз и высокий уровень анти-ТПО или болезнь Грейвса у матери,
— фактор риска тиреоидной дисфункции при терапии интерфероном, интерлейкином-2, препаратами лития, кордароном,
— фактор риска невынашивания беременности и неудачи при оплодотворении.
РЕФЕРЕНСНЫЕ ПРЕДЕЛЫ – 0 – 30 мЕ/мл.
АНТИТЕЛА К МИКРОСОМАЛЬНОЙ ФРАКЦИИ
(АНТИ-МФ)
Аутоантитела к микросомальной фракции выявляются при всех видах аутоиммунных заболеваний ЩЖ, однако, могут обнаруживаться и у здоровых людей. Анти-МФ являются цитотоксичным фактором, непосредственно вызывающим повреждение тиреоидных клеток. Микросомальный антиген является липопротеидом, из которого состоят мембраны пузырьков, содержащие тиреоглобулин. Аутоиммунный тиреоидит – заболевание, которое характеризуется образованием антител к различным компонентам ЩЖ с развитием ее лимфоидной инфильтрации и разрастанием фиброзной ткани. Анти-МФ способны разрушать ЩЖ и снижать ее функциональную активность.
ЗАБОЛЕВАНИЯ И СОСТОЯНИЯ, ПРИ КОТОРЫХ ВОЗМОЖНЫ ИЗМЕНЕНИЯ УРОВНЯ АНТИ-МФ
Наиболее высокие уровни анти-МФ обнаруживаются у пациентов с АИТ Хашимото( у 95 % больных), идиопатической мексидемой, на последней стадии хронического атрофического тиреоидита, особенно у пожилых женщин, довольно часто встречаются у пациентов с выявленной нелеченной формой болезни Грейвса. Анти-МФ определяются у 85 % больных ДТЗ, что указывает на его аутоиммунный генез. Анти-МФ иногда выявляются при раке ЩЖ. Повышенные уровни анти-МФ в ходе 1 триместра беременности указывают на определенную степень риска послеродового тиреоидита.
Анти-МФ определяются у 85 % больных ДТЗ, что указывает на его аутоиммунный генез. Анти-МФ иногда выявляются при раке ЩЖ. Повышенные уровни анти-МФ в ходе 1 триместра беременности указывают на определенную степень риска послеродового тиреоидита.
ПОКАЗАНИЯ К ОПРЕДЕЛЕНИЮ АНТИ-МФ
— тиреоидит Хашимото,
— аутоиммунный характер заболеваний ЩЖ,
— прогноз послеродового тиреоидита у женщин из групп высокого риска,
— высокая степень риска возникновения тиреоидита при наследственной предрасположенности к данному заболеванию, при других формах аутоиммунных процессов (сахарный диабет 1 типа, болезнь Аддисона, пернициозная анемия).
АНТИТЕЛА КРЕЦЕПТОРАМ ТТГ (TTT—RP)
Рецепторы тиреотропного гормона — мембранные структуры тиреоцитов (и, возможно, клеток других органов и тканей). ТТГ-RP являются регуляторными белками, интегрированными в мембране тиреоидной клетки и влияющими как на синтез и секрецию ТГ, так и на клеточный рост. Они специфически связывают ТТГ гипофиза и обеспечивают реализацию его биологического действия. Причиной развития диффузного токсического зоба (болезнь Грейвса) считается появление в крови больных особых иммуноглобулинов — аутоантител, специфически конкурирующих с ТТГ за связывание с рецепторами тиреоцитов и способных оказывать на щитовидную железу стимулирующее влияние, аналогичное ТТГ. Выявление высокого уровня аутоантител к ТТГ-рецепторам в крови больных с болезнью Грейвса является прогностическим предвестником рецидива заболевания (чувствительность 85 % и специфичность 80 %). Фетоплацентарный перенос этих антител является одной из причин врожденного гипертиреоза у новорожденных, если мать страдает болезнью Грейвса. Для получения доказательства об обратимом характере заболевания необходим лабораторный мониторинг, направленный на установление элиминации антител к ТТГ-RP из организма ребенка.
ТТГ-RP являются регуляторными белками, интегрированными в мембране тиреоидной клетки и влияющими как на синтез и секрецию ТГ, так и на клеточный рост. Они специфически связывают ТТГ гипофиза и обеспечивают реализацию его биологического действия. Причиной развития диффузного токсического зоба (болезнь Грейвса) считается появление в крови больных особых иммуноглобулинов — аутоантител, специфически конкурирующих с ТТГ за связывание с рецепторами тиреоцитов и способных оказывать на щитовидную железу стимулирующее влияние, аналогичное ТТГ. Выявление высокого уровня аутоантител к ТТГ-рецепторам в крови больных с болезнью Грейвса является прогностическим предвестником рецидива заболевания (чувствительность 85 % и специфичность 80 %). Фетоплацентарный перенос этих антител является одной из причин врожденного гипертиреоза у новорожденных, если мать страдает болезнью Грейвса. Для получения доказательства об обратимом характере заболевания необходим лабораторный мониторинг, направленный на установление элиминации антител к ТТГ-RP из организма ребенка. Исчезновение антител у ребенка после медикаментозного достижения эутиреоза и устранения зоба служит основанием для решения вопроса о прекращении лекарственной терапии.
Исчезновение антител у ребенка после медикаментозного достижения эутиреоза и устранения зоба служит основанием для решения вопроса о прекращении лекарственной терапии.
Аутоантитела к ТТГ-рецепторам в повышенных количествах могут быть обнаружены у больных с зобом Хашимото, при подостром АИТ. Уровень аутоантител прогрессивно снижается при медикаментозном лечении этих заболеваний или после тиреоидэктомии, что может быть использовано для контроля за эффективностью проводимого лечения.
ПОКАЗАНИЯ К НАЗНАЧЕНИЮ:
|
АБСОЛЮТНЫЕ |
ОТНОСИТЕЛЬНЫЕ |
|
· Дифференциальный диагноз послеродового тиреоидита и БГ при послеродовом тиреотоксикозе. · Прогноз риска фетального/неонатального тиреотоксикоза у женщин с предшествовавшей радиоаблацией ЩЖ по поводу БГ или на фоне текущей терапии тионамидами. |
· Диагностика эутиреоидной офтальмопатии Грейвса. · Расчёт длительности терапии и риска рецидива у пациентов, получающих терапию по поводу БГ (особенно у детей).
|
РЕФЕРЕНСНЫЕ ПРЕДЕЛЫ: Уровень аутоантител к ТТГ-рецепторам в сыворотке в норме составляет до 11 ЕД/л.
Сдавайте анализы постоянно в одной и той же лаборатории – и вашему врачу будут примерно известны Ваши личные показатели нормы и любое отклонение от нормы будет сразу им замечено.
Что такое билирубин | Медтехника Пермь
Билирубин – это красящее вещество (пигмент), которое находится в крови и впоследствии выводится с желчью, именно поэтому его называют желчным пигментом. Образуется данный пигмент в результате распада гемоглобина и миоглобина – белков крови, которые в больших количествах содержатся в эритроцитах. При разрушении постаревших эритроцитов (как правило, этот процесс происходит в селезенке, костном мозге и печени – так называемых кроветворных органах) выделяется свободный, или непрямой билирубин.
Образуется данный пигмент в результате распада гемоглобина и миоглобина – белков крови, которые в больших количествах содержатся в эритроцитах. При разрушении постаревших эритроцитов (как правило, этот процесс происходит в селезенке, костном мозге и печени – так называемых кроветворных органах) выделяется свободный, или непрямой билирубин.
Непрямой билирубин связывается в крови с альбуминами и транспортируется в печень, где под воздействием ферментов преобразуется в соединение с глюкуроновой кислотой – билирубин прямой, или связанный. Прямой билирубин и незначительное количество непрямого (вместе они составляют билирубин общий) с желчью выводятся в кишечник, где и утилизируются – под воздействием микрофлоры кишечника данные пигменты превращаются в новые химические соединения и выводятся из организма с калом и мочой.
Важно знать, что непрямой билирубин является сильнейшим тканевым ядом, который нерастворим в воде, и поэтому не может выводиться с желчью и мочой. Наибольшее токсическое воздействие этот яд оказывает на клетки центральной нервной системы, в том числе и головной мозг. Прямой билирубин имеет менее выраженные токсические свойства, он способен растворяться в воде и легко выводится из организма.
Прямой билирубин имеет менее выраженные токсические свойства, он способен растворяться в воде и легко выводится из организма.
Поэтому важно следить за тем, чтобы уровень билирубина в крови не повышался. Норма билирубина в крови составляет 3.4-20.5 мкмоль/л, причем только треть этого количества – прямой билирубин. Обычно в лаборатории определяют общий билирубин, норма которого не должна превышать указанную, и прямой билирубин – такой метод анализа дает наиболее достоверную картину.
Несколько другая норма билирубина у новорожденного, поскольку сразу после рождения происходит процесс распада гемоглобина Б (так называемого внутриутробного или фетального, обладающего повышенной способностью присоединять кислород), который нужен для того, чтобы затем синтезировать гемоглобин А (взрослый гемоглобин). Поэтому у новорожденного в течение первых десяти суток жизни билирубин в крови колеблется от значений 22 мкмоль/л до 120 мкмоль/л. Норма билирубина у детей отличается у доношенных и недоношенных детей, поскольку недоношенный ребенок более восприимчив к проникновению токсина в клетки головного мозга. Поэтому каждый раз билирубина норма у новорожденных определяется не только по объективным, но и по субъективным показателям – общему состоянию ребенка, доношенности, наличию или отсутствию симптомов желтухи. Ведь бывает и так, что для одного малыша 120 мкмоль/л – нормальный показатель, а для другого это уже показатель критичный.
Поэтому каждый раз билирубина норма у новорожденных определяется не только по объективным, но и по субъективным показателям – общему состоянию ребенка, доношенности, наличию или отсутствию симптомов желтухи. Ведь бывает и так, что для одного малыша 120 мкмоль/л – нормальный показатель, а для другого это уже показатель критичный.
Определяют билирубин в крови у новорожденных путем лабораторного анализа прямо в роддоме, в первые же дни жизни ребенка.
Если у ребенка билирубин повышен – нельзя оставлять данный симптом без внимания, поскольку, как уже говорилось выше, билирубин является опасным токсином, разрушительно действующим на нервную систему. В том случае, когда билирубин высокий, развивается физиологическая желтуха новорожденного – патологическое состояние, которое характеризуется пожелтением кожи, белков глаз, потемнением мочи. Если мама замечает даже незначительную желтизну кожи младенца – следует сразу сделать анализ на билирубин, и если уровень билирубина в крови превышает норму нужно начинать лечение. Не стоит считать, что высокий уровень билирубина – это временное явление и постепенно он снизится самостоятельно. Высокий билирубин у новорожденных может стать причиной весьма негативных последствий и помешать правильному развитию ребенка.
Не стоит считать, что высокий уровень билирубина – это временное явление и постепенно он снизится самостоятельно. Высокий билирубин у новорожденных может стать причиной весьма негативных последствий и помешать правильному развитию ребенка.
Хорошие результаты при лечении желтухи новорожденных дает фототерапия – на сегодня это наиболее эффективный метод терапии. Лампа от билирубина Пермь нового поколения позволяет быстро вернуть уровень билирубина в крови в пределы нормы. Обычно желтуха у младенцев при помощи лампы фототерапии вылечивается в течение 3-5 дней.
Билирубин — что это, норма и повышенные значения билирубина в крови женщин, мужчин и новорожденных
Главная / ЧАстые ВОпросы14 января 2021
- Билирубин (прямой и непрямой)
- Норма у мужчин и причины повышения
- Норма у женщин
- Норма билирубина у новорожденных
- О чем способен рассказать его дисбаланс
Здравствуйте, уважаемые читатели блога KtoNaNovenkogo. ru. Желтуха довольно распространенное заболевание. Многие знакомы с ней понаслышке, иные, сталкивались с болезнью «вплотную».
ru. Желтуха довольно распространенное заболевание. Многие знакомы с ней понаслышке, иные, сталкивались с болезнью «вплотную».
Но навряд ли, кто знает, что характерные ей симптомы – желтизна кожи и склер глаз, потемнение урины и обесцвечивание кала, проявляются благодаря билирубину – особому биологическому пигменту.
Его нормальный процесс метаболизма (что это?) определяет состояние печени и естественных систем детоксикации организма.
Билирубин (прямой и непрямой): что это такое
Дословный перевод билирубина с латинского – красная желчь. Этот пигмент на самом деле имеет красно-коричневый окрас, который присутствует в крови, но утилизируется из организма с помощью желчного секрета, поэтому и называется – пигмент желчный.
Его образование обусловлено распадом белковых компонентов крови (в частности — миоглобина и гемоглобина), которые в изобилии содержатся в красных клетках крови (эритроцитах).
При утилизации, отживших свой век эритроцитов (данный процесс происходит, как правило, в органах кроветворения — печени, селезенке, костном мозге) и разрушении в крови красных кровяных телец высвобождается свободная фракция билирубина, как ее еще называют – непрямого.
Связываясь в плазме с сывороткой альбуминов (протеины – растворимые белки), он транспортируется в печень и под действием ферментативных реакций присоединяется к глюкуроновой кислоте, образуя связанную фракцию пигмента – фракцию прямого билирубина.
Ежедневно в организме разрушается до 1% эритроцитарных клеток и создается примерно 300 мг пигмента билирубин, 240 из них, именно из утилизированных эритроцитов. А на полное их обновление уходит всего три месяца.
Связанный билирубин и незначительная часть свободного пигмента (в тандеме (что это?) называются общим билирубином) выводятся с желчью в ЖКТ, где и подлежат утилизации.
Под действием кишечной флоры и последующей трансформации, пигменты в виде новых химических соединений выводятся из организма с каловым химусом и уриной.
Важная особенность непрямого билирубина – сильная токсичность, а его свойство нерастворимости в жидкостях не позволяет его вывод посредством желчи и урины. Наибольшему влиянию токсичности подвержены клетки тканевой структуры мозга и ЦНС.
Прямой билирубин не уступает по токсичности своему «собрату», но его способность хорошего растворения позволяет легко утилизировать его из организма, что делает пигмент безопасным для человека.
Определение концентрации пигмента в биохимии крови, является ценным диагностическим фактором, так как по избыточному его накоплению в крови (гипербилируинемии) либо наличии билирубина в моче (билирубинурии) врач может сделать оценку состояния организма пациента и выявить патологии, спровоцировавшие изменения, безопасных для организма норм пигмента.
Норма билирубина у мужчин и причины его повышения
Количественная концентрация билирубина в человеческом организме выявляется методом биохимического анализа венозной крови. Для более точного определения кровь берется натощак.
При этом длительный период (до 8 ч.) отсутствия пищи в желудке обеспечивает более точное его выявление в определенных единицах – микромолях на литр плазмы.
Самая высокая допустимая норма пигмента у пациентов мужского пола.
| Фракции билирубина | К-во — норма |
|---|---|
| общий | от 8,4 до 19,8 |
| связанный (прямой) | от 1,0 до 8,1 в процентном соотношении – 20-22% |
| свободный (непрямой) | до 20, в процентном соотношении 78-80% |
Для мужчин характерно проявление пигментного гепатоза (Жильбера синдром) с умеренным повышением свободного пигмента. Наследуется генетически почти у 5% людей, и по данным статистики – львиная доля приходится на сильный пол.
Характеризуется хроническим, но доброкачественным характером. Характерная клиника болезни проявляется, лишь к 20 годам, поэтому мужчины часто даже не подозревают о своей болезни.
Желтуха может обнаружиться случайно во время осмотров, либо в лабораторных анализах по поводу выявления совершенно иной патологии.
Норма билирубина у женщин
Концентрация пигмента в плазме женщин не многим, но все же, отличается от мужской нормы, что обусловлено меньшей секрецией эритроцитов, а соответственно красящего вещества крови (гемоглобина), процесс распада которого, образует пигмент.
| Фракции билирубина | К-во — норма |
|---|---|
| общий | от 8,2 до 17,1 |
| связанный (прямой) | от 0,9 до 4,2 |
| свободный (непрямой) | до 17,2 |
Такие же значения характерны и для беременных женщин. Если она здорова и беременность протекает без патологий, уровень пигмента не отклоняется от референсных показателей.
Дисбаланс билирубина в сторону повышения возможен, лишь в конце беременности, что может быть обусловлено развитием внутрипеченочного холестаза (нарушение желчного оттока). После родов концентрация быстро приходит в норму.
Норма билирубина у новорожденных
Диапазон концентрации билирубина в детском возрасте подобен взрослым нормам. Немного иной показатель характерен для новорожденных.
Они подвержены проявлениям физиологической желтухи в первые же дни своей жизни, что обусловлено несовершенством печеночных функций и адаптацией младенца к новым жизненным условиям.
Желтая окраска кожного покрова и слизистых тканей, наиболее выражена в первые три дня. Лишь когда ферментная система начинает функционировать в полном объеме, примерно спустя неделю после родов, пигментация исчезает.
Лишь когда ферментная система начинает функционировать в полном объеме, примерно спустя неделю после родов, пигментация исчезает.
- В возрасте 2-х, 3-х дней – норма пигмента достигает 61 мкмоль/л.
- Для последующей недели нормальным считается достаточно повышенный уровень – в 250 мкмоль/л. У недоношенных младенцев референсным считается – 170 мкмоль.
- С 10-го дня, билирубин начинает снижается и должен соответствовать 21 мкмолю.
Повышение концентрации билирубина выше референсных норм у новорожденных – опасный симптом, для которого характерно проявление при развитии гемолитической болезни усиленного распада эритроцитарных клеток и высвобождения большого количества пигмента желчи, что обусловлено несовместимостью крови младенца с кровью матери по схожести групповых антигенов, либо резус-фактору (что это?).
Увеличение общего уровня пигмента у ребенка могут способствовать:
- нарушение в организме процесса захвата, тропика, либо обезвреживания (коньюгации) билирубина в паренхиматозных клетках печени (гепацитах) – врожденный синдром Жильбера;
- дефицит витамина В9, который, при ускоренной утилизации эритроцитов и его выводе, провоцирует гиповитаминоз фолиевой кислоты;
- наличие различных видов гепатитов;
- застойная гепатопатия (застой секрета в желчных путях).

У любого контингента пациентов, увеличение концентрации билирубина свыше нормы, означает развитие желтухи.
- Начальный процесс развития болезни диагностируют при превышении пигмента 26 микромоль.
- Стадия легкой клиники развивается при варьировании показателей до 87 микромоль.
- В стадии среднего течения билирубин достигает высоких концентраций- до 160 единиц.
- Свыше 160 микромоль – диагностируется этап тяжелого течения.
О чем способен рассказать дисбаланс желчного пигмента
Снижение уровня пигмента в плазме крови диагностической ценности не имеет, может быть спровоцировано крепким кофе или чаем, стрессами или депрессиями.
А вот повышение билирубина связано с наличием различных патологий в организме, и может рассказать врачу о многом:
- При повышенной концентрации непрямой фракции диагностируют надпочечные желтухи, которые могут спровоцировать анемии различной этиологии, либо обширные гемморагии в организме.
- При повышенных значениях прямой и непрямой пигментных фракций развивается паренхиматозная желтуха, как следствие повреждения клеток печени процессами печеночной дистрофии, злокачественным процессом, циррозным, либо токсическим поражением тканевой структуры печени.

- Если их повышение связано с механическими повреждениями (закупорка желчных протоков) – механическая, обтурационная, подпеченочная желтуха, которые развиваются вследствие опухолевых новообразований в поджелудочной железе или калькулезного холецистита, вызывающих закупорку желчных протоков.
Повышению референсных значений билирубина, кроме усиленного гемолиза (разрушения эритроцитов) способствует большое содержание жиров в плазме, бесконтрольный прием холестатических препаратов, врожденная дистрофия печени (заболевание Вильсона-Коновалова), неконъюгированная наследственная гипербилирубинемия (синдром Киглера-Нийара), наличие редкого пигментного гепатоза (синдрома Дубина-Джонсона и Ротора).
При этом, кроме основной симптоматики желтухи, при увеличении концентрации билирубина в крови пациентов, они будут ощущать изнуряющие признаки рвотного рефлекса, горький привкус в полости рта и тяжесть в зоне правого подреберья.
Уровень билирубина в плазме или моче пациента, является важным маркером, который дает обширную информацию о состоянии здоровья пациента. Предопределяет дальнейший диагностический поиск в выявлении основной причины заболевания и назначения дальнейшей адекватной терапии.
Предопределяет дальнейший диагностический поиск в выявлении основной причины заболевания и назначения дальнейшей адекватной терапии.
Автор статьи: детский врач-хирург Ситченко Виктория Михайловна
Удачи вам! До скорых встреч на страницах блога KtoNaNovenkogo.ru
Использую для заработка
Желтуха новорожденных — StatPearls — Книжная полка NCBI
Введение
Желтуха новорожденных — это изменение цвета кожи, конъюнктивы и склеры на желтоватый оттенок из-за повышенного уровня билирубина в сыворотке или плазме в период новорожденности. Термин «желтуха» происходит от французского слова «jaune», что означает желтый. Неонатальная желтуха у большинства новорожденных — легкое и преходящее явление. Однако крайне важно выявлять новорожденных с желтухой, которые не следуют этой схеме, поскольку невыполнение этого может привести к долгосрочным последствиям.
Этиология
Неконъюгированная гипербилирубинемия у новорожденных возникает по физиологическим или патологическим причинам. Более 75% неонатальной неконъюгированной гипербилирубинемии обусловлено физиологическими причинами. Физиологическая желтуха также называется непатологической желтухой, она легкая и преходящая. Это происходит из-за различий в метаболизме билирубина в неонатальном периоде, что приводит к увеличению нагрузки билирубина. Повышенная нагрузка билирубина у новорожденных возникает из-за повышенной выработки билирубина из-за более высокой массы красных кровяных телец с уменьшением продолжительности жизни у новорожденных, снижения клиренса билирубина из-за дефицита фермента уридиндифосфатглюкуронозилтрансферазы (UGT), который в новорожденный имеет активность около 1% печени взрослого [1] и повышенное энтерогепатическое кровообращение.
Более 75% неонатальной неконъюгированной гипербилирубинемии обусловлено физиологическими причинами. Физиологическая желтуха также называется непатологической желтухой, она легкая и преходящая. Это происходит из-за различий в метаболизме билирубина в неонатальном периоде, что приводит к увеличению нагрузки билирубина. Повышенная нагрузка билирубина у новорожденных возникает из-за повышенной выработки билирубина из-за более высокой массы красных кровяных телец с уменьшением продолжительности жизни у новорожденных, снижения клиренса билирубина из-за дефицита фермента уридиндифосфатглюкуронозилтрансферазы (UGT), который в новорожденный имеет активность около 1% печени взрослого [1] и повышенное энтерогепатическое кровообращение.
Физиологическая желтуха обычно возникает на 2–4 дни, достигает пика между 4–5 днями и проходит через 2–2 недели. Физиологическая желтуха никогда не возникает в первые 24 часа. [2]
Точно так же причины патологической неконъюгированной гипербилирубинемии также связаны с увеличением продукции билирубина, снижением клиренса билирубина и увеличением энтерогепатической циркуляции. Патологическая желтуха может возникнуть в первые 24 часа жизни и характеризуется быстрым повышением уровня билирубина более 0.2 мг / дл в час или 5 мг / дл в день.
Патологическая желтуха может возникнуть в первые 24 часа жизни и характеризуется быстрым повышением уровня билирубина более 0.2 мг / дл в час или 5 мг / дл в день.
Причинами повышенного образования билирубина при патологической желтухе являются иммуноопосредованный гемолиз, такой как несовместимость по системе АВО и резус, неиммунные причины, такие как кефалгематома, дефекты мембраны эритроцитов, такие как наследственный сфероцитоз и эллиптоцитоз, дефекты ферментов, такие как глюкозо-6-фосфат дефицит дегидрогеназы (G6PD) и пируваткиназы.
Несовместимость по системе ABO возникает у матерей с группой крови O, у которых есть анти-A и анти-B IgG антитела, которые проникают через плаценту и вызывают гемолиз у новорожденных с группой крови A или B.При резус-несовместимости резус-отрицательная мать, подвергшаяся воздействию резус-положительной крови от предыдущей беременности, становится сенсибилизированной, вызывая гемолиз у плода с резус-положительной кровью. Использование Rhogam (анти-D гамма-глобулин) в качестве профилактики у матери с предшествующим контактом снизило частоту гемолиза Rh, который, хотя и менее распространен, чем несовместимость по системе АВО, но более серьезен. [3]
[3]
Фермент G6PD, обнаруженный в красных кровяных тельцах (эритроцитах), защищает от окислительного повреждения за счет продукции НАДФН (никотинамидадениндинуклеотидфосфатгидрогеназа) из НАДФ (никотинамидадениндинуклеотидфосфат).При его дефиците и наличии окислительных стрессоров, таких как болезнь, некоторые лекарства, красители и продукты, такие как фасоль, происходит гемолиз эритроцитов. Клиническая картина варьируется в зависимости от варианта GGPD, и у некоторых новорожденных может быть неонатальная желтуха с тяжелой гипербилирубинемией или ядерной желтухой. G6PD — это Х-сцепленное заболевание, в результате которого чаще всего страдают мужчины, а женщины — бессимптомные носители.
Снижение клиренса билирубина наблюдается при наследственных заболеваниях, таких как синдром Криглера-Наджара и Гилберта, а также при диабете матери и врожденном гипотиреозе.
При синдроме Криглера-Наджара наблюдается либо отсутствие активности UGT (тип 1), либо низкая активность UGT (тип 2), что приводит к тяжелой гипербилирубинемии в первые дни жизни или менее тяжелому заболеванию соответственно. Новорожденным с препаратом Криглер-Наджар 1 необходима трансплантация печени или длительное использование фототерапии. Фенобарбитал может использоваться при типе 2 Криглера-Наджара.
Новорожденным с препаратом Криглер-Наджар 1 необходима трансплантация печени или длительное использование фототерапии. Фенобарбитал может использоваться при типе 2 Криглера-Наджара.
Имеется мутация гена UGT1A1 при синдроме Гилберта [4], вызывающая снижение продукции UGT и неконъюгированную гипербилирубинемию.Гилберта обычно диагностируют в подростковом периоде, хотя могут возникать проявления в неонатальном периоде, которые в основном наследуются как аутосомно-доминантное заболевание. Его можно диагностировать с помощью генетического тестирования.
Пониженная деятельность кишечника приводит к увеличению энтерогепатического кровообращения. Желтуха грудного вскармливания, желтуха грудного молока и кишечная непроходимость являются обычными состояниями, связанными с усилением энтерогепатической циркуляции, что приводит к неконъюгированной гипербилирубинемии.
Желтуха грудного вскармливания, также известная как желтуха при отказе от грудного вскармливания, возникает в первую неделю жизни и возникает из-за недостаточного потребления грудного молока, что приводит к обезвоживанию и иногда гипернатриемии. [1] Отсутствие грудного вскармливания приводит к снижению перистальтики кишечника и снижает выведение билирубина с калом или меконием.
[1] Отсутствие грудного вскармливания приводит к снижению перистальтики кишечника и снижает выведение билирубина с калом или меконием.
Желтуха грудного молока возникает в конце первой недели, достигает пика во второй и обычно проходит к 12-недельному возрасту. Это происходит из-за ингибирования активности UGT и фактора грудного молока с бета-глюкуронидазоподобной активностью, которая деконъюгирует конъюгированный билирубин в кишечнике, что приводит к усилению энтерогепатической циркуляции. [5] [6]
Конъюгированная гипербилирубинемия всегда является патологией и возникает из-за дефектов образования или транспорта желчи, препятствий для ее оттока или системных состояний, которые могут повлиять на печень.
Состояния, вызывающие конъюгированную гипербилирубинемию из-за гепатобилиарной болезни, включают атрезию желчных путей, кисты холедоха, идиопатический неонатальный гепатит и синдром Аладжиля.
Врожденные нарушения метаболизма, такие как галактоземия, метаболические нарушения, такие как тирозинемия, и генетические нарушения, такие как дефицит антитрипсина-1, проявляющиеся в виде конъюгированной гипербилирубинемии.
Системные инфекции, такие как TORCH (токсоплазмоз, другой сифилис, ветряная оспа, краснуха, цитомегаловирус и простой герпес), и системные состояния, такие как сепсис, шок и асфиксия при рождении, также могут проявляться конъюгированной гипербилирубинемией.Инфекции мочевыводящих путей в неонатальном периоде и длительное использование парентерального питания у недоношенных новорожденных также являются известными причинами конъюгированной гипербилирубинемии.
Атрезия желчных путей является наиболее частой причиной конъюгированной гипербилирубинемии новорожденных. [2] Он затрагивает как внутрипеченочные, так и внепеченочные желчные протоки и обычно проявляется в течение 2–4 недель жизни с бледным стулом. Первоначальная оценка проводится с помощью ультразвукового исследования, которое может показать отсутствие желчного пузыря и классический признак «треугольной пуповины».[7] Однако отсутствие бледного стула и результатов ультразвукового исследования или наличие желчного пузыря не исключает атрезии желчных путей. За ультрасонографией следует чрескожная биопсия печени, которая дает дополнительную информацию и поддерживает диагноз атрезии желчных путей или помогает дифференцировать атрезию желчных путей от других причин. Если биопсия печени подтверждает диагноз атрезии желчных путей, следует выполнить открытую холангиограмму с последующим окончательным хирургическим вмешательством и процедурой Касаи (гепатопортоэнтеростомия).Для лучшего результата процедуру Касаи следует провести до восьми недель. Поэтому новорожденных с подозрением на атрезию желчных путей следует незамедлительно направлять для обследования и лечения.
За ультрасонографией следует чрескожная биопсия печени, которая дает дополнительную информацию и поддерживает диагноз атрезии желчных путей или помогает дифференцировать атрезию желчных путей от других причин. Если биопсия печени подтверждает диагноз атрезии желчных путей, следует выполнить открытую холангиограмму с последующим окончательным хирургическим вмешательством и процедурой Касаи (гепатопортоэнтеростомия).Для лучшего результата процедуру Касаи следует провести до восьми недель. Поэтому новорожденных с подозрением на атрезию желчных путей следует незамедлительно направлять для обследования и лечения.
Кисты холедоха включают расширение внутрипеченочного и внепеченочного желчного протока. Ультрасонография может обнаружить кисты при нормальных или расширенных внутрипеченочных желчных протоках, в отличие от склерозированных протоков при атрезии желчных путей, хотя кистозная атрезия желчных путей может напоминать кисты холедоха [8].
Синдром Аладжиля вызывается генетической мутацией, приводящей к недостаточности междольковых желчных протоков и печеночных проявлений, включая желтуху и цирроз. К другим клиническим признакам относятся позвонки-бабочки, периферический стеноз легочной артерии, поражение почек, дисморфические особенности и задний эмбриотоксон глаза. Синдром Алажиля наследуется по аутосомно-доминантному типу [9].
К другим клиническим признакам относятся позвонки-бабочки, периферический стеноз легочной артерии, поражение почек, дисморфические особенности и задний эмбриотоксон глаза. Синдром Алажиля наследуется по аутосомно-доминантному типу [9].
Дефицит альфа-1-антитрипсина — распространенное генетическое заболевание, которое проявляется холестатической желтухой у младенцев, гомозиготных по генотипу PiZZ. Накопление полимеров анти-трипсина в эндоплазматическом ретикулуме гепатоцитов пациента с генотипом PiZZ приводит к апоптозу, холестазу новорожденных и циррозу печени в более позднем возрасте.[10]
Новорожденные с галактоземией с желтухой, катарактой, гепатомегалией, задержкой развития, почечным канальцевым ацидозом и Escherichia coli сепсисом после проглатывания молока [11]. Галактоземия возникает из-за дефицита галактозо-1-фосфатуридилтрансферазы (GALT), что приводит к накоплению токсичных метаболитов во многих органах. Наличие восстанавливающих веществ в моче свидетельствует о галактоземии, а активность GALT в печени или эритроцитах подтверждает диагноз.
Эпидемиология
Практически у всех новорожденных общий уровень билирубина будет выше верхнего предела нормального для взрослых и детей старшего возраста билирубина, равного 1.5 мг / дл с менее чем 5% конъюгированного общего билирубина. [2] До 60% доношенных детей [12] и 80% новорожденных со сроком гестации 35 недель и более [13] разовьются желтухой, которая возникает, когда уровень билирубина в сыворотке достигает и превышает 5 мг / дл.
Неонатальная желтуха чаще встречается у людей, живущих на больших высотах, и у людей, живущих в районе Средиземного моря, особенно в Греции.
Патофизиология
Билирубин возникает при расщеплении гема, который образуется при расщеплении гемоглобина.Гем превращается в биливердин, железо и окись углерода под действием фермента гемоксигеназы [14]; Затем биливердин превращается в билирубин с помощью биливердинредуктазы. Превращение гема в билирубин происходит в ретикулоэндотелиальной системе. Неконъюгированный билирубин является гидрофобным и транспортируется в печень связанным с альбумином, где он конъюгируется с помощью фермента уридиндифосфат-глюкуронозилтрансферазы (UGT). Конъюгированный билирубин, растворимый в воде, выводится с желчью и в желудочно-кишечный тракт и в основном выводится с калом после метаболизма бактериальной флорой.Некоторое количество конъюгированного билирубина деконъюгировано с неконъюгированным билирубином и реабсорбируется через энтерогепатический кровоток. [15]
Конъюгированный билирубин, растворимый в воде, выводится с желчью и в желудочно-кишечный тракт и в основном выводится с калом после метаболизма бактериальной флорой.Некоторое количество конъюгированного билирубина деконъюгировано с неконъюгированным билирубином и реабсорбируется через энтерогепатический кровоток. [15]
Гипербилирубинемия — это общий сывороточный билирубин, превышающий 95% на номограмме Бутани [16] или более 1,5 мг / дл [17]. Неонатальная гипербилирубинемия классифицируется как неконъюгированная / непрямая гипербилирубинемия, которая обычно является доброкачественной или конъюгированной / прямой гипербилирубинемией, когда прямой билирубин составляет более 20% от общего билирубина с общим билирубином выше 5 мг / дл.Конъюгированная гипербилирубинемия всегда является патологией.
Тяжелая неонатальная гипербилирубинемия связана с неврологической дисфункцией, известной как неврологическая дисфункция, вызванная билирубином (BIND). При тяжелой гипербилирубинемии неконъюгированный билирубин проникает через гематоэнцефалический барьер. Он связывается с базальными ганглиями и ядрами ствола мозга, что проявляется либо как острая билирубиновая энцефалопатия, либо прогрессирует до постоянной неврологической дисфункции, известной как ядерная желтуха.
Он связывается с базальными ганглиями и ядрами ствола мозга, что проявляется либо как острая билирубиновая энцефалопатия, либо прогрессирует до постоянной неврологической дисфункции, известной как ядерная желтуха.
Анамнез и физикальное состояние
Оценка новорожденного с желтухой начинается с подробного анамнеза, включая анамнез рождения, семейный анамнез, начало желтухи, а лабораторные анализы матери важны, чтобы помочь отличить неконъюгированное от конъюгированного.Если доступен экран новорожденного, он может дать полезную информацию.
Американская академия рекомендует проводить всеобщий скрининг всех новорожденных на желтуху и определять факторы риска развития тяжелой гипербилирубинемии. [16] Основные факторы риска у новорожденных старше 35 недель беременности включают билирубин перед выпиской в зоне высокого риска, желтуху, наблюдаемую в первые 24 часа, несовместимость групп крови, гестационный возраст от 35 до 36 недель, предыдущий брат или сестра, получавшие фототерапию, кефалгематома или значительная синяки, исключительно грудное вскармливание и восточноазиатская раса. Недоношенность также является известным фактором риска развития тяжелой гипербилирубинемии. [18]
Недоношенность также является известным фактором риска развития тяжелой гипербилирубинемии. [18]
Незначительными факторами риска являются билирубин в сыворотке с высоким средним уровнем, макросомный младенец от диабетической матери, полицитемия, мужской пол и возраст матери старше 25 лет [16].
Полное обследование новорожденного должно включать общий вид, осмотр глаз, осмотр брюшной полости с учетом гепатомегалии, спленомегалии или асцита, неврологический осмотр и кожные высыпания.
Оценка
Уровни билирубина можно оценить с помощью устройства для чрескожного измерения или взятия крови для определения общего уровня в сыворотке или плазме. Чрескожное измерение снижает частоту анализов крови на билирубин, но ограничивается темным оттенком кожи и тем, если новорожденный прошел фототерапию. [19] [20] Кроме того, если уровень чрескожного билирубина превышает 95-й процентиль на чрескожной номограмме или 75% номограммы общего билирубина сыворотки для фототерапии, следует измерить общий уровень билирубина в сыворотке.
Лаборатории, рекомендуемые для определения гемолитической болезни как причины неконъюгированной гипербилирубинемии, включают группу крови новорожденного, тест Кумбса, полный анализ крови (CBC), количество ретикулоцитов, мазок крови и G6PD. У пациентов с конъюгированной гипербилирубинемией следует назначать сывороточные аминотрансферазы для подтверждения гепатоцеллюлярного повреждения, уровни гамма-глутамилтрансферазы (GGTP) для подтверждения гепатобилиарного заболевания и протромбинового времени и сывороточного альбумина для оценки синтетической функции печени.
Визуализирующие исследования, такие как ультразвуковое исследование, и дополнительные тесты, такие как TORCH-титры, посев мочи, вирусные культуры, серологические титры, аминокислоты и фенотип α-антитрипсина, могут быть добавлены в зависимости от предполагаемого диагноза конъюгированной гипербилирубинемии.
Лечение / ведение
Для предотвращения острой билирубиновой энцефалопатии и ядерной желтухи тяжелую гипербилирубинемию лечат с помощью фототерапии, внутривенного введения иммуноглобулина или обменного переливания крови. Существуют номограммы для определения уровней билирубина, при которых показана фототерапия и обменное переливание крови.
Существуют номограммы для определения уровней билирубина, при которых показана фототерапия и обменное переливание крови.
Фототерапия начинается с учетом факторов риска и уровня билирубина в сыворотке крови на номограмме. Билирубин оптимально поглощает свет в сине-зеленом диапазоне (от 460 до 490 нм) [21] и либо фотоизомеризуется и выводится с желчью, либо превращается в люмирубин и выводится с мочой. Во время фототерапии глаза новорожденного должны быть прикрыты, а максимальная площадь поверхности тела освещена светом. Важно поддерживать гидратацию и диурез, поскольку большая часть билирубина выводится с мочой в виде люмирубина.Использование фототерапии не показано при конъюгированной гипербилирубинемии [2] и может привести к «синдрому бронзового ребенка» с серовато-коричневым обесцвечиванием кожи [22] сыворотки и мочи. После прекращения фототерапии наблюдается повышение общего уровня билирубина в сыворотке, известного как «обратный билирубин». Уровень «обратного билирубина» обычно ниже, чем уровень в начале фототерапии, и не требует повторного начала фототерапии. [23]
[23]
Внутривенный иммуноглобулин рекомендуется для повышения уровня билирубина в результате изоиммунного гемолиза, несмотря на фототерапию.Внутривенное введение иммуноглобина инициируется, когда уровень билирубина находится в пределах 2–3 мг / дл от уровня обменного переливания крови. [24] [25]
Обменное переливание показано, если есть риск неврологической дисфункции с попыткой фототерапии или без нее. Он используется для удаления билирубина из кровотока, а при изоиммунном гемолизе удаляет циркулирующие антитела и сенсибилизированные эритроциты. Обменные переливания крови должны проводиться обученным персоналом в отделении интенсивной терапии новорожденных или детей (NICU / PICU).Выполняется двукратное обменное переливание крови (от 160 до 180 мл / кг) с заменой крови новорожденного в аликвотах на кровь с перекрестным соответствием. Осложнениями, которые могут возникнуть при обменном переливании крови, являются электролитные нарушения, такие как гипокальциемия и гиперкалиемия, сердечные аритмии, тромбоцитопения, инфекции, передающиеся через кровь, тромбоз воротной вены, болезнь трансплантат против хозяина и некротический энтероколит (НЭК). [26] [27]
[26] [27]
Фототерапию следует возобновить после обменного переливания до тех пор, пока билирубин не достигнет уровня, при котором его можно будет безопасно прекратить.
Дифференциальный диагноз
Высокий уровень каротина может вызвать желтоватое изменение цвета кожи [2] и может быть ошибочно принят за гипербилирубинемию. Однако при каротинемии не происходит вовлечения склеры или слизистой оболочки. Каротинемия возникает в результате употребления в пищу продуктов, содержащих каротиноиды, таких как морковь, манго, зеленые листовые овощи, сладкий картофель, абрикосы и дыни.
Прогноз
При лечении прогноз отличный. У пациентов с отложенным лечением повреждение головного мозга является серьезным осложнением.До сих пор многие врачи не полностью осознают, что желтуха у новорожденных не является доброкачественным заболеванием.
Осложнения
Новорожденные, у которых развивается тяжелая гипербилирубинемия, подвержены риску неврологической дисфункции, вызванной билирубином (BIND), когда билирубин проникает через гематоэнцефалический барьер. Билирубин связывается в первую очередь с бледным шаром, но также с гиппокампом, мозжечком и субталамическими ядерными телами, вызывая нейротоксичность [28] через апоптоз и некроз. [29] В острой форме это проявляется как острая билирубиновая энцефалопатия (ABE), характеризующаяся летаргией, гипотонией и уменьшением сосания, и является обратимой.Ядерная желтуха, которая является постоянной, может развиться при прогрессировании АБЭ. Это проявляется в виде церебрального паралича, судорог, выгибания, позы и нейросенсорной тугоухости.
Билирубин связывается в первую очередь с бледным шаром, но также с гиппокампом, мозжечком и субталамическими ядерными телами, вызывая нейротоксичность [28] через апоптоз и некроз. [29] В острой форме это проявляется как острая билирубиновая энцефалопатия (ABE), характеризующаяся летаргией, гипотонией и уменьшением сосания, и является обратимой.Ядерная желтуха, которая является постоянной, может развиться при прогрессировании АБЭ. Это проявляется в виде церебрального паралича, судорог, выгибания, позы и нейросенсорной тугоухости.
Улучшение результатов команды здравоохранения
Неонатальная желтуха является относительно распространенным явлением и имеет множество причин. Прежде всего следует принять во внимание тот факт, что многие врачи считают желтуху у новорожденного доброкачественным заболеванием; Дело в том, что желтуха у новорожденного — серьезное заболевание, которое может вызвать необратимое повреждение головного мозга. Все врачи, ухаживающие за новорожденными, должны знать об этом факте. Поскольку желтуха может проявиться в любое время после рождения, с этим заболеванием лучше всего справляется группа специалистов. Хотя многие состояния, вызывающие желтуху, нельзя сразу диагностировать, главное — просвещать родителей. Родители должны быть проинформированы медсестрами, педиатрами, акушерами и лечащим врачом о том, что в случае изменения цвета кожи, стула или мочи ребенка его необходимо осмотреть в клинике. Сегодня существует двухцветный желтуха, который помогает родителям определить желтуху.Медсестры должны обучать матерей осмотру кожи и глаз новорожденных. Кроме того, приложение для смартфона также может помочь родителям оценить желтуху. Главное — убедиться, что младенца осматривают в клинике, чтобы исключить любую зловещую причину желтухи. Только с помощью межпрофессионального командного подхода можно снизить заболеваемость желтухой у новорожденных. Неонатальные медсестры и медсестры из группы низкого риска часто первыми выявляют желтуху. Они следят за лечением, просвещают родителей и информируют команду об изменениях в состоянии.
Поскольку желтуха может проявиться в любое время после рождения, с этим заболеванием лучше всего справляется группа специалистов. Хотя многие состояния, вызывающие желтуху, нельзя сразу диагностировать, главное — просвещать родителей. Родители должны быть проинформированы медсестрами, педиатрами, акушерами и лечащим врачом о том, что в случае изменения цвета кожи, стула или мочи ребенка его необходимо осмотреть в клинике. Сегодня существует двухцветный желтуха, который помогает родителям определить желтуху.Медсестры должны обучать матерей осмотру кожи и глаз новорожденных. Кроме того, приложение для смартфона также может помочь родителям оценить желтуху. Главное — убедиться, что младенца осматривают в клинике, чтобы исключить любую зловещую причину желтухи. Только с помощью межпрофессионального командного подхода можно снизить заболеваемость желтухой у новорожденных. Неонатальные медсестры и медсестры из группы низкого риска часто первыми выявляют желтуху. Они следят за лечением, просвещают родителей и информируют команду об изменениях в состоянии. [Уровень 5]
[Уровень 5]
Хотя неонатальная желтуха в большинстве случаев является легким и преходящим явлением, каждый новорожденный должен быть оценен перед выпиской на предмет факторов, связанных с повышенным риском тяжелой гипербилирубинемии в соответствии с Американской академией педиатрии для улучшения результатов лечения пациентов [16]. ] (Уровень 3)
Дополнительное образование / Контрольные вопросы
Ссылки
- 1.
- Леунг А.К., Sauve RS. Кормление грудью и желтуха грудного молока. J R Soc Health. 1989 декабрь; 109 (6): 213-7.[PubMed: 2513410]
- 2.
- Pan DH, Rivas Y. Желтуха: от новорожденных до 2 месяцев. Pediatr Rev.2017 ноябрь; 38 (11): 499-510. [PubMed: 2
- 18]
- 3.
- Бланшетт В.С., Зипурски А. Оценка анемии у новорожденных. Clin Perinatol. 1984 июн; 11 (2): 489-510. [PubMed: 6378489]
- 4.
- Bosma PJ, Chowdhury JR, Bakker C, Gantla S, de Boer A, Oostra BA, Lindhout D, Tytgat GN, Jansen PL, Oude Elferink RP.
 Генетическая основа пониженной экспрессии билирубина UDP-глюкуронозилтрансферазы 1 при синдроме Жильбера.N Engl J Med. 1995, 2 ноября; 333 (18): 1171-5. [PubMed: 7565971]
Генетическая основа пониженной экспрессии билирубина UDP-глюкуронозилтрансферазы 1 при синдроме Жильбера.N Engl J Med. 1995, 2 ноября; 333 (18): 1171-5. [PubMed: 7565971] - 5.
- Грунебаум Э., Амир Дж., Мерлоб П., Мимуни М., Варсано И. Легкая желтуха груди: естественное течение, семейная заболеваемость и поздние исходы нервного развития младенца. Eur J Pediatr. 1991 Февраль; 150 (4): 267-70. [PubMed: 2029918]
- 6.
- Preer GL, Philipp BL. Понимание и лечение желтухи грудного молока. Arch Dis Child Fetal Neonatal Ed. 2011 Ноябрь; 96 (6): F461-6. [PubMed: 20688866]
- 7.
- Такамидзава С., Заима А., Мураджи Т., Канегава К., Акасака Ю., Сато С., Нисидзима Э.Можно ли диагностировать атрезию желчных путей только с помощью ультразвукового исследования? J Pediatr Surg. 2007 декабрь; 42 (12): 2093-6. [PubMed: 18082715]
- 8.
- Соарес К.С., Арнаутакис Д.Дж., Камель И., Растегар Н., Андерс Р., Майтель С., Павлик ТМ. Кисты холедоха: проявление, клиническая дифференциация и лечение.
 J Am Coll Surg. 2014 декабрь; 219 (6): 1167-80. [Бесплатная статья PMC: PMC4332770] [PubMed: 25442379]
J Am Coll Surg. 2014 декабрь; 219 (6): 1167-80. [Бесплатная статья PMC: PMC4332770] [PubMed: 25442379] - 9.
- Синдром Джесины Д. Алажилля: обзор. Neonatal Netw. 01 ноября 2017; 36 (6): 343-347.[PubMed: 29185945]
- 10.
- Townsend S, Newsome P, Turner AM. Представление и прогноз заболевания печени при дефиците альфа-1-антитрипсина. Эксперт Рев Гастроэнтерол Гепатол. 2018 августа; 12 (8): 745-747. [PubMed: 29768056]
- 11.
- Karadag N, Zenciroglu A, Eminoglu FT, Dilli D, Karagol BS, Kundak A, Dursun A, Hakan N, Okumus N. Обзор литературы и исходы классической галактоземии, диагностированной в неонатальном периоде . Clin Lab. 2013; 59 (9-10): 1139-46. [PubMed: 24273939]
- 12.
- Бутани В.К., Джонсон Л.Х., Керен Р. Диагностика и лечение гипербилирубинемии у доношенных новорожденных: для более безопасной первой недели. Pediatr Clin North Am. 2004 август; 51 (4): 843-61, vii. [PubMed: 15275978]
- 13.
- Bhutani VK, Stark AR, Lazzeroni LC, Poland R, Gourley GR, Kazmierczak S, Meloy L, Burgos AE, Hall JY, Stevenson DK.
 , Оценка первоначальных клинических испытаний и оценка рисков для Группа исследования универсального скрининга гипербилирубинемии. Скрининг перед выпиской на тяжелую неонатальную гипербилирубинемию позволяет выявить младенцев, нуждающихся в фототерапии.J Pediatr. 2013 Март; 162 (3): 477-482.e1. [PubMed: 23043681]
, Оценка первоначальных клинических испытаний и оценка рисков для Группа исследования универсального скрининга гипербилирубинемии. Скрининг перед выпиской на тяжелую неонатальную гипербилирубинемию позволяет выявить младенцев, нуждающихся в фототерапии.J Pediatr. 2013 Март; 162 (3): 477-482.e1. [PubMed: 23043681] - 14.
- Dennery PA, Seidman DS, Stevenson DK. Неонатальная гипербилирубинемия. N Engl J Med. 2001 22 февраля; 344 (8): 581-90. [PubMed: 11207355]
- 15.
- Poland RL, Odell GB. Физиологическая желтуха: энтерогепатическая циркуляция билирубина. N Engl J Med. 1971, 7 января; 284 (1): 1-6. [PubMed: 4922346]
- 16.
- Подкомитет Американской академии педиатрии по гипербилирубинемии. Лечение гипербилирубинемии у новорожденного на сроке 35 недель и более.Педиатрия. 2004 июл; 114 (1): 297-316. [PubMed: 15231951]
- 17.
- Berk PD. Метаболизм билирубина и наследственные гипербилирубинемии. Semin Liver Dis. 1994 ноя; 14 (4): 321-2.
 [PubMed: 7855625]
[PubMed: 7855625] - 18.
- Майзелс М.Дж., Бутани В.К., Боген Д., Ньюман ТБ, Старк А.Р., Вачко Дж.Ф. Гипербилирубинемия у новорожденного> или = 35 недель беременности: обновленная информация с уточнениями. Педиатрия. Октябрь 2009 г .; 124 (4): 1193-8. [PubMed: 19786452]
- 19.
- Wainer S, Rabi Y, Parmar SM, Allegro D, Lyon M.Влияние тона кожи на показатели чрескожной желтухи. Acta Paediatr. 2009 декабрь; 98 (12): 1909-15. [PubMed: 19764923]
- 20.
- Casnocha Lucanova L, Matasova K, Zibolen M, Krcho P. Точность чрескожного измерения билирубина у новорожденных после фототерапии. J Perinatol. 2016 Октябрь; 36 (10): 858-61. [PubMed: 27279078]
- 21.
- Бутани В.К., Комитет по вопросам плода и новорожденного. Американская академия педиатрии. Фототерапия для предотвращения тяжелой неонатальной гипербилирубинемии у новорожденного на сроке 35 и более недель.Педиатрия. 2011 Октябрь; 128 (4): e1046-52. [PubMed: 21949150]
- 22.

- Le TN, Reese J. Синдром бронзового ребенка. J Pediatr. 2017 сентябрь; 188: 301-301.e1. [PubMed: 28583706]
- 23.
- Йетман Р.Дж., Паркс Д.К., Хусеби В., Мистри К., Гарсия Дж. Повышение уровня билирубина у младенцев, получающих фототерапию. J Pediatr. 1998 ноя; 133 (5): 705-7. [PubMed: 9821435]
- 24.
- Alpay F, Sarici SU, Okutan V, Erdem G, Ozcan O, Gökçay E. Терапия высокими дозами внутривенного иммуноглобулина при неонатальной иммунной гемолитической желтухе.Acta Paediatr. 1999 Февраль; 88 (2): 216-9. [PubMed: 10102158]
- 25.
- Gottstein R, Cooke RW. Систематический обзор внутривенного иммуноглобулина при гемолитической болезни новорожденных. Arch Dis Child Fetal Neonatal Ed. 2003 Янв; 88 (1): F6-10. [Бесплатная статья PMC: PMC1755998] [PubMed: 12496219]
- 26.
- Jackson JC. Нежелательные явления, связанные с обменным переливанием крови у здоровых и больных новорожденных. Педиатрия. 1997 Май; 99 (5): E7. [PubMed: 9113964]
- 27.

- Патра К., Сторфер-Иссер А., Синер Б., Мур Дж., Хак М.Неблагоприятные события, связанные с неонатальным обменным переливанием крови в 1990-е гг. J Pediatr. 2004 Май; 144 (5): 626-31. [PubMed: 15126997]
- 28.
- Bhutani VK, Wong R. Неврологическая дисфункция, индуцированная билирубином (BIND). Semin Fetal Neonatal Med. 2015 Февраль; 20 (1): 1. [PubMed: 25577656]
- 29.
- Ханко Э., Хансен Т.В., Алмаас Р., Линдстад Дж., Рутвельт Т. Билирубин индуцирует апоптоз и некроз в нейронах NT2-N человека. Pediatr Res. 2005 Февраль; 57 (2): 179-84. [PubMed: 15611354]
Неонатальная желтуха — Американский колледж гастроэнтерологии
Обзор
Неонатальная желтуха описывает состояние, при котором кожа младенца становится желтой в течение первых нескольких дней жизни.Желтоватый оттенок является признаком повышенного содержания пигмента в крови под названием Билирубин , который затем оседает на коже. Во многих случаях это нормальный процесс, который встречается примерно у 2/3 всех здоровых новорожденных. Однако иногда это может быть признаком проблемы с кормлением ребенка, уровнем гидратации или продолжительностью жизни красных кровяных телец. Другие редкие причины, такие как нарушение обмена веществ, нарушение работы желез или заболевание печени, также могут проявляться желтухой. Только врач может определить, является ли желтуха у ребенка нормальной, и может назначить анализ крови, чтобы помочь с диагностикой.В некоторых случаях может быть вызван специалист по заболеваниям печени или крови, чтобы помочь позаботиться о новорожденном. Лечение может быть очень простым — от увеличения потребления воды ребенком и изменения режима кормления до очень сложного лечения. Выбор лечения зависит от степени желтухи, причины повышения уровня билирубина или типа билирубина.
Однако иногда это может быть признаком проблемы с кормлением ребенка, уровнем гидратации или продолжительностью жизни красных кровяных телец. Другие редкие причины, такие как нарушение обмена веществ, нарушение работы желез или заболевание печени, также могут проявляться желтухой. Только врач может определить, является ли желтуха у ребенка нормальной, и может назначить анализ крови, чтобы помочь с диагностикой.В некоторых случаях может быть вызван специалист по заболеваниям печени или крови, чтобы помочь позаботиться о новорожденном. Лечение может быть очень простым — от увеличения потребления воды ребенком и изменения режима кормления до очень сложного лечения. Выбор лечения зависит от степени желтухи, причины повышения уровня билирубина или типа билирубина.
Симптомы
Первый симптом — пожелтение кожи и глаз.Кожа младенца может стать желтой уже на 1–2 день жизни. Желтуха начинается вокруг головы, а затем на лице распространяется на плечи, руки и остальную часть тела, включая ноги и ступни. Внешний вид может стать более желтым, когда ребенку будет 3-4 дня, а затем постепенно станет лучше. Это называется «физиологической» или нормальной желтухой новорожденных. У большинства младенцев наблюдается такая картина, поэтому тестирование не требуется.
Внешний вид может стать более желтым, когда ребенку будет 3-4 дня, а затем постепенно станет лучше. Это называется «физиологической» или нормальной желтухой новорожденных. У большинства младенцев наблюдается такая картина, поэтому тестирование не требуется.
Иногда желтый цвет может появиться раньше (вскоре после рождения), длиться дольше 5-6 дней или может быть гораздо более выраженным.Затем необходима консультация с вашим лечащим врачом, чтобы определить, показано ли тестирование.
Наряду с тем, что кожа становится более желтой, цвет мочи ребенка может измениться с очень светло-желтого до очень темно-коричневого. Таким же образом цвет стула ребенка может варьироваться от желто-горчичного (нормального) до светло-бежевого. Эти 2 изменения цвета мочи или стула могут указывать на то, что желтуха вызвана разными пигментами. Хотя это очень редко в первые дни жизни, врач должен немедленно осмотреть наличие очень темной мочи или светло-бежевого стула.
Причины
Желтый цвет возникает из-за накопления в коже желтого пигмента, называемого билирубином.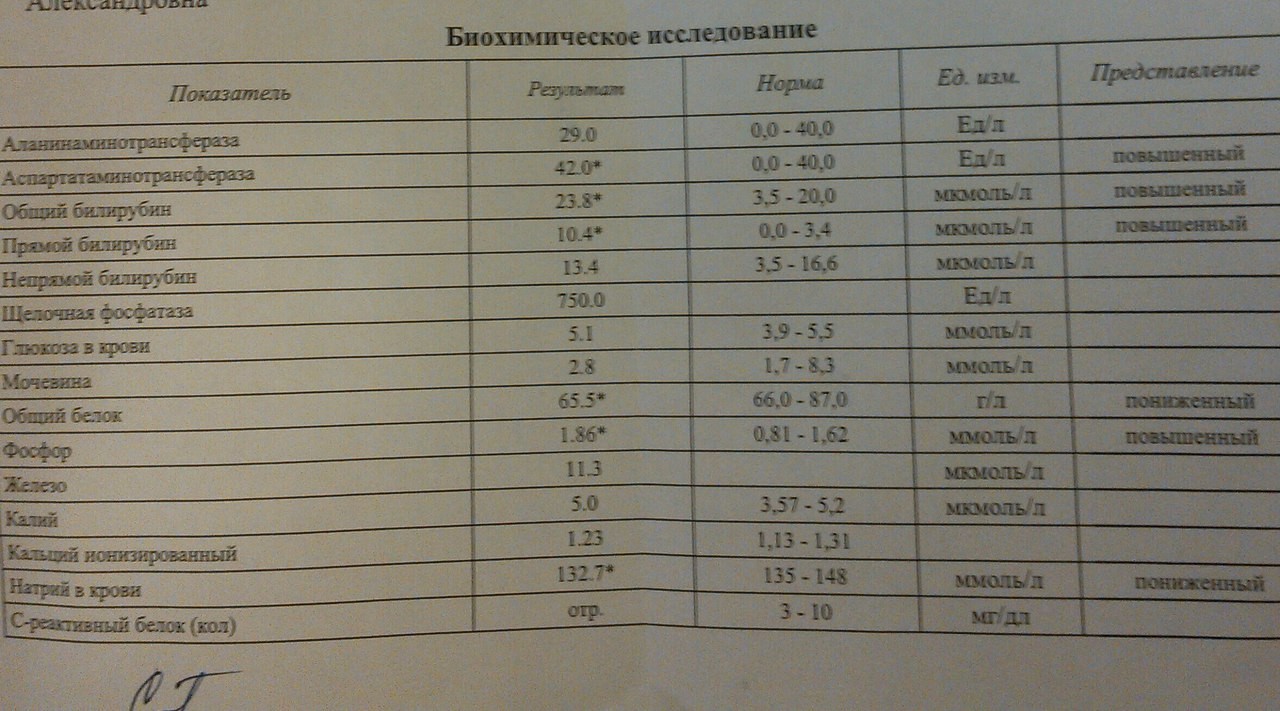 Сразу после рождения младенческий организм должен расщепить красные кровяные тельца, которые использовались в утробе матери, и произвести новые теперь, когда ребенок дышит окружающим воздухом. Красный цвет крови обусловлен белком гемоглобином, который переносит кислород. По мере разрушения клеток гемоглобин в печени модифицируется и становится билирубином.Поскольку печень младенца настолько молодая и незрелая, она не может успевать за всем производимым билирубином, который затем попадает в кровоток и оседает на коже.
Сразу после рождения младенческий организм должен расщепить красные кровяные тельца, которые использовались в утробе матери, и произвести новые теперь, когда ребенок дышит окружающим воздухом. Красный цвет крови обусловлен белком гемоглобином, который переносит кислород. По мере разрушения клеток гемоглобин в печени модифицируется и становится билирубином.Поскольку печень младенца настолько молодая и незрелая, она не может успевать за всем производимым билирубином, который затем попадает в кровоток и оседает на коже.
Факторы риска
Увеличение количества вырабатываемого пигмента (билирубина) может сопровождаться различными состояниями или заболеваниями. Плохое вскармливание из-за недостаточного грудного вскармливания или количества грудного молока может способствовать увеличению билирубина. То же самое может произойти и со смесью, если младенец не может пить в достаточном количестве.Сахарный диабет у матери, прием некоторых лекарств, таких как сульфамидные препараты, или недостаточный вес также могут вызывать повышение уровня билирубина.
Другие условия могут быть более серьезными:
- Повышенная выработка билирубина: При некоторых заболеваниях красные кровяные тельца ребенка разрушаются быстрее, чем обычно (это называется гемолизом). Примером такого заболевания является разная и несовместимая группа крови ребенка и матери.Когда это происходит, иммунная система матери реагирует и сформирует антитела, которые атакуют красные кровяные тельца ребенка. Младенцы также страдают анемией (низким количеством красных кровяных телец) из-за быстрого разрушения (гемолиза).
- Родовая травма: При использовании вакуумных экстракторов или щипцов для родов может образоваться очень большой синяк на коже черепа или на голове. Этот очень большой синяк рассосется. Старая кровь из синяка разлагается, чтобы вырабатывать больше билирубина, который необходимо удалить печенью.Некоторые также могут попадать в кровоток.
- Инфекция: Инфекционные младенцы могут быть не в состоянии перерабатывать билирубин в норме, что приводит к повышению его уровня в крови.
 Это может произойти при инфицировании мочи, крови, печени или других органов.
Это может произойти при инфицировании мочи, крови, печени или других органов. - Проблемы с метаболизмом билирубина : В очень редких случаях печень ребенка не может преобразовать билирубин в форму, которая может быть легко выведена из организма.Это происходит при состоянии, называемом синдромом Криглера-Наджара. Это очень редкое заболевание; уровень билирубина очень быстро повышается в течение нескольких часов. В этом случае требуется немедленное внимание специалиста по новорожденным.
- Проблемы с перевариванием галактозы : В редких случаях дети не могут нормально расщеплять сахар в грудном молоке (лактозе) или в обычных смесях, приготовленных с использованием белка из коровьего молока. Молочный сахар (лактоза) расщепляется на 2 более мелких сахара, называемых глюкозой и галактозой.В редких случаях печень ребенка не может перерабатывать галактозу. Это называется галактоземией. Это заболевание может проявляться желтухой в период новорожденности и связано с другими серьезными симптомами (такими как летаргия, рвота, раздражительность и, возможно, судороги).
 Галактоземию часто выявляют по анализу крови (укол в пятку) перед выпиской из детской в рамках обязательного государственного обследования новорожденных. Галактоземия лечится строгим диетическим отказом от галактозы.Это , а не — непереносимость лактозы, и эти два состояния не следует путать.
Галактоземию часто выявляют по анализу крови (укол в пятку) перед выпиской из детской в рамках обязательного государственного обследования новорожденных. Галактоземия лечится строгим диетическим отказом от галактозы.Это , а не — непереносимость лактозы, и эти два состояния не следует путать.
Скрининг / Диагностика
Если врач обеспокоен степенью желтухи, анализ крови, называемый уровнем общего билирубина в сыворотке крови, выполняется с использованием очень небольшого количества крови. Другие тесты, такие как чрескожный (через кожу) тест, могут использоваться для определения уровня билирубина в некоторых больницах. Этот тест менее точен и требует подтверждения с помощью анализа крови.
Если результат высокий, ваш врач назначит анализ крови, который определит различные типы пигментов билирубина, которые составляют общий билирубин:
- Неконъюгированный или непрямой билирубин : Этот пигмент повышен в основном у младенцев с неонатальной желтухой.
 Это билирубин, связанный с нормальным разрушением старых красных кровяных телец. Это называется физиологической желтухой. Моча у ребенка обычно светло-желтая, а цвет стула горчично-желтый или более темный.
Это билирубин, связанный с нормальным разрушением старых красных кровяных телец. Это называется физиологической желтухой. Моча у ребенка обычно светло-желтая, а цвет стула горчично-желтый или более темный.В некоторых случаях уровень непрямого билирубина может быть очень высоким. Затем может быть вызван неонатальный специалист или специалист по крови, чтобы помочь ухаживать за новорожденным. Врачи обеспокоены тем, что уровень билирубина превышает 20-25 мг / дл (децилитр), и начнут лечение, чтобы предотвратить повышение билирубина до этого уровня. Уровень непрямого билирубина 20-25 мг / дл или выше может вызвать раздражение в некоторых областях мозга. Это называется острой энцефалопатией (воспалением головного мозга).Если билирубин остается очень высоким, выше 25 мг / дл, младенцы могут подвергаться риску значительного повреждения головного мозга. Это очень редкое состояние называется ядерной желтушкой. Из-за этого риска врач рано начнет тестирование на уровень билирубина и будет часто повторять тест, чтобы определить тенденцию и быстро начать лечение.

- Конъюгированный или прямой билирубин : Предыдущий пигмент (непрямой или неконъюгированный билирубин) упакован в печени в форму, готовую для удаления с желчью и желчным пузырем.Этот пигмент называется конъюгированным (упакованным) или прямым билирубином. По разным причинам печень не может от него избавиться, прямой билирубин просачивается обратно в кровь, а также оседает на коже. Иногда моча ребенка может иметь темный цвет «кока-колы», а стул — светло-бежевый.
Симптомы могут сильно отличаться от симптомов нормальной желтухи новорожденных. Младенцы могут быть очень раздражительными, суетливыми, могут иметь жар или вообще не иметь симптомов. Помимо анализа крови на наличие инфекций, могут проводиться другие анализы.Для уточнения диагноза можно вызвать специалиста по заболеваниям печени у детей, называемого детским гастроэнтерологом. Заболевание печени диагностируется с помощью дополнительных анализов крови; специалист может заказать УЗИ или другое специализированное обследование.
 Это может привести к процедуре, называемой биопсией печени, при которой небольшой образец ткани печени берется для исследования под микроскопом.
Это может привести к процедуре, называемой биопсией печени, при которой небольшой образец ткани печени берется для исследования под микроскопом.
Лечение
Лечение зависит от причины желтухи и уровня билирубина.В целях этой информации мы обсудим только лечение повышения уровня , , неконъюгированного или непрямого билирубина, , пигмента. Мы не будем обсуждать желтуху, связанную с заболеванием печени, или редкие заболевания, вызывающие повышение пигмента, называемого конъюгированным или прямым билирубином .
Обычно при нормальной физиологической желтухе новорожденных этот процесс проходит самостоятельно, и ребенок не нуждается в лечении. Неконъюгированный билирубин расщепляется под воздействием непрямого солнечного света.Это подавляющее большинство. Ребенок может быть без проблем выписан домой из детской в течение 48 часов жизни. Педиатр должен будет наблюдать за ребенком, чтобы убедиться, что уровень билирубина снижается, а вес ребенка соответствующий.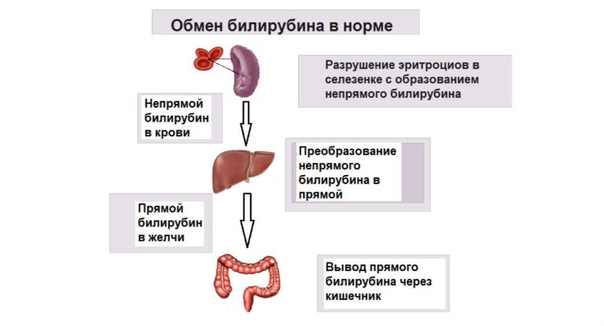 Это особенно актуально для детей, находящихся на грудном вскармливании.
Это особенно актуально для детей, находящихся на грудном вскармливании.
Если уровень неконъюгированного или непрямого билирубина остается высоким или повышается, ребенку может потребоваться дополнительное лечение для снижения уровня билирубина.Процедуры могут включать:
- У некоторых младенцев высокий уровень непрямого билирубина связан с грудным вскармливанием. Кормление грудью и добавление детской смеси в течение 48 часов может в некоторых случаях снизить уровень билирубина у детей с «желтухой грудного вскармливания». У небольшого количества детей, вскармливаемых грудью, может сохраняться повышенный уровень непрямого билирубина через 10-14 дней. Повторного кормления грудью в течение 2 или 3 дней может быть достаточно, и кормление грудью можно возобновить, когда уровень непрямого билирубина будет ниже.Кормление грудью, безусловно, является лучшим вариантом для новорожденных, и его не следует прекращать полностью из-за небольшого повышения уровня неконъюгированного или непрямого билирубина .
 Семьям следует поговорить со своим врачом или поставщиком медицинских услуг, чтобы определить, уместно ли прекращение грудного вскармливания, и получить инструкции о том, как действовать дальше.
Семьям следует поговорить со своим врачом или поставщиком медицинских услуг, чтобы определить, уместно ли прекращение грудного вскармливания, и получить инструкции о том, как действовать дальше. - Фототерапия — это процедура, которая позволяет расщеплять билирубин под кожей с помощью специального света, который освещает тело ребенка.Эти огни обычно сине-зеленого цвета. Они размещаются примерно на 4 дюйма выше ребенка. Чем больше кожа подвергается воздействию света, тем лучше они расщепляют большее количество неконъюгированного или непрямого билирубина . Свет не мешает ребенку пить смесь или кормить грудью. Ребенка можно безопасно отстранить от фототерапии во время кормления, не снижая эффективности лечения. Как правило, при фототерапии нет значительных рисков.Глаза ребенка будут иметь щитки, чтобы свет не повредил глаза и сетчатку ребенка. Никаких рисков для половых органов малыша нет. Пока уровень билирубина не очень высок, лечение фототерапией можно проводить дома с помощью специального одеяла, называемого «били».
 Затем врачи назначат регулярное проведение анализов крови, чтобы убедиться, что лечение работает. Большая часть страховки оплачивает это лечение дома.
Затем врачи назначат регулярное проведение анализов крови, чтобы убедиться, что лечение работает. Большая часть страховки оплачивает это лечение дома. - Для некоторых младенцев уровень неконъюгированного или непрямого билирубина настолько высок (более 20-25 мг / дл), что врачи опасаются повреждения мозга.Уровень необходимо очень быстро снизить с помощью техники, называемой обменным переливанием крови. В отделении интенсивной терапии новорожденных проводится обменное переливание крови. Кровь ребенка заменяется очень медленно и осторожно донорской кровью. Это позволяет быстрее удалить непрямой билирубин, что снизит риск дальнейших осложнений. Это лечение предназначено для наиболее серьезных случаев с риском развития ядерной желтухи (состояние, при котором непрямой билирубин накапливается в областях мозга и вызывает аномальные движения и судороги.)
Автор (ы) и дата (ы) публикации
Daniel L. Preud’Homme, MD, Университет Южной Алабамы, мобильный телефон, AL — опубликовано в августе 2006 г. Обновлено в декабре 2012 г.
Обновлено в декабре 2012 г.
Вернуться к началу
Желтуха новорожденных :: Американская ассоциация беременных,
Причины, симптомы и лечение
После рождения ребенка медицинские работники обычно внимательно наблюдают за новорожденным. Одна из вещей, за которой будет следить ваш врач, — это желтуха.Желтуха является нормальным явлением почти для всех новорожденных, однако, если желтуха выходит за пределы нормы, будут предприняты шаги, чтобы вернуть ее под контроль.
Что такое желтуха новорожденных?
Желтуха — это заболевание, которое может возникнуть у новорожденных в течение 2-3 дня после рождения . На самом деле желтуха — это пожелтение кожи или белков глаз. Это вызвано повышенным уровнем билирубина в крови новорожденного. Желтуха обычно сначала появляется на лице, а затем распространяется вниз по телу к груди, животу, рукам и ногам.
Желтуху лучше всего увидеть при естественном освещении, и ее труднее обнаружить у темнокожих детей. Если есть подозрение на желтуху, ваш лечащий врач проведет анализ крови, чтобы измерить количество билирубина в крови.
Если есть подозрение на желтуху, ваш лечащий врач проведет анализ крови, чтобы измерить количество билирубина в крови.
Что может вызвать желтуху или увеличить вероятность желтухи новорожденных?
Наиболее распространенный тип желтухи называется физиологической желтухой, которая может поражать до 60% доношенных детей в течение первой недели жизни. Это вызвано повышенным уровнем билирубина.Билирубин — это вещество, образующееся при нормальном расщеплении красных кровяных телец. Билирубин перерабатывается и удаляется печенью.
Желтуха развивается, когда печень ребенка недостаточно эффективна для удаления билирубина из кровотока. Когда ребенок начинает созревать и количество красных кровяных телец уменьшается, желтуха проходит, не оказывая длительного воздействия на ребенка. Обычно это происходит примерно через 1-2 недели после рождения.
Есть и другие, менее распространенные причины, вызывающие желтуху.Другие причины желтухи включают:
- Несовместимость крови с мамой, которая вызывает повышенное высвобождение билирубина из эритроцитов
- Недоношенность
- Заболевания, такие как проблемы со свертыванием крови или другие проблемы с кровью
- Чрезмерный синяк при родах
- Проблемы с грудным вскармливанием
Узнайте больше о грудном вскармливании и желтухе.
Уровни билирубина у доношенных здоровых новорожденных, которым может потребоваться лечение
| Уровни билирубина в сыворотке | Возраст ребенка |
| Свыше 10 мг | Меньше 24 часов |
| Свыше 15 мг | 24-48 часов |
| Свыше 18 мг | 49-72 часов |
| Свыше 20 мг | Старше 72 часов |
Каковы симптомы желтухи?
Симптомы желтухи включают пожелтение кожи и пожелтение глаз.Иногда в тяжелых случаях желтухи ребенок может казаться очень сонным и ему трудно кормить.
Вредна ли желтуха новорожденных?
Если желтуху не лечить и уровень билирубина достигает пределов, превышающих 25 мг, существует вероятность возникновения церебрального паралича, глухоты или определенных форм повреждения мозга. Сама по себе желтуха может не причинить вреда ребенку, но может быть симптомом основного заболевания, которое может вызвать другие проблемы.
Менее серьезным побочным эффектом, который может возникнуть при желтухе, является сонливость у новорожденного.Это может привести к тому, что ребенок плохо ест, что может усугубить желтуху.
Как лечится желтуха?
У большинства доношенных здоровых детей желтуха проходит сама по себе, и никакого лечения, кроме частого кормления, не требуется. Но, в зависимости от уровня билирубина в крови ребенка и возраста ребенка, может потребоваться более агрессивный подход к лечению.
Средство от желтухи включает:
- Частые кормления, чтобы стимулировать частое опорожнение кишечника.Опорожнение кишечника помогает вывести билирубин из организма.
- Фототерапия — Фототерапия — это свет, который помогает расщеплять билирубин в коже ребенка. Если ребенок все еще находится в больнице или повторно госпитализирован, можно провести фототерапию, поместив ребенка в специальный обогреватель, окруженный этими лампами. Новая технология также позволяет родителям лечить легкую желтуху в домашних условиях, используя «били-фары» или «били-одеяла» для уменьшения желтухи.

- Некоторые поставщики медицинских услуг считают, что размещение ребенка возле окна, где он / она может получать непрямой солнечный свет, также может помочь в легких случаях желтухи.
- В тяжелых случаях желтухи может потребоваться переливание крови или обмен крови.
Составлено с использованием информации из следующих источников:
1. AAP.org, Американский семейный врач.
https://www.aap.org/
2. Детское здоровье / Фонд Nemours.
https://kidshealth.org/
3. eMedicineHealth.
https://www.emedicinehealth.com/
4. Американская академия педиатрии (AAP).Лечение гипербилирубинемии у новорожденного на сроке 35 недель и более. Педиатрия. 2004 июл; 114 (1): 297-316. [Medline]
5. Mercier CE, Barry SE, Paul K и др. Улучшение профилактических услуг для новорожденных при родовспоможении: совместный проект повышения качества на базе больниц. Педиатрия. 2007 сентябрь; 120 (3): 481-488.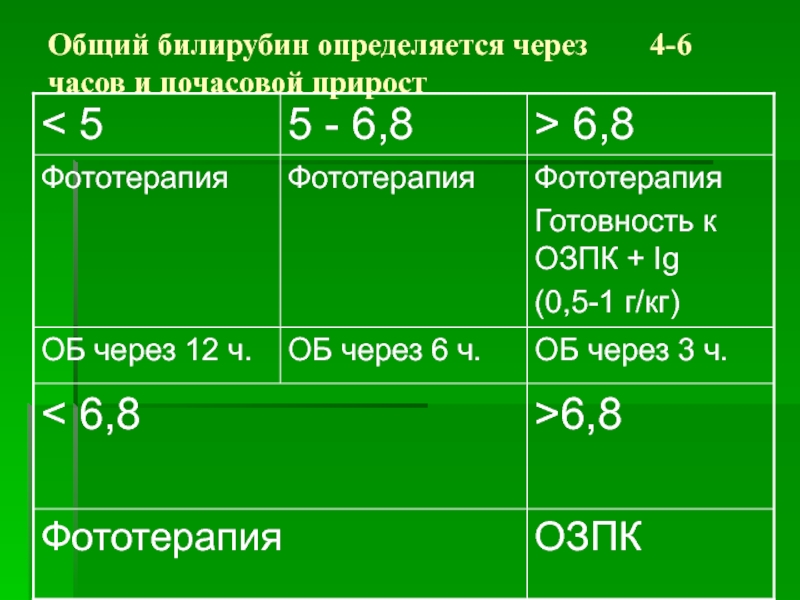 [Medline]
[Medline]
6. Моершель СК, Чианчарузо Л. Б., Трейси Л. Р. Практический подход к неонатальной желтухе. Американский семейный врач. 2008 Май; 77 (9).[Medline]
Гипербилирубинемия у новорожденных | Сидарс-Синай
Не то, что вы ищете?Что такое гипербилирубинемия у новорожденного?
Гипербилирубинемия возникает, когда в крови вашего ребенка слишком много билирубина.
Билирубин образуется при расщеплении красных кровяных телец. Младенцам поначалу сложно избавиться от билирубина. Он может накапливаться в их крови, тканях и жидкостях.
Билирубин имеет цвет. Из-за этого кожа, глаза и другие ткани ребенка становятся желтыми (желтуха). Желтуха может впервые появиться при рождении ребенка. Или он также может появиться в любое время после рождения.
Что вызывает гипербилирубинемию у новорожденного?
Во время беременности плацента удаляет билирубин из крови ребенка. Когда ребенок рождается, его печень берет на себя эту работу. У вашего ребенка может быть слишком много билирубина по многим причинам.
Когда ребенок рождается, его печень берет на себя эту работу. У вашего ребенка может быть слишком много билирубина по многим причинам.
Физиологическая желтуха
В течение первых нескольких дней жизни дети не могут избавиться от большого количества билирубина. Этот нормальный тип желтухи возникает как реакция на снижение способности ребенка выводить билирубин. Но сначала может быть трудно определить, вызвана ли желтуха другой проблемой.
Желтуха при кормлении грудью
Некоторые дети не кормят грудью
хорошо сначала.Это вызывает желтуху при отказе грудного вскармливания. Плохое питание делает
ваш ребенок обезвожен. Это также заставляет вашего ребенка меньше мочиться. Это делает билирубин
накапливаются в теле вашего ребенка. Младенцы, рожденные на сроке от 34 до 36 недель беременности, считаются
с большей вероятностью получить эту проблему.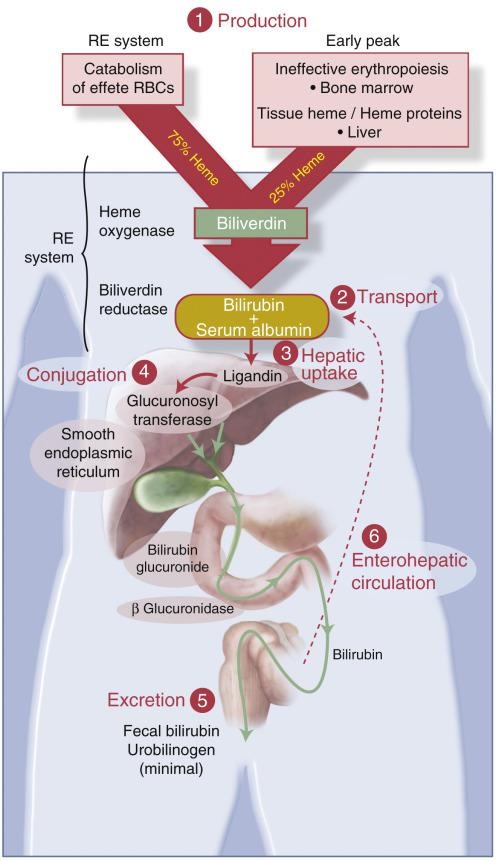 У этих малышей часто отсутствует координация движений и
силы хорошо кормить грудью. Но это состояние также часто встречается в ранних сроках.
новорожденные (от 37 до 38 недель). Это также может произойти с любыми новорожденными, у которых был
трудный старт, особенно если они были разлучены с матерью и не могли
кормите часто.Обычно становится лучше, когда ребенок учится хорошо кормить грудью.
У этих малышей часто отсутствует координация движений и
силы хорошо кормить грудью. Но это состояние также часто встречается в ранних сроках.
новорожденные (от 37 до 38 недель). Это также может произойти с любыми новорожденными, у которых был
трудный старт, особенно если они были разлучены с матерью и не могли
кормите часто.Обычно становится лучше, когда ребенок учится хорошо кормить грудью.
Желтуха грудного молока
Около 2% детей, находящихся на грудном вскармливании, заболевают желтухой. Это происходит позже, в первую неделю их жизни. Пик наступает примерно в 2-недельном возрасте. Это может длиться от 3 до 12 недель. Это не опасно, но могут потребоваться тесты для других опасных проблем. Эта проблема может быть вызвана веществом в грудном молоке.Это вещество может увеличить количество билирубина, которое может реабсорбировать организм ребенка.
Желтуха от гемолиза
Если у вашего ребенка резус-инфекция (гемолитическая болезнь новорожденного из-за группы крови, отличной от группы крови матери), у него может возникнуть желтуха этого типа. Эта проблема также может быть вызвана слишком большим количеством эритроцитов или редкими проблемами, при которых эритроциты более хрупкие, чем обычно.Гемолиз — это процесс, при котором красные кровяные тельца разрушаются и выделяют билирубин.
Желтуха, вызванная нарушением функции печени
Желтуха может возникнуть, если печень вашего ребенка не работает. Это может быть из-за инфекции или других факторов. Печень — это часть тела, наиболее ответственная за избавление от билирубина. Проблема с печенью может вызвать повышение уровня билирубина.
Какие новорожденные подвержены риску гипербилирубинемии?
Около 60% доношенных новорожденных заболевают желтухой.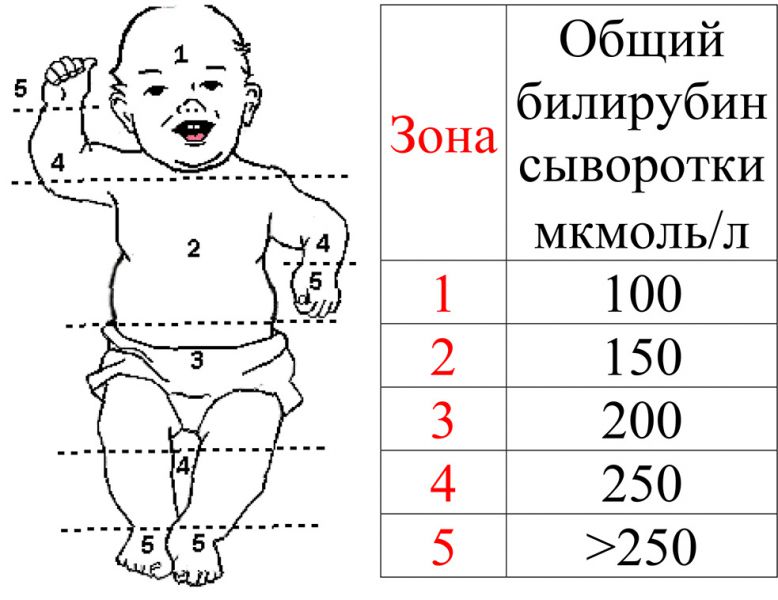 Так же поступают 80% недоношенных детей. Дети, рожденные от матерей с диабетом или резус-фактором, чаще страдают этим заболеванием.
Так же поступают 80% недоношенных детей. Дети, рожденные от матерей с диабетом или резус-фактором, чаще страдают этим заболеванием.
Каковы симптомы гипербилирубинемии у новорожденного?
Симптомы могут проявляться у каждого ребенка по-разному.Они могут включать:
- Пожелтение кожи вашего ребенка и белков его глаз. Это часто начинается с лица ребенка и спускается вниз по его или ее телу.
- Плохое питание
- Недостаток энергии
Симптомы этой проблемы со здоровьем могут быть похожи на симптомы других состояний. Убедитесь, что ваш ребенок посещает врача для диагностики.
Как диагностируется гипербилирубинемия у новорожденного?
Время, когда у вашего ребенка впервые начинается желтуха, имеет значение.Это может помочь его или ее лечащему врачу поставить диагноз.
- Первые 24 часов. Этот тип желтухи часто бывает серьезным. Ваш ребенок, скорее всего, нужно лечение немедленно.
- Секунда или третий день. Это часто физиологическая желтуха. Иногда это может быть более серьезный вид желтухи. Важно убедиться, что ребенок насытится молоко в этот момент.
- На пути к конец первой недели. Этот тип желтухи может быть вызван грудным молоком. желтуха, но может быть вызвана инфекцией или другими редкими серьезными проблемами.
- В вторая неделя. Это часто вызвано желтухой грудного молока, но может вызвано редкими проблемами с печенью.
Лечащий врач вашего ребенка могут сделать эти анализы для подтверждения диагноза:
- Прямой и непрямой билирубин
уровни.
 Эти уровни показывают, связан ли билирубин с другими веществами вашим
печень ребенка. Нормальная физиологическая желтуха имеет непрямой билирубин. Желтуха из-за
более серьезные проблемы могут иметь высокий уровень билирубина любого типа.
Эти уровни показывают, связан ли билирубин с другими веществами вашим
печень ребенка. Нормальная физиологическая желтуха имеет непрямой билирубин. Желтуха из-за
более серьезные проблемы могут иметь высокий уровень билирубина любого типа. - Количество эритроцитов
- Группа крови и тестирование на несовместимость по резус-фактору (проба Кумба)
Как лечится гипербилирубинемия у новорожденного?
Лечение будет зависеть от симптомов, возраста и общего состояния вашего ребенка.Это также будет зависеть от тяжести состояния.
Фототерапия
Билирубин поглощает свет. Высокий уровень билирубина часто снижается, когда ребенка освещают специальными лампами синего спектра.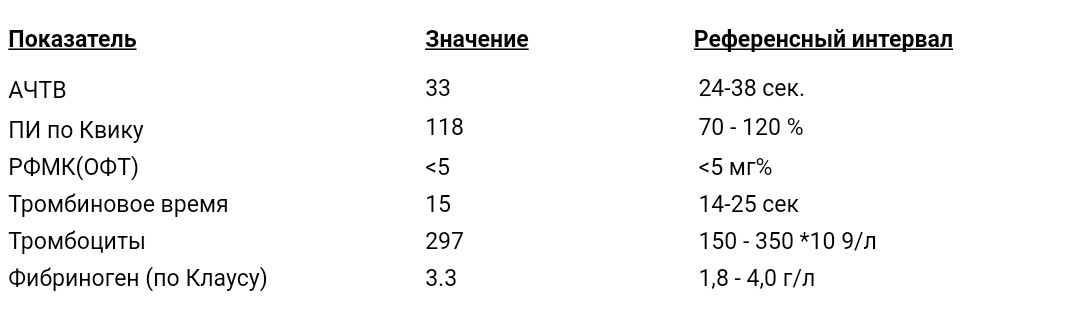 Это называется фототерапией. Ваш ребенок может получать это лечение днем и ночью. Для начала работы может потребоваться несколько часов. Во время светового лечения глаз вашего ребенка будет защищен. Лечащий врач вашего ребенка проверит температуру вашего ребенка.Он или она также проверит уровень билирубина у вашего ребенка. Это покажет, работает ли фототерапия.
Это называется фототерапией. Ваш ребенок может получать это лечение днем и ночью. Для начала работы может потребоваться несколько часов. Во время светового лечения глаз вашего ребенка будет защищен. Лечащий врач вашего ребенка проверит температуру вашего ребенка.Он или она также проверит уровень билирубина у вашего ребенка. Это покажет, работает ли фототерапия.
Волоконно-оптическое одеяло
Волоконно-оптическое одеяло — это еще один вид фототерапии. Одеяло обычно кладут под ребенка. Его можно использовать отдельно или с обычной фототерапией.
Обменное переливание
Эта процедура удаляет кровь вашего ребенка с высоким уровнем билирубина.Он заменяет его свежей кровью с нормальным уровнем билирубина. Это увеличивает количество красных кровяных телец вашего ребенка. Это также снижает уровень билирубина у него. Во время процедуры ваш ребенок будет переключаться между сдачей и приемом небольшого количества крови. Это будет сделано через вену или артерию в пуповине ребенка. Это делается только в отделении интенсивной терапии, когда уровень билирубина чрезвычайно высок. Если уровень билирубина остается высоким, вашему ребенку может потребоваться повторная процедура.
Во время процедуры ваш ребенок будет переключаться между сдачей и приемом небольшого количества крови. Это будет сделано через вену или артерию в пуповине ребенка. Это делается только в отделении интенсивной терапии, когда уровень билирубина чрезвычайно высок. Если уровень билирубина остается высоким, вашему ребенку может потребоваться повторная процедура.
Кормление грудным молоком
Американская академия педиатрии рекомендует продолжать кормить грудью ребенка с желтухой. Если ваш ребенок не получает достаточно молока от груди, вам может потребоваться добавить молоко с сцеживанием или смесью.
Лечение любой первопричины состояния
Это может включать лечение инфекции.В очень редких случаях может потребоваться пересадка печени.
Какие возможные осложнения гипербилирубинемии у новорожденный?
Высокий уровень билирубина может попасть в мозг вашего ребенка. Это может вызвать судороги и повреждение мозга. Это называется ядерной желтухой.
Что я могу сделать, чтобы предотвратить гипербилирубинемию у моего новорожденного?
Это состояние невозможно предотвратить, за исключением желтухи, связанной с нарушением грудного вскармливания.Кормление следует начинать в течение первого часа жизни и продолжать не реже, чем каждые 2–3 часа, или раньше, если ребенок проявляет признаки желания есть. Чем более недоношенным ребенок, тем больше вероятность, что ему или ей вначале понадобятся добавки сцеженного молока или смеси. Для всех младенцев ключевым моментом является раннее выявление желтухи и немедленное лечение. Это может остановить повышение уровня билирубина вашего ребенка до опасного уровня.
Основные сведения о гипербилирубинемии у новорожденных
- Гипербилирубинемия возникает, когда в крови вашего ребенка слишком много билирубина.
- Около 60% доношенных новорожденных и 80% недоношенных детей заболевают желтухой.
- Самый распространенный симптом — пожелтение кожи и белков глаз вашего ребенка.
- Время, когда у вашего ребенка впервые начинается желтуха, имеет значение. Это может помочь врачу поставить диагноз.
- Убедитесь, что вы кормите ребенка рано и часто.
- Раннее выявление желтухи и немедленное лечение являются ключевыми факторами.Это может предотвратить повышение уровня билирубина вашего ребенка до опасного уровня.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от посещения лечащего врача вашего ребенка:
- Название теста или процедуры
- Причина, по которой ваш ребенок проходит тест или процедуру
- Каких результатов ожидать и что они означают
- Риски и преимущества теста или процедуры
- Когда и где вашему ребенку предстоит пройти обследование или процедуру
- Кто будет проводить процедуру и какова квалификация этого человека
- Что бы произошло, если бы ваш ребенок не прошел обследование или процедуру
- Любые альтернативные тесты или процедуры, о которых стоит подумать
- Когда и как вы получите результаты
- Кому звонить после теста или процедуры, если у вас есть вопросы или у вашего ребенка проблемы
- Сколько вам придется заплатить за тест или процедуру
Желтуха новорожденных
Желтуха новорожденных — это когда кожа ребенка и белые части его глаз выглядят желтыми.Это вызвано накоплением в крови вещества под названием билирубин. Желтуха новорожденных встречается очень часто — примерно у 3 из 5 детей (60 процентов) желтуха.
Желтуха обычно возникает через несколько дней после рождения. В большинстве случаев он мягкий, не причиняет вреда ребенку и проходит без лечения. Но если у ребенка тяжелая желтуха, и его не вылечить быстро, это может привести к повреждению мозга.
Что вызывает желтуху у новорожденных?
В организме вашего ребенка каждый день перерабатывается некоторое количество красных кровяных телец.Билирубин — это желтое вещество, которое образуется при разрушении эритроцитов. Во время беременности печень выводит билирубин для вашего ребенка. После рождения печень вашего ребенка может быть недостаточно развита, чтобы самостоятельно должным образом вывести билирубин. На то, чтобы печень вашего ребенка могла это сделать, может потребоваться несколько дней.
Когда печень ребенка вызывает желтуху в первые дни жизни, это называется физиологической желтухой. Это наиболее частая разновидность желтухи у новорожденных. Но иногда состояние здоровья вашего ребенка может вызвать желтуху.Младенцы с такими состояниями здоровья с большей вероятностью нуждаются в лечении, чтобы снизить уровень билирубина, чем дети с физиологической желтухой. Эти условия включают:
- Несоответствие группы крови, например, резус-фактор. У небольшого числа детей группа крови отличается от группы крови их матерей. Эти несоответствия могут привести к более быстрому распаду красных кровяных телец.
- Внутреннее кровотечение. Это кровотечение внутри тела.
- Проблема с печенью вашего ребенка. Печень вашего ребенка может плохо работать, если у него есть инфекция, например гепатит, или заболевание, такое как муковисцидоз, которое поражает печень.
- Проблема с эритроцитами вашего ребенка. У некоторых детей слишком много красных кровяных телец. Это чаще встречается у некоторых близнецов и младенцев, не достигших гестационного возраста. Это означает, что ребенок меньше обычного в зависимости от количества недель, проведенных в утробе матери.
- Генетическое заболевание, такое как дефицит G6PD. Это состояние возникает, когда вашему организму не хватает G6PD, фермента, который помогает вашим эритроцитам работать правильно.
- Инфекция, похожая на сепсис . Это инфекция в крови вашего ребенка.
- Синяк при рождении . Синяк возникает, когда кровь вытекает из кровеносного сосуда. Иногда у младенцев появляются синяки во время схваток и родов. Когда заживут большие синяки, уровень билирубина может повыситься.
У одних детей желтуха выше, чем у других.К ним относятся:
- Недоношенные дети. Недоношенный ребенок — это ребенок, родившийся слишком рано, до 37 недель беременности. Недоношенный ребенок чаще других страдает желтухой, потому что его печень может быть не полностью развита.
- Дети, находящиеся на грудном вскармливании, особенно дети, которые плохо кормят грудью. Если вы кормите грудью, кормите ребенка, когда он голоден. Для большинства новорожденных это происходит один раз в 2–3 часа (примерно от 8 до 12 раз в день).Такое кормление часто помогает снизить уровень билирубина вашего ребенка. Если у вас проблемы с грудным вскармливанием, обратитесь за помощью к поставщику вашего ребенка, медсестре или консультанту по грудному вскармливанию. Консультант по грудному вскармливанию — это человек, прошедший специальную подготовку по оказанию помощи женщинам в кормлении грудью.
- Младенцы восточноазиатского или средиземноморского происхождения. Этническое происхождение — это часть света или этническая группа, из которой происходят ваши предки. Этническая группа — это группа людей, часто из одной страны, которые имеют общий язык или культуру.Предки — это члены семьи, которые жили очень давно, еще до ваших бабушек и дедушек.
Как узнать, есть ли у вашего ребенка желтуха?
Когда у ребенка желтуха, обычно сначала на его лице появляется желтоватый оттенок. Затем он может распространиться на его грудь, живот, руки, ноги и белые части его глаз. Лучше всего увидеть желтуху при хорошем освещении, например, при дневном свете или при флуоресцентном освещении. Желтуху труднее увидеть у детей с более темной кожей.
Немедленно позвоните лечащему врачу вашего ребенка, если ваш ребенок:
- Очень желтый, оранжевый или зеленовато-желтый
- Трудно проснуться или совсем не сплю
- Проблемы с грудным вскармливанием или сосанием из бутылочки
- Очень суетливый
- Слишком мало мокрых или грязных подгузников
Позвоните в службу 911 или отвезите ребенка в больницу, если он:
- Не перестанет плакать или пронзительно плачет
- Дуга назад
- Жесткий, вялый или гибкий корпус
- Имеет странное движение глаз
Это могут быть предупреждающие признаки опасно высокого уровня билирубина, который требует быстрого лечения для предотвращения ядерной желтухи.Это своего рода повреждение мозга, вызванное высоким уровнем билирубина. Ядерная желтуха встречается нечасто, потому что младенцев обычно лечат до того, как желтуха станет серьезной. При отсутствии лечения ядерная желтуха может вызвать:
- Атетоидный церебральный паралич. У детей с этим заболеванием неконтролируемые движения в руках, ногах, лице и других частях тела.
- Потеря слуха
- Проблемы со зрением
- Стоматологические проблемы
- Умственная отсталость
Как детей проверяют на желтуху?
Американская академия педиатрии (AAP) рекомендует проверять всех детей на желтуху после рождения в больнице.Поставщик вашего ребенка проверяет ее с помощью одного или нескольких из следующих тестов:
- Анализ крови. Это лучший способ измерить уровень билирубина. Чтобы провести этот анализ, врач берет у нее небольшой образец крови из пятки.
- Физический осмотр. Лечащий врач проверяет его тело на наличие признаков желтухи.
- Кожный тест. Поставщик вашего ребенка прикладывает устройство ко лбу ребенка, чтобы проверить уровень билирубина.Устройство измеряет отражение особого света, который проходит через ее кожу.
AAP рекомендует снова проверять детей на желтуху в возрасте от 3 до 5 дней. Это время, когда уровень билирубина самый высокий. Если ваш ребенок выписывается из больницы в возрасте до 72 часов (3 дней), его следует проверить в течение следующих 2 дней.
Как лечится желтуха?
Большинство детей с желтухой не нуждаются в лечении. Если у вашего ребенка желтуха легкой степени, врач может порекомендовать вам чаще кормить ребенка грудью, чтобы у него было больше испражнений.Это помогает избавиться от билирубина.
Желтуха обычно проходит в течение 2 недель у детей, находящихся на искусственном вскармливании. У детей, находящихся на грудном вскармливании, это может длиться более 2–3 недель. Если желтуха вашего ребенка длится более 3 недель, поговорите с его врачом.
Если у вашего ребенка более серьезная желтуха, ему может потребоваться лечение, включающее:
- Лечение фототерапией (также называемое светотерапией или били-светом). Это когда вашего ребенка помещают под специальные лампы, которые помогают его организму преобразовывать билирубин в форму, от которой он может избавиться с мочой.Пока она находится под светом, ваш ребенок носит только подгузник и прикрывает глаза щитком. Некоторые младенцы могут лежать на одеяле для светотерапии (также называемом волоконно-оптическим одеялом), в котором есть крошечные яркие огоньки. Вы можете использовать одеяло вместо верхнего света или вместе с ним. Фототерапию можно проводить в больнице или дома, и это безопасно для вашего ребенка.
- Обменное переливание. Если фототерапия не работает, а уровень билирубина у вашего ребенка по-прежнему очень высок, ему может потребоваться специальный тип переливания крови, называемый обменным переливанием.Обменное переливание избавляет от билирубина, заменяя кровь ребенка свежей кровью в небольших количествах.
- Внутривенный иммуноглобулин (также называемый IVIg). Если у вас и вашего ребенка разные группы крови, ваш ребенок может получить иммуноглобулин (белок крови) через иглу в вену. Это может помочь ей вылечить желтуху и снизить вероятность необходимости в обменном переливании крови.
См. Также: Недоношенные
Последняя редакция: апрель 2013 г.
Желтуха у младенцев — Better Health Channel
Новорожденные дети часто страдают желтухой, из-за которой их кожа и глаза приобретают желтоватый оттенок.Желтуха вызывается накоплением химического вещества, называемого билирубином, в крови и тканях ребенка. Билирубин обычно перерабатывается печенью, но печени новорожденного требуется несколько дней для его обработки, поэтому примерно у шести из 10 новорожденных наблюдается некоторая степень желтухи. Заболевание чаще встречается у недоношенных детей. Этот нормальный процесс приводит к тому, что мы называем «физиологической желтухой».
Желтуха обычно появляется на вторые или третьи сутки. Если ваш ребенок доношен и здоров, не стоит беспокоиться о легкой желтухе, которая пройдет сама по себе в течение недели или около того.Однако недоношенный или больной ребенок или ребенок с очень высоким уровнем билирубина потребуют тщательного наблюдения и лечения.
Иногда желтуха у младенцев может быть вызвана заболеваниями крови и печени. Эти состояния включают антитела к группе крови, гемолитическую анемию, гепатит и галактоземию.
Симптомы желтухи у младенцев
Симптомы желтухи у младенцев зависят от причины и степени тяжести, но могут включать:
- желтый оттенок кожи, обычно сначала появляется на лице и коже головы
- желтый оттенок белых частей глаз (склеры)
- желтый оттенок, распространяющийся на кожу тела (при желтухе средней степени)
- пожелтение ладоней и подошв стоп (при тяжелой желтухе)
- необычная сонливость
- трудности с кормлением
- в некоторых случаях светлые фекалии (фекалии) и темная моча.
Обратитесь к персоналу родильного дома, если у вас есть какие-либо опасения по поводу того, что у вашего ребенка проявляются какие-либо из этих симптомов.
Физиологическая желтуха
Билирубин — это продукт распада старых и поврежденных красных кровяных телец. Печень помогает выводить билирубин как отходы.
В матке матери билирубин ребенка направляется вниз по пуповине и выводится из организма матери. После рождения печень ребенка должна вывести сам билирубин, и может потребоваться несколько дней, чтобы печень начала функционировать на полной скорости.Тем временем избыток билирубина в организме ребенка вызывает симптомы желтухи.
У каждого новорожденного повышен уровень билирубина, и около 60 процентов доношенных детей будут иметь заметные симптомы. Лечение обычно не требуется, за исключением случаев, когда у ребенка очень высокий уровень билирубина, он недоношен или болен. Обезвоживание (потеря воды) или недостаточный набор веса могут усугубить желтуху.
Другие причины желтухи у младенцев
Желтуха также может быть вызвана рядом других причин, в том числе:
- грудное молоко — грудь матери вырабатывает небольшое количество молозива в первые несколько дней после родов.Пока молоко не «поступит», ограниченное количество жидкости, получаемой при грудном вскармливании, может повлиять на работу печени ребенка. Также считается, что определенные ферменты в грудном молоке способствуют возникновению «желтухи грудного молока», безвредного типа желтухи, которая может длиться несколько недель. Если у вас желтуха грудного молока, продолжайте кормить грудью как обычно
- Несовместимость резус (Rh) и групп крови ABO — когда у матери и ребенка разные группы крови, мать может вырабатывать антитела, которые могут атаковать красные кровяные тельца ребенка на поздних сроках беременности.Это означает, что уровни поврежденных эритроцитов должны быть удалены из организма, что, в свою очередь, вызывает высокий уровень билирубина. Ребенок может родиться с анемией и в течение нескольких часов после рождения у него может развиться тяжелая желтуха
- гемолитическая анемия — это может быть наследственное заболевание иммунной системы (аутоиммунное заболевание), при котором иммунная система ребенка разрушает эритроциты. Это также может быть осложнением других заболеваний, например, серьезной инфекции (сепсиса).
Реже желтуха может быть вызвана следующими причинами:
- неонатальный гепатит (воспаление печени) — некоторые из вирусов, которые могут вызывать гепатит у младенцев, включают цитомегаловирус, краснуху и гепатиты A, B и C. Обычно не удается идентифицировать конкретный вирус, вызывающий неонатальный гепатит. Младенцы с неонатальным гепатитом могли заразиться вирусной инфекцией до рождения, в утробе матери или примерно в течение первого месяца жизни
- галактоземия — галактоза — это молочный сахар.Это редкое заболевание возникает, когда у ребенка не хватает фермента, необходимого для расщепления галактозы. Высокий уровень молочного сахара может повредить печень (вызвать воспаление и рубцевание). Сначала это проявляется как желтуха
- атрезия желчных путей — билирубин из печени обычно попадает в «желчные протоки», позволяя билирубину и другим продуктам накапливаться в желчном пузыре, прежде чем они попадут в кишечник и будут выведены. При атрезии желчных путей эти протоки заблокированы, разрушены или не развиваются по неизвестным причинам.Без желчных протоков билирубин накапливается в печени и вызывает симптомы желтухи. Фекалии у ребенка всегда очень бледные.
Диагностика причины желтухи у младенцев
Необходимо установить первопричину желтухи у младенцев. Некоторые диагностические тесты могут включать:
- медицинский осмотр (всегда)
- кожные показания уровней желтухи (часто)
- анализов крови (иногда)
- УЗИ, биопсия печени или исследовательская операция (редко).
Лечение желтухи у младенцев
Лечение желтухи у младенцев зависит от причины, но может включать:
- легкая желтуха — если в остальном ребенок здоров и здоров, лечение не требуется. Печень ребенка займет всего несколько дней, чтобы правильно обработать билирубин
- умеренная желтуха — наиболее распространенным методом лечения является фототерапия. Фототерапия превращает билирубин в коже ребенка в менее вредное химическое вещество.Ваш ребенок может быть разделен и помещен в теплый инкубатор под голубым светом. Для максимального воздействия света ваш ребенок будет носить только подгузник и защиту для глаз. В качестве альтернативы можно использовать «билибланкет». Билибланкет — это подушечка, которую кладут прямо на ребенка, чтобы купать его в свете. Опять же, ребенок носит только подгузник и завернут в гибкий голубой коврик. Лечение обычно длится один или два дня и может проходить дома или в больничной палате вместе с матерью. Чтобы предотвратить обезвоживание и увеличить выведение билирубина, вашему ребенку потребуется регулярное кормление каждые три-четыре часа
- тяжелая желтуха — иногда младенцам требуется лечение более чем одним синим светом за раз (множественная фототерапия).Когда это происходит, малышей обычно помещают в ясли для новорожденных. Редко и только в очень тяжелых случаях, когда желтуху вызывает основное заболевание, может потребоваться переливание крови.
Лечение общих состояний, вызывающих желтуху, может включать:
- физиологическая желтуха — часто лечение не требуется, иногда требуется фототерапия
- желтуха грудного молока — грудное вскармливание необходимо продолжить. Иногда в первые несколько дней требуется фототерапия, после которой лечение обычно не требуется
- различия в группах крови — антитела, вырабатываемые матерью, могут оставаться активными в организме ребенка в течение нескольких недель.Иногда требуется более длительный курс фототерапии.
Лечение редких состояний, вызывающих желтуху, может включать:
- гемолитическая анемия — лечение зависит от причины. Например, лечение гемолитической анемии, вызванной малярийной инфекцией, включает в себя противомалярийные препараты
- неонатальный гепатит — специального лечения не существует. Варианты могут включать витаминные и минеральные добавки или лекарства для улучшения потока билирубина через желчные протоки
- галактоземия — основное лечение — убедиться, что в рационе ребенка не содержится галактозы или лактозы (другого молочного сахара).Обычно это означает прекращение грудного вскармливания и использование специальных смесей
- атрезия желчных путей — лечение включает операцию по соединению участка печени с кишечником (тонкой кишкой), чтобы позволить билирубину и другим продуктам эффективно отводиться.
Куда обратиться за помощью
Контент-партнер
Эта страница была подготовлена после консультаций и одобрена: Королевская женская больница
Последнее обновление: Июль 2019
Контент на этом веб-сайте предоставляется только в информационных целях.Информация о терапии, услуге, продукте или лечении никоим образом не поддерживает и не поддерживает такую терапию, услугу, продукт или лечение и не предназначена для замены рекомендаций вашего врача или другого зарегистрированного медицинского работника. Информация и материалы, содержащиеся на этом веб-сайте, не предназначены для использования в качестве исчерпывающего руководства по всем аспектам терапии, продукта или лечения, описанных на веб-сайте. Всем пользователям рекомендуется всегда обращаться за советом к зарегистрированному специалисту в области здравоохранения для постановки диагноза и ответов на свои медицинские вопросы, а также для выяснения того, подходит ли конкретная терапия, услуга, продукт или лечение, описанные на веб-сайте, в их обстоятельствах.Штат Виктория и Департамент здравоохранения и социальных служб не несут ответственности за использование любыми пользователями материалов, содержащихся на этом веб-сайте.
Гипербилирубинемия и желтуха | Детская больница Филадельфии
Гипербилирубинемия — это состояние, при котором в крови происходит накопление билирубина, вызывающее изменение цвета глаз и кожи на желтый, называемое желтухой. Низкий уровень билирубина у новорожденных — обычное дело, не вызывает никаких проблем и проходит самостоятельно в первую неделю жизни.Однако некоторые состояния, такие как недоношенность, инфекция или определенные заболевания крови, могут привести к быстрому накоплению билирубина до токсичного уровня.
В зависимости от причины гипербилирубинемии желтуха может появиться при рождении или в любое время после него.
Билирубин — это естественный побочный продукт, образующийся при распаде красных кровяных телец. Печень взрослых преобразует неконъюгированный билирубин в конъюгированную форму, которая выводится из организма. Во время беременности плацента выделяет билирубин, но когда ребенок рождается, незрелая печень ребенка должна взять на себя эту роль.Существует несколько причин гипербилирубинемии и желтухи, в том числе следующие:
Физиологическая желтуха. Физиологическая желтуха возникает как «нормальная» реакция на ограниченную способность ребенка выводить билирубин в первые дни жизни из-за незрелости печени. Обычно это проходит к первой неделе жизни.
Желтуха при кормлении грудью. В течение первых нескольких дней грудного вскармливания, когда у матери мало молока и у ребенка возникают проблемы с прикладыванием и кормлением, ребенок может обезвоживаться.Поскольку билирубин выводится с мочой и стулом, снижение мочеиспускания и нечастый стул приводят к накоплению билирубина. Несмотря на то, что это обычное явление для доношенных новорожденных, недоношенные и поздние недоношенные дети более восприимчивы к этой проблеме, потому что у них может быть некоординированное сосание, а также легкая утомляемость. Как только наладится эффективное грудное вскармливание, эта проблема исчезнет.
Желтуха грудного молока. Примерно у 2 процентов детей, находящихся на грудном вскармливании, желтуха развивается после первой недели.Пик наступает примерно в двухнедельном возрасте и может сохраняться от трех до двенадцати недель. Считается, что желтуха грудного молока вызвана веществом в грудном молоке, которое увеличивает реабсорбцию билирубина через кишечник. Грудное вскармливание обычно можно продолжить или прервать лишь ненадолго.
Желтуха от гемолиза. Желтуха может возникнуть при увеличении распада красных кровяных телец (гемолизе), например, при несоответствии групп крови матери и плода, что приводит к несовместимости по системе АВО или гемолитической болезни новорожденного (резус-болезнь).Повышенный гемолиз также может возникнуть, если у ребенка во время родов возникли синяки или гематома.
Желтуха, связанная с нарушением функции печени. Желтуха может быть связана с длительным нарушением функции печени из-за инфекции и других факторов.
Гипербилирубинемия очень распространена, поражая примерно 60 процентов доношенных новорожденных, а у 80 процентов недоношенных детей развивается желтуха.
Хотя низкие уровни билирубина обычно не вызывают беспокойства, большие его количества могут циркулировать в тканях мозга и вызывать судороги и повреждение мозга.Это состояние называется ядерной желтухой.
Повышенный билирубин проявляется в желтом изменении цвета глаз, слизистой оболочки и кожи ребенка, которое обычно начинается с головы и движется вниз. Перед выпиской в больницу у большинства детей будет проверяться уровень билирубина с помощью кожного (чрескожного) зонда или анализа крови. Другие симптомы желтухи могут включать плохое питание или летаргию.
Симптомы гипербилирубинемии могут напоминать другие состояния или медицинские проблемы.Всегда консультируйтесь с лечащим врачом вашего ребенка для постановки диагноза.
Время появления желтухи помогает в диагностике. Желтуха, появляющаяся в первые 12-24 часа, может быть серьезной проблемой и может потребовать раннего лечения. Когда желтуха появляется на второй или третий день, она обычно «физиологическая» или связана с обезвоживанием. Врач обычно полагается на инструмент или график билирубина, чтобы решить, когда уровень билирубина становится опасным, поскольку младенцы в возрасте нескольких дней могут переносить более высокие уровни билирубина по сравнению с младенцами младше 48 часов.Когда желтуха появляется к концу первой недели, это может быть связано с инфекцией. Позднее появление желтухи на второй неделе часто связано с кормлением грудным молоком, но может иметь и другие причины.
Диагностические процедуры гипербилирубинемии могут включать:
Уровни прямого и непрямого билирубина. Анализ крови может определить, связан ли билирубин с другими веществами печенью, чтобы он мог выводиться (прямой), или циркулирует в кровотоке (непрямой).
Количество красных кровяных телец может использоваться, чтобы определить, слишком ли у ребенка слишком много или слишком мало красных кровяных телец.
Подсчет ретикулоцитов определяет количество молодых эритроцитов, которое является показателем образования красных кровяных телец.
Группа крови и тестирование на несовместимость по ABO или резус-фактор (тест Кумба)
Лечение зависит от многих факторов, включая причину гипербилирубинемии и уровень билирубина.Цель состоит в том, чтобы не допустить повышения уровня билирубина до опасного уровня при минимизации любых негативных последствий лечения. Лечение может включать:
Фототерапия. Во время фототерапии ребенка помещают в ультрафиолетовый свет. Для начала фототерапии может потребоваться несколько часов, и она используется в течение дня и ночи. Во время фототерапии необходимо защищать глаза малыша и следить за температурой. Уровень билирубина в крови проверяется каждые 6-12 часов, чтобы убедиться, что фототерапия работает.
В особых случаях может потребоваться обменное переливание крови для замены крови ребенка свежей кровью в попытке быстро снизить уровень билирубина. Это делается по согласованию с неонатологом.
Достаточное увлажнение при грудном вскармливании или сцеживании грудного молока. Американская академия педиатрии рекомендует по возможности продолжать грудное вскармливание. Дети, находящиеся на грудном вскармливании и получающие фототерапию обезвоженными или страдающими чрезмерной потерей веса, могут получать добавку сцеженного грудного молока или смеси.
Лечение любой основной причины гипербилирубинемии, например инфекции
Хотя гипербилирубинемию нельзя полностью предотвратить, раннее распознавание и лечение важны для предотвращения повышения уровня билирубина до опасного уровня.
.


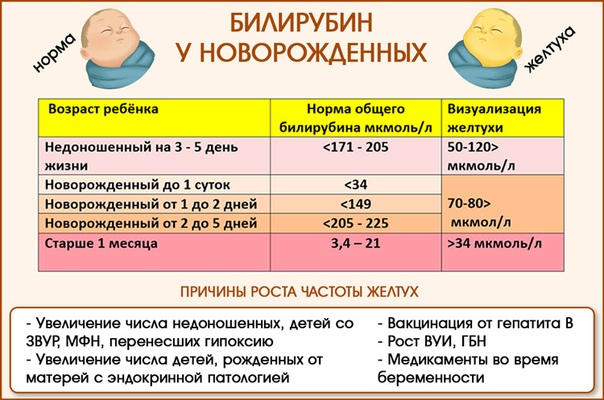

 Острый гепатит (4 недели) и подострый гепатит.
Острый гепатит (4 недели) и подострый гепатит.





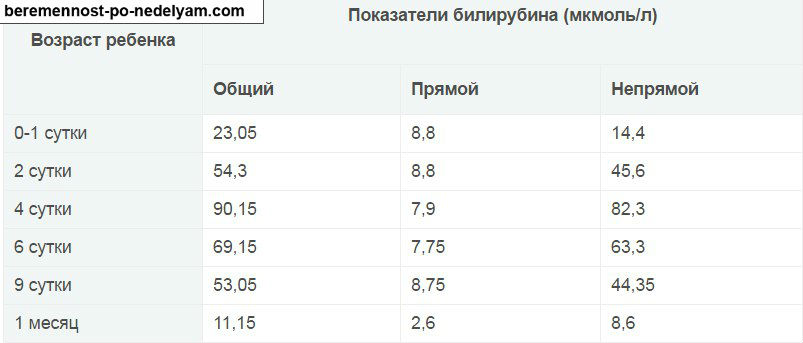


 При расхождении показателей свободных гормонов следует определить общийТ4 и общийТ3.
При расхождении показателей свободных гормонов следует определить общийТ4 и общийТ3.
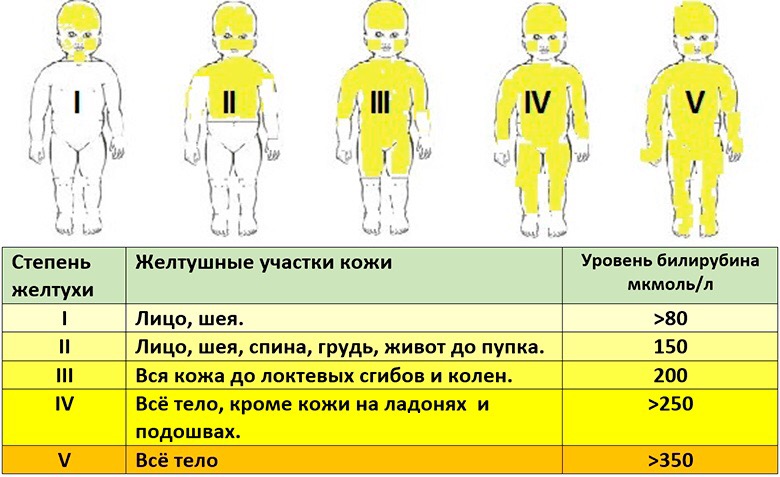
 п.), поносы при диабете, цирроз печени, после операции еюно-еюнального шунтирования или резекции тонкой кишки, беременность.
п.), поносы при диабете, цирроз печени, после операции еюно-еюнального шунтирования или резекции тонкой кишки, беременность.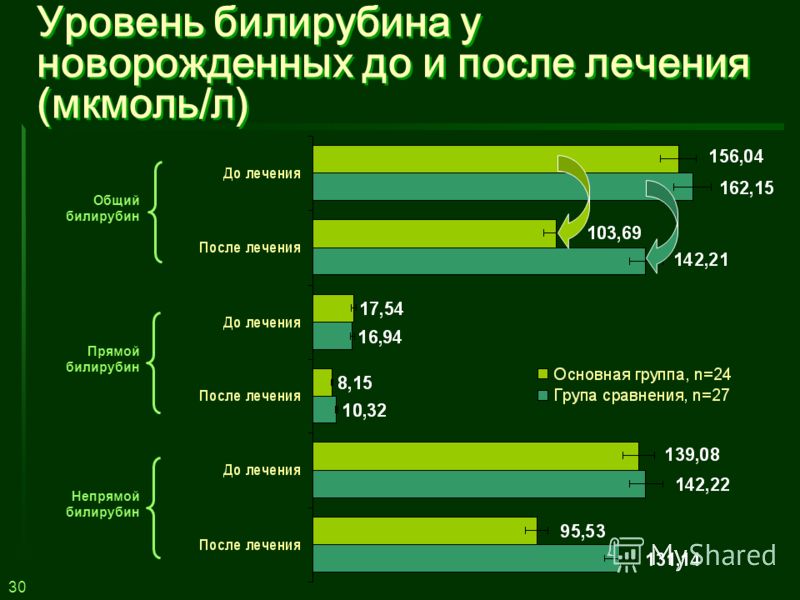 Снижение скорости образования Т3 из Т4. (Иногда препараты, содержащие йод, могут вызывать феномен «йод-Базедов»)
Снижение скорости образования Т3 из Т4. (Иногда препараты, содержащие йод, могут вызывать феномен «йод-Базедов»)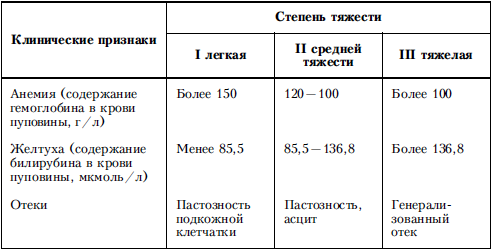

 Также возможно развитие деструктивных процессов в ЩЖ, причиной которых стало действие самого амиодарона.
Также возможно развитие деструктивных процессов в ЩЖ, причиной которых стало действие самого амиодарона.


 Генетическая основа пониженной экспрессии билирубина UDP-глюкуронозилтрансферазы 1 при синдроме Жильбера.N Engl J Med. 1995, 2 ноября; 333 (18): 1171-5. [PubMed: 7565971]
Генетическая основа пониженной экспрессии билирубина UDP-глюкуронозилтрансферазы 1 при синдроме Жильбера.N Engl J Med. 1995, 2 ноября; 333 (18): 1171-5. [PubMed: 7565971] J Am Coll Surg. 2014 декабрь; 219 (6): 1167-80. [Бесплатная статья PMC: PMC4332770] [PubMed: 25442379]
J Am Coll Surg. 2014 декабрь; 219 (6): 1167-80. [Бесплатная статья PMC: PMC4332770] [PubMed: 25442379] , Оценка первоначальных клинических испытаний и оценка рисков для Группа исследования универсального скрининга гипербилирубинемии. Скрининг перед выпиской на тяжелую неонатальную гипербилирубинемию позволяет выявить младенцев, нуждающихся в фототерапии.J Pediatr. 2013 Март; 162 (3): 477-482.e1. [PubMed: 23043681]
, Оценка первоначальных клинических испытаний и оценка рисков для Группа исследования универсального скрининга гипербилирубинемии. Скрининг перед выпиской на тяжелую неонатальную гипербилирубинемию позволяет выявить младенцев, нуждающихся в фототерапии.J Pediatr. 2013 Март; 162 (3): 477-482.e1. [PubMed: 23043681]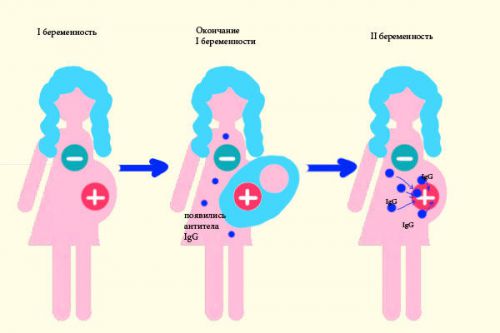 [PubMed: 7855625]
[PubMed: 7855625]

 Это может произойти при инфицировании мочи, крови, печени или других органов.
Это может произойти при инфицировании мочи, крови, печени или других органов.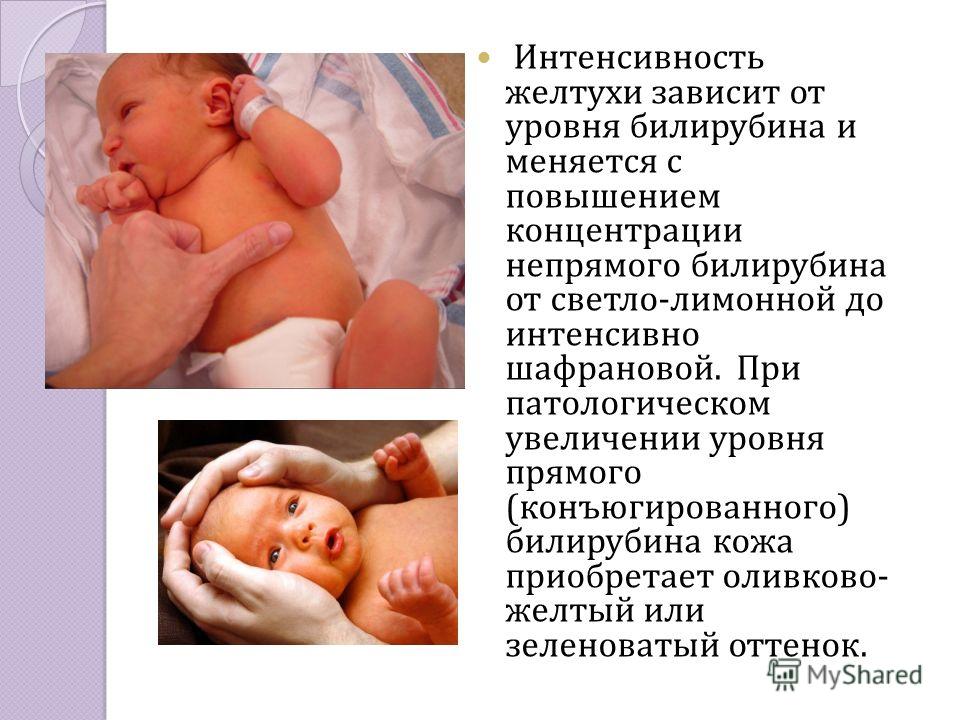 Галактоземию часто выявляют по анализу крови (укол в пятку) перед выпиской из детской в рамках обязательного государственного обследования новорожденных. Галактоземия лечится строгим диетическим отказом от галактозы.Это , а не — непереносимость лактозы, и эти два состояния не следует путать.
Галактоземию часто выявляют по анализу крови (укол в пятку) перед выпиской из детской в рамках обязательного государственного обследования новорожденных. Галактоземия лечится строгим диетическим отказом от галактозы.Это , а не — непереносимость лактозы, и эти два состояния не следует путать. Это билирубин, связанный с нормальным разрушением старых красных кровяных телец. Это называется физиологической желтухой. Моча у ребенка обычно светло-желтая, а цвет стула горчично-желтый или более темный.
Это билирубин, связанный с нормальным разрушением старых красных кровяных телец. Это называется физиологической желтухой. Моча у ребенка обычно светло-желтая, а цвет стула горчично-желтый или более темный. Это может привести к процедуре, называемой биопсией печени, при которой небольшой образец ткани печени берется для исследования под микроскопом.
Это может привести к процедуре, называемой биопсией печени, при которой небольшой образец ткани печени берется для исследования под микроскопом. Семьям следует поговорить со своим врачом или поставщиком медицинских услуг, чтобы определить, уместно ли прекращение грудного вскармливания, и получить инструкции о том, как действовать дальше.
Семьям следует поговорить со своим врачом или поставщиком медицинских услуг, чтобы определить, уместно ли прекращение грудного вскармливания, и получить инструкции о том, как действовать дальше.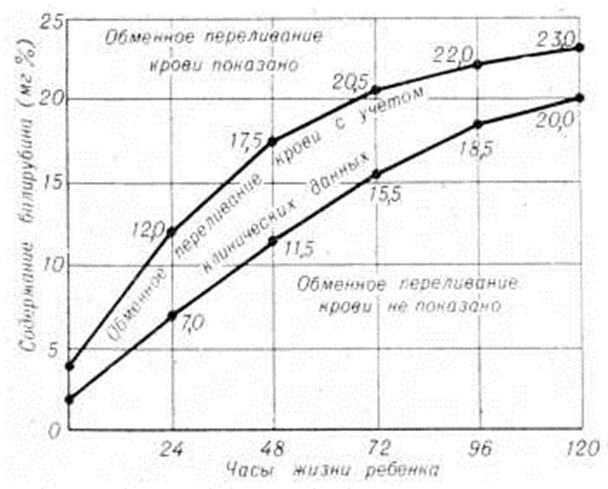 Затем врачи назначат регулярное проведение анализов крови, чтобы убедиться, что лечение работает. Большая часть страховки оплачивает это лечение дома.
Затем врачи назначат регулярное проведение анализов крови, чтобы убедиться, что лечение работает. Большая часть страховки оплачивает это лечение дома.
 Эти уровни показывают, связан ли билирубин с другими веществами вашим
печень ребенка. Нормальная физиологическая желтуха имеет непрямой билирубин. Желтуха из-за
более серьезные проблемы могут иметь высокий уровень билирубина любого типа.
Эти уровни показывают, связан ли билирубин с другими веществами вашим
печень ребенка. Нормальная физиологическая желтуха имеет непрямой билирубин. Желтуха из-за
более серьезные проблемы могут иметь высокий уровень билирубина любого типа.