Беременность и резус-конфликт
Однако в случае беременности неподходящее сочетание резусов родителей может привести к так называемому резус-конфликту.
Причины
Резус-фактор — это антиген (белок), который находится на поверхности красных кровяных телец — эритроцитов. Он может присутствовать (положительный резус), или отсутствовать (резус отрицательный). Согласно медицинской статистике, около 85% людей являются резус-положительными, остальные 15% — резус-отрицательными.
Резус-конфликт возникает либо при переливании резус-несовместимой крови, либо при беременности женщины с отрицательным резусом, если кровь у плода — резус-положительная.
Многие женщины о своей группе крови и о резус-факторе узнают уже будучи беременными, при постановке на учет в женской консультации. Помните, что группа крови и резус-фактор не меняются в течение жизни, и узнать их нужно как можно раньше, для этого достаточно один раз сдать кровь из вены.
Что происходит?
Когда в кровь матери с отрицательным резусом попадают эритроциты плода, несущие на себе белки системы резус, они воспринимаются ее иммунной системой как чужеродные. Организм начинает вырабатывать антитела для уничтожения эритроцитов ребенка.
При этом в его крови появляется большое количество вещества, называемого билирубином, которое может повредить его мозг. Поскольку эритроциты плода непрерывно уничтожаются, его печень и селезенка стараются ускорить выработку новых эритроцитов, увеличиваясь при этом в размерах. В конце концов, и они не справляются с восполнением убыли эритроцитов. Наступает сильное кислородное голодание, раскручивается новый виток серьезных нарушений. В самых тяжелых случаях это может привести к гибели плода.
Кому угрожает резус-конфликт?
Поскольку наличие резус-фактора передается по наследству, угроза резус-конфликта существует только в том случае, если будущая мать резус-отрицательна (Rh-), а отец резус-положителен (Rh+).
Но если у женщины отрицательный резус-фактор, а у мужчины положительный — это еще не повод отказаться от создания семьи.
Первая беременность такой пары скорее всего пройдет нормально. Если ранее женщина не встречалась с резус-положительной кровью, то у нее нет антител, а следовательно, и риска резус-конфликта с плодом. При первой беременности антител вырабатывается не так много (это ведь «первая встреча»). Если же количество проникших в кровь матери эритроцитов плода было значительным, в организме женщины остаются «клетки памяти», которые при последующих беременностях организуют быструю выработку антител против резус-фактора.
При резус-несовместимой беременности многое зависит и от того, чем она закончилась. После выкидыша резус-сенсибилизация (выработка антител) возникает в 3-4% случаев, после медицинского Риск сенсибилизации увеличивается после кесарева сечения или, если были отслойки плаценты. То есть все зависит от того, сколько эритроцитов плода проникнет в кровоток матери.
Риск сенсибилизации увеличивается после кесарева сечения или, если были отслойки плаценты. То есть все зависит от того, сколько эритроцитов плода проникнет в кровоток матери.
Профилактика
В женской консультации беременную обязательно проверяют на резус—фактор. Если он отрицательный, необходимо определить резусную принадлежность отца. При риске резус-конфликта (у отца — положительный резус-фактор) кровь женщины неоднократно исследуется на наличие в ней антител к эритроцитам плода и их количество. До 32-й недели беременности этот анализ проводят один раз в месяц, с 32-й до 35-й — дважды в месяц, а затем вплоть до родов еженедельно.
По уровню антител в крови будущей матери врач может определить возможное начало резус-конфликта и сделать выводы о предполагаемом резус-факторе у ребенка.
Кроме того, сразу после родов определяют резус-фактор у младенца. Если он положительный, то не позднее 72 часов после родов матери вводят антирезусную сыворотку (антирезусный иммуноглобулин), которая предупредит развитие резус-конфликта при следующей беременности.
Такую же профилактику антирезусной сывороткой резус-отрицательные женщины должны проводить в течение 72 часов после:
- · внематочной беременности,
- аборта,
- выкидыша,
- переливания резус-положительной крови,
- переливания тромбоцитарной массы,
- отслойки плаценты,
- травмы у беременной
- · амниоцентеза и биопсии хориона (манипуляции на плодных оболочках).
Лечение
Если у беременной обнаружены антитела и количество их нарастает, это свидетельствует о начале резус-конфликта. В таком случае необходимо лечение в специализированном перинатальном центре, где и женщина, и ребенок будут под постоянным наблюдением.
Когда стоит опасаться?
Мама резус-положительная — папа резус-отрицательный: поводов для волнения нет, эта ситуация не влияет ни на зачатие, ни на вынашивание, ни на роды.
Мама резус-отрицательная — папа резус-отрицательный: проблем также никаких не будет, ребенок родится с резус-отрицательной кровью.
Мама резус-отрицательная — папа резус-положительный: эта ситуация требует особого внимания не только врачей, но и самой женщины, так как ваше здоровье в ваших руках, и вся последующая информация крайне важна именно вам.
Женщины с резус-отрицательной кровью должны очень ответственно подходить к вопросу планирования. Помните, что каждая нежелательная беременность повышает риск «нерождения» ребенка в будущем.
Резус-конфликт. Закономерности наследования ребенком группы крови и резус-фактора. Группа крови ребенка. Резус конфликт
Содержание
Общие принципы наследования признаков.
Упрощенно каждый признак в организме (цвет волос, глаз, группа крови, резус-фактор.) кодируется двумя генами. Реально количество генов, определяющих признак, значительно больше. По каждому признаку один ген ребенок получает от матери, другой — от отца. В генетике выделяют доминантные и рецессивные гены. Доминантный ген обозначается заглавной буквой латинского алфавита, и в его присутствии рецессивный ген, как правило, не проявляет свои свойства. Рецессивный ген обозначается прописной буквой латинского алфавита. Если по какому-то признаку организм содержит два одинаковых гена (два рецессивных, либо два доминантных), то он называется гомозиготой по данному признаку. Если же организм содержит один доминантный и один рецессивный ген, то он называется гетерозиготным по данному признаку и при этом проявляются те свойства признака, которые кодируются доминантным геном.
В генетике выделяют доминантные и рецессивные гены. Доминантный ген обозначается заглавной буквой латинского алфавита, и в его присутствии рецессивный ген, как правило, не проявляет свои свойства. Рецессивный ген обозначается прописной буквой латинского алфавита. Если по какому-то признаку организм содержит два одинаковых гена (два рецессивных, либо два доминантных), то он называется гомозиготой по данному признаку. Если же организм содержит один доминантный и один рецессивный ген, то он называется гетерозиготным по данному признаку и при этом проявляются те свойства признака, которые кодируются доминантным геном.
Например:
А — доминантный ген,определяющий карий цвет глаз
а — рецессивный ген,определяющий голубой цвет глаз
Возможные варианты генотипа:
АА — гомозигота, карие глаза
Аа — гетерозигота, карие глаза
aа — гомозигота, голубые глаза
Пример 1:
жена АА — гомозигота, карие глаза, оба гена доминантны
муж аа — гомозигота, голубые глаза, оба гена рецессивны
При образовании половых клеток (яйцеклетка и сперматозоид) в каждую половую клетку (гамету) идет по одному гену, т.
жена АА + муж аа
Гаметы: А А а а
Ребенок: Аа Аа Аа Аа
Таким образом, в данной ситуации в 100% дети будут иметь карие глаза и являться гетерозиготами по этому признаку.
Пример 2:
жена Аа — гетерозигота, карие глаза
муж Аа — гетерозигота, карие глаза
жена Аа + муж Аа
гаметы: А а А а
ребенок: АА , Аа, Аа, аа
В данном случае вероятность рождения детей в 25% с карими глазами(гомозиготы), в 50% с карими глазами гетерозиготы, в 25% голубые глаза(гомозиготы).
Пример 3:
жена Аа — гетерозигота, карие глаза
Жена Аа + муж аа
Гаметы: А а а а
Ребенок: Аа , Аа, аа , аа
В данном случае 50% детей имеют карие глаза и являются гетерозиготами и 50% имеют голубуе глаза (гомозиготы)
Закономерности наследования группы крови и резус-фактора.

Наследование группы крови контролируется аутосомным геном. Локус этого гена обозначают буквой I, а три его аллеля буквами А, В и 0. Аллели А и В доминантны в одинаковой степени, а аллель 0 рецессивен по отношению к ним обоим. Существует четыре группы крови. Им соответствуют следующие генотипы:
Первая (I) 00
Вторая (II) АА ; А0
Третья (III) ВВ ; В0
Четвертая (IV) АВ
Пример 1:
жена имеет первую группу крови (00)
муж имеет вторую группу крови и является гомозиготой (АА)
жена 00 + муж АА
гаметы: 0 0 А А
ребенок: А0 А0 А0 А0
Все дети имеют вторую группу крови и являются гетерозиготами по данному признаку.
Пример 2:
жена имеет первую группу крови (00)
муж имеет вторую группу крови и является гетерозиготой (А0)
жена 00 + муж А0
гаметы: 0 0 А 0
ребенок: А0 А0 00 00
В данной семье в 50% возможно рождение ребенка, имеющего вторую группу крови, и в 50% группа крови ребенка окажется первой.
Наследование резус-фактора кодируется тремя парами генов и происходит независимо от наследования группы крови. Наиболее значимый ген обозначается латинской буквой D. Он может быть доминантным — D, либо рецессивным — d. Генотип резус-положительного человека может быть гомозиготным — DD, либо гетерозиготным — Dd. Генотип резус-отрицательного человека может быть — dd.
Пример 1:
жена имеет отрицательный резус-фактор (dd)
муж имеет положительный резус-фактор и является гетерозиготой(Dd)
жена dd + муж Dd
гаметы: d d D d
В данной семье вероятность рождения резус-положительного ребенка составляет 50% и вероятность рождения резус-отрицательного ребенка также составляет 50%.
Пример 2:
жена имеет отрицательный резус-фактор (dd)
муж имеет положительный резус-фактор и является гомозиготой по данному признаку (DD)
жена dd + муж DD
гаметы: d d D D
ребенок: Dd Dd Dd Dd
В данной семье вероятность рождения резус-положительного ребенка составляет 100%.
Особенности течения беременности при несовместимости по резус-фактору. Резус-конфликт.
Гемолитическая болезнь плода и новорожденного это состояние, возникающее в результате несовместимости крови матери и плода по некоторым антигенам. Наиболее часто гемолитическая болезнь новорожденного развивается вследствие резус-конфликта. При этом у беременной женщины резус-отрицательная кровь, а у плода резус-положительная. Во время беременности резус-фактор с эритроцитами резус-положительного плода попадает в кровь резус-отрицательной матери и вызывает в ее крови образование антител к резус-фактору (безвредных для нее, но вызывающих разрушение эритроцитов плода). Распад эритроцитов приводит к повреждению печени, почек, головного мозга плода, развитию гемолитической болезни плода и новорожденного. В большинстве случаев заболевание быстро развивается после рождения, чему способствует поступление большого количества антител в кровь ребенка при нарушении целостности сосудов плаценты.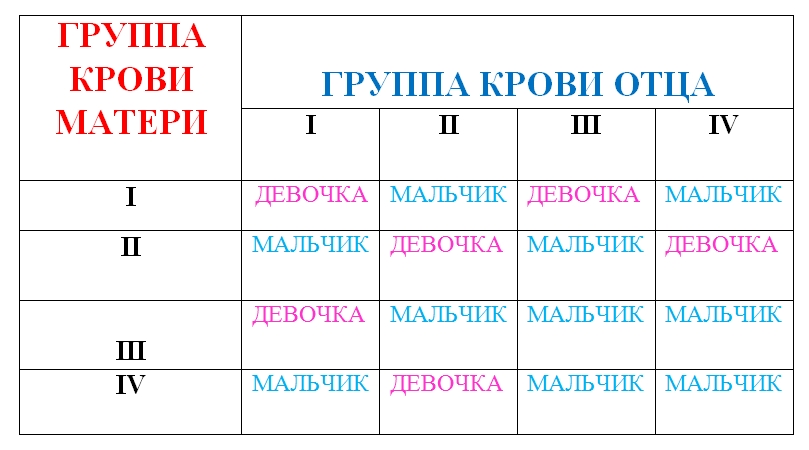
Реже гемолитическая болезнь новорожденного вызывается групповой несовместимостью крови матери и плода (по системе АВ0). При этом за счет агглютиногена (А или В), имеющегося в эритроцитах плода, но отсутствующего у матери, в материнской крови происходит образование антител к эритроцитам плода. Чаще иммунная несовместимость проявляется при наличии у матери I группы крови, а у плода — II, реже III группы крови.
Процесс иммунизации беременной женщины начинается с момента образования антигенов в эритроцитах плода. Поскольку антигены системы резус содержаться в крови плода с 9-10й недели беременности, а групповые антигены — с 5-6й недели, то в некоторых случаях возможна ранняя сенсибилизация организма матери. Проникновению антигенов в материнский кровоток способствуют инфекционные факторы, повышающие проницаемость плаценты, мелкие травмы, кровоизлияния и другие повреждения плаценты. Как правило, первая беременность у резус-отрицательной женщины при отсутствии в прошлом сенсибилизации организма протекает без осложнений. Сенсибилизация организма резус-отрицательной женщины возможна при переливаниях несовместимой крови (проводимых даже в раннем детском возрасте), при беременностях и родах (если у плода резус-положительная кровь), после абортов, выкидышей, операций по поводу внематочной беременности. По данным литературы после первой беременности иммунизация возникает у 10% женщин. Если женщина с резус-отрицательной кровью избежала резус-иммунизации после первой беременности, то при последующей беременности резус-положительным плодом вероятность иммунизации вновь составляет 10%. Поэтому после любого прерывания беременности у женщины с резус-отрицательной кровью с профилактической целью необходимо введение антирезус-иммуноглобулина. В течении беременности у женщины с резус-отрицательной кровью обязательно необходимо определение титра резус-антител в крови в динамике.
Сенсибилизация организма резус-отрицательной женщины возможна при переливаниях несовместимой крови (проводимых даже в раннем детском возрасте), при беременностях и родах (если у плода резус-положительная кровь), после абортов, выкидышей, операций по поводу внематочной беременности. По данным литературы после первой беременности иммунизация возникает у 10% женщин. Если женщина с резус-отрицательной кровью избежала резус-иммунизации после первой беременности, то при последующей беременности резус-положительным плодом вероятность иммунизации вновь составляет 10%. Поэтому после любого прерывания беременности у женщины с резус-отрицательной кровью с профилактической целью необходимо введение антирезус-иммуноглобулина. В течении беременности у женщины с резус-отрицательной кровью обязательно необходимо определение титра резус-антител в крови в динамике.
Наиболее часто задаваемые вопросы.
Вопрос 1:
Обязательно ли у ребенка должна быть папина или мамина группа крови и резус, или эти показатели могут достаться ему, к примеру, от родственников?
Ответ: Наследование группы крови и резус-фактора подчиняется законам генетики. Ребенок может иметь группу крови и резус-фактор, несовпадающий с родительскими. Наследование группы крови и резус-фактора осуществляется независимо друг от друга.
Ребенок может иметь группу крови и резус-фактор, несовпадающий с родительскими. Наследование группы крови и резус-фактора осуществляется независимо друг от друга.
Вопрос 2:
У меня отрицательный резус-фактор. Недавно я сделала аборт. Смогу ли я иметь детей? Есть ли вероятность того, что при следующей беременности ребенок будет больным?
Ответ: Наличие отрицательного резус-фактора непосредственно на зачатие не влияет. Во время аборта (если он был произведен на сроках 9-10 недель беременности) существовала вероятность возникновения сенсибилизации организма к резус-фактору. До планируемой беременности желательно сделать анализ крови на наличие антител к резус-фактору.
Вопрос 3:
Какая доза антирезус-иммуноглобулина и в какие сроки вводится женщине с резус-отрицательной кровью после родов? Правда ли, что вводимая доза препарата должна быть увеличена после операции кесарево сечение?
Ответ: Женщинам с резус-отрицательной кровью после родов с профилактической целью вводится антирезус-иммуноглобулин в количестве 1-1.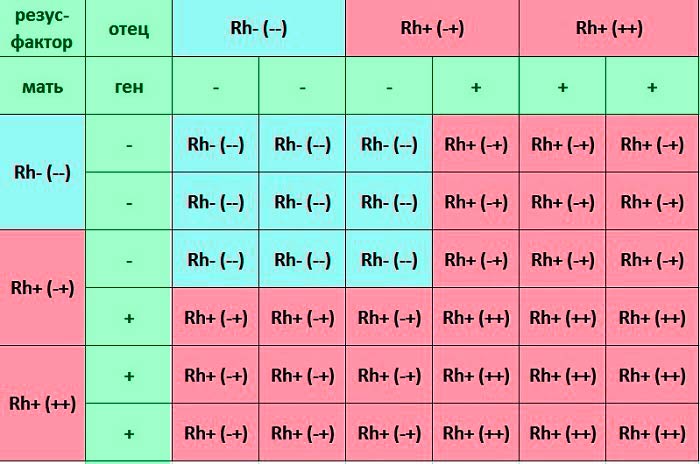 5 мл (200-300мкг) не позднее 24-48 часов после родов. При оперативных вмешательствах трансплацентарное кровотечение может увеличиваться, и поэтому вводимую дозу антирезус-иммуноглобулина увеличивают в 1,5 раза.
5 мл (200-300мкг) не позднее 24-48 часов после родов. При оперативных вмешательствах трансплацентарное кровотечение может увеличиваться, и поэтому вводимую дозу антирезус-иммуноглобулина увеличивают в 1,5 раза.
Вопрос 4:
Действительно ли, что резус-конфликт может возникнуть только в случае, когда женщина имеет отрицательный резус-фактор, а мужчина — положительный. Есть ли вероятность возникновения конфликта в обратном случае, когда женщина имеет положительный резус-фактор, а мужчина — отрицательный?
Ответ: Вероятность резус-конфликта при таком соотношении очень невелика. Однако в некоторых случаях возникновение конфликта возможно при любом несовпадении резус-фактора у беременной женщины и плода. Во многих клиниках на Западе проводится обследование на наличие антирезус-антител всех женщин независимо от резус-принадлежности.
Частые вопросы
Теги: беременностьПрофилактика резус-конфликта при беременности
Резус-конфликт при беременности
Резус – конфликт (другие определения: резус иммунизация, Rh сенсибилизация, Rh конфликт) – появление в крови беременной женщины с резус-отрицательной группой крови резус антител при попадании в кровоток фетальных эритроцитарных антигенов плода. Т.е. проще говоря, это несовместимость матери с резус-отрицательной группой крови с ребенком, имеющим резус-положительную группу крови (а не с мужем, как многие ошибочно полагают). Резус антиген – белок, который находится в эритроцитах (красных кровяных тельцах) большинства людей. В таком случае кровь резус-положительная. Кровь людей, у которых отсутствует резус антиген, называется резус-отрицательной. При наличии у матери резус-отрицательной группы крови, а у отца — резус-положительной, резус-положительный плод встречается у 60% беременных женщин. Как правило, при повторной и последующих беременностях вероятность несовместимости выше, чем при первой беременности. Поэтому вторую и последующие беременности резус-отрицательной женщине необходимо планировать заранее.
Т.е. проще говоря, это несовместимость матери с резус-отрицательной группой крови с ребенком, имеющим резус-положительную группу крови (а не с мужем, как многие ошибочно полагают). Резус антиген – белок, который находится в эритроцитах (красных кровяных тельцах) большинства людей. В таком случае кровь резус-положительная. Кровь людей, у которых отсутствует резус антиген, называется резус-отрицательной. При наличии у матери резус-отрицательной группы крови, а у отца — резус-положительной, резус-положительный плод встречается у 60% беременных женщин. Как правило, при повторной и последующих беременностях вероятность несовместимости выше, чем при первой беременности. Поэтому вторую и последующие беременности резус-отрицательной женщине необходимо планировать заранее.
Чем опасен резус-конфликт при беременности?
Если резус-положительные эритроциты встречаются с резус-отрицательными, то происходит их слипание (агглютинация). Чтобы этого не произошло, иммунная система матери с резус-отрицательной кровью вырабатывает антитела, которые в большей степени при повторной и последующей беременностях проникают через плаценту и вызывают гемолиз, т.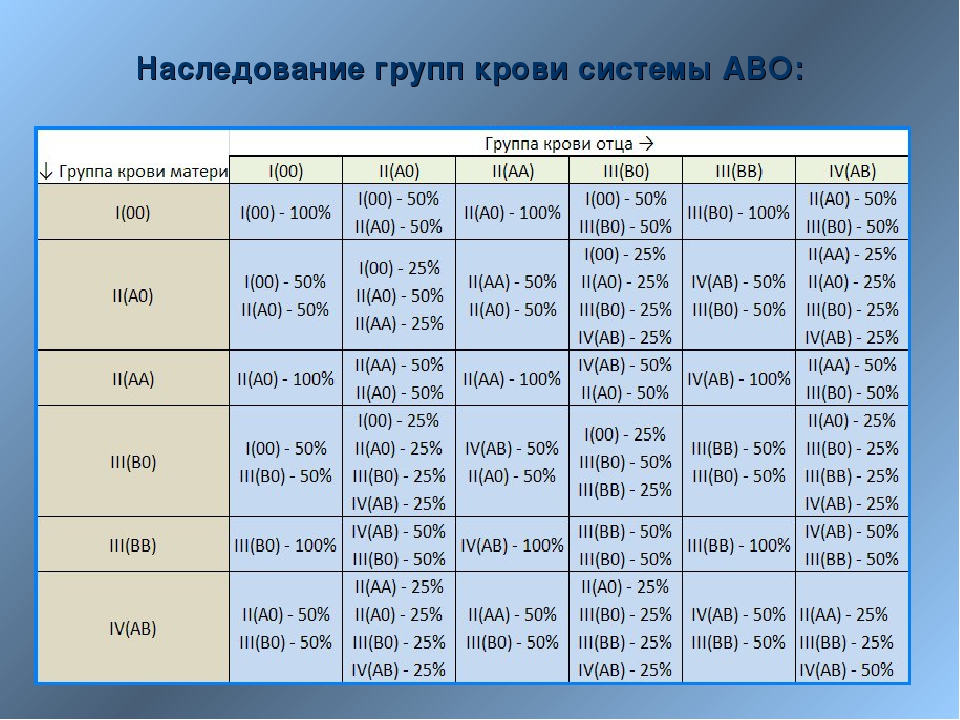 е. разрушение эритроцитов плода. В результате разрушения эритроцитов происходит токсическое поражение почти всех органов и систем плода продуктом распада гемоглобина. Таким образом, развивается гемолитическая болезнь плода или новорожденного.
е. разрушение эритроцитов плода. В результате разрушения эритроцитов происходит токсическое поражение почти всех органов и систем плода продуктом распада гемоглобина. Таким образом, развивается гемолитическая болезнь плода или новорожденного.
Именно в связи с таким «отторжением» плода у резус-отрицательной женщины часто развивается угроза невынашивания беременности, в том числе возрастает риск внутриутробной гибели плода.
Профилактика резус-конфликта при беременности в Иммунологическом центре «ГОРИЗОНТ»
В качестве профилактики наступления резус-конфликта у резус-отрицательных женщин в Иммунологическом центре «ГОРИЗОНТ» до наступления плановой беременности и во время беременности до 16 недель проводится курс аллоиммунизации (лимфоцитотерапии) . Перед прохождением курса необходимо сдать анализ на цитотоксичность.
Диагностика резус-конфликта в Иммунологическом центре «ГОРИЗОНТ»
На протяжении всей беременности женщине с угрозой резус-конфликта необходимо ежемесячно сдавать анализ крови на антитела, отслеживая динамику антител с определением класса (IgM или IgG). В Иммунологическом центре «ГОРИЗОНТ» вы можете сдать данный анализ (код 13-002, см. калькулятор анализов), а также проверить группу крови и резус-фактор женщины и мужчины до предполагаемой беременности или в течение ее (коды анализов 03-005 и 03-008).
В Иммунологическом центре «ГОРИЗОНТ» вы можете сдать данный анализ (код 13-002, см. калькулятор анализов), а также проверить группу крови и резус-фактор женщины и мужчины до предполагаемой беременности или в течение ее (коды анализов 03-005 и 03-008).
При наступлении беременности женщина с резус-отрицательной группой крови просто сдает в нашем центре кровь (начиная с 10 недель беременности) и узнает резус-фактор своего будущего малыша!
Тест выполняется лабораторией международного уровня Medical Genomics.
10 Недель
Проводится c
10 недель
беременности
Результат анализа
через
6 рабочих дней
Высокая достоверность
Выявляет основные
хромосомные заболевания плода
с точностью 99,9%
Что нужно?
- Сдать кровь в Иммунологическом центре «ГОРИЗОНТ»
- Rh- кровь у беременной женщины при Rh+ партнера
Сдайте кровь, чтобы определить резус-фактор плода и Вы на ранних сроках узнаете, существует ли риск развития резус-конфликта!
Запишитесь на приём по тел. /факс:
/факс:
+7 (4822) 64 77 49
+7 (900) 472 77 49
Подготовка к беременности | Многопрофильная частная клиника «Оберіг»
Беременность – это один из самых счастливых периодов жизни женщины. Это девять месяцев ожидания своего любимого чада. Беременность – это один из самых этапов жизни женщины. Именно поэтому к нему необходимо готовиться заранее. К сожалению, в нашем обществе только 10% людей серьезно относятся к планированию беременности.
Учеными доказано, что предупредить большинство осложнений, которые возникают во время беременности, можно правильной подготовкой к ней. Вхождение в беременность без предварительной подготовки можно сравнить с ощущением пилота при полете на неизвестном самолете – возможно, все будет хорошо, а возможно, что-то «подкачает».
Большинство женщин считают, что для подготовки к беременности достаточно бросить все плохие привычки, начать много гулять на свежем воздухе и принимать витамины. Но этого недостаточно. Существует комплекс мер для пары, планирующей беременность:
Но этого недостаточно. Существует комплекс мер для пары, планирующей беременность:
- Внедрение изменений по оздоровлению образа жизни.
- Обследование с целью оценки рисков возникновения осложнений во время беременности.
- Устранение рисков или снижения вероятности их появления.
- Дополнительные обследования при необходимости (генетический скрининг и прочее).
Итак, с чего необходимо начать?
Лучшим возрастом для зачатия считается 22-35 лет, как для женщин, так и для мужчин. Во-первых, в таком возрасте организм человека уже полностью сформирован. Во-вторых, молодые родители способны видеть для себя «плюсы» и «минусы» родительства, большинство из них сознательно планируют беременность. В-третьих, в этом возрасте люди достигают определенной стабильности в материальном, социальном и духовном плане.
За несколько месяцев до планируемой беременности (примерно за 3-4 месяца) паре необходимо обратиться к терапевту с целью обследования на возможные соматические заболевания, пройти комплекс обследований, чтобы выявить возможные очаги хронической инфекции и своевременно провести их санацию. Обязательно посетить стоматолога и отоларинголога, чтобы выявить и пролечить очаги инфекций, которые могут обостриться во время беременности. Чтобы понять важность этого обследования, представьте себе состояние беременной женщины, которая узнала, что у нее туберкулез или онкологическое заболевание. Тяжелые болезни существенно осложняют беременность и мешают женщине наслаждаться ожиданиям ребенка. Кроме того, на фоне присущего беременности пониженного иммунитета ухудшаются эти заболевания.
Обязательно посетить стоматолога и отоларинголога, чтобы выявить и пролечить очаги инфекций, которые могут обостриться во время беременности. Чтобы понять важность этого обследования, представьте себе состояние беременной женщины, которая узнала, что у нее туберкулез или онкологическое заболевание. Тяжелые болезни существенно осложняют беременность и мешают женщине наслаждаться ожиданиям ребенка. Кроме того, на фоне присущего беременности пониженного иммунитета ухудшаются эти заболевания.
В дальнейшем паре необходимо обратиться к акушер-гинекологу, который назначит полное обследование согласно принятым стандартам и индивидуальным особенностям женщины.
Необходимый минимум первого визита к гинекологу: общий и гинекологический осмотр, микроскопическое и цитологическое исследование мазков, обследование на возможные инфекции, кольпоскопия и УЗИ органов малого таза.
Дополнительные рекомендованные лабораторные исследования:
- Общий анализ крови. Этот анализ позволит оценить состояние здоровья в целом;
- Общий анализ мочи.
 Это исследование покажет качество функционирования мочевыделительной системы, на которую увеличивается нагрузка во время беременности;
Это исследование покажет качество функционирования мочевыделительной системы, на которую увеличивается нагрузка во время беременности; - Биохимический анализ крови позволит сделать выводы о состоянии внутренних органов и ферментативной функции;
- Группа крови и резус-фактор. Согласно статистическим данным у 15% людей резус-фактор отсутствует – их называют резус-отрицательными. Остальных 85%, у кого он есть, – резус-положительными. Резус-положительный плод у резус-отрицательной мамы встречается у 8-9% беременных. Наличие различных резус факторов у партнеров – не повод для разочарования. Многие резус-отрицательные женщины счастливо вынашивают и рожают двух-трех замечательных «положительных» малышей. Просто им необходимо больше уделять внимания своему здоровью, контролировать наличие антител уже во время беременности. Если у женщины отрицательный резус-фактор, а у мужа – положительный, то это не повод отказываться от создания семьи. Во-первых, при грамотной профилактике риск последствий резус-конфликта возможно свести на нет, а во-вторых, резус-конфликт во время беременности развивается далеко не у всех.
 Гарантом рождения здорового ребенка у резус-отрицательной женщины (при отсутствии предварительного конфликта или переливания крови) является сохранение первой беременности. С целью профилактики резус-конфликтов после родов, искусственного или самопроизвольного прерывания беременности, после внематочной беременности в современных условиях используется антирезус-гамма-глобулин.
Гарантом рождения здорового ребенка у резус-отрицательной женщины (при отсутствии предварительного конфликта или переливания крови) является сохранение первой беременности. С целью профилактики резус-конфликтов после родов, искусственного или самопроизвольного прерывания беременности, после внематочной беременности в современных условиях используется антирезус-гамма-глобулин. - Когда у женщины О (I) группа крови, а у мужчины любая другая, то возможна несовместимость по группам крови. Такой конфликт возникает очень редко. Анализ на гемолизины необходимо будет проводить ежемесячно во время беременности.
- Torch-инфекции. Оба партнера обязательно должны провериться до зачатия на наличие таких заболеваний как токсоплазмоз, хламидиоз, уреаплазмоз, вирус простого герпеса, цитомегаловирус, вирус краснухи, вирусный гепатит В и С, гонорея. Эти заболевания могут вызвать бесплодие, тяжелые пороки развития плода, невынашивание беременности. Обследование позволит ответить на вопрос, есть ли эти инфекции в организме, продолжается ли в данный момент острое течение заболевания, есть ли у женщины иммунитет к этим возбудителям.
 При отсутствии иммунитета к краснухе лучше сделать вакцинацию, но необходимо помнить, что эта вакцина живая, и беременность разрешена только через 2-3 месяца после вакцинации.
При отсутствии иммунитета к краснухе лучше сделать вакцинацию, но необходимо помнить, что эта вакцина живая, и беременность разрешена только через 2-3 месяца после вакцинации.
Также желательно пройти тесты функциональной диагностики щитовидной железы с последующей консультацией эндокринолога.
При наличии у кого-то из вашей семьи или мужа случаев рождения ребенка, отстающего в умственном или физическом развитии, имеющего пороки развития, вам обязательно нужна консультация генетика.
В случаях выявления при обследовании каких-то отклонений паниковать не стоит. Это всего лишь небольшая задержка, необходимая для зачатия и вынашивания здорового ребенка.
Если в процессе всестороннего обследования установлено, что пара полностью здорова, то гинеколог даст вам советы по поводу подготовки к зачатию и беременности, в частности:
- При использовании гормональных контрацептивов прекратите их употребление за 1-3 месяца до зачатия.
- Начните прием поливитаминов.

- Прислушайтесь к советам врачей относительно нормализации веса тела, при излишней или недостаточной весе необходимо перейти на сбалансированное питание.
- Обратите внимание на питание своего мужа. Чем лучше он питается, тем здоровее его сперма.
- Ограничьте употребление кофеина.
- Если вы употребляете какие-то медикаменты, то необходимо проверить их безопасность, проконсультироваться с гинекологом на счет отмены или уменьшения дозы.
- Лучше отказаться от употребления алкоголя. Хотя ежедневный коктейль или бокал вина не повредят в подготовительный период, но ко времени зачатия ребенка прекратите вообще употребление алкоголя.
- Обоим родителям необходимо бросить курение. Последние исследования показали, что табак вреден не только во время беременности, он может помешать процессу оплодотворения, ограничивая плодовитость как женщин, так и мужчин;
- Начните заниматься спортом – посещайте фитнес-клубы, бассейн. Это поможет улучшить состояние брюшного пресса, предупредить возможные неудобства, связанные с беременностью – боли в спине, расширение вен и прочее, а также облегчит течение родов.

И наконец, что делать, если вы узнали о беременности, сделав обычный тест в домашних условиях?
- Конечно, радоваться!
- При задержке менее 5 дней и при невыносимом желании получить доказательства наличия беременности можно сдать анализ крови на ХГЧ (хорионический гонадотропин человека).
- Обратиться к гинекологу на осмотр и сделать УЗИ органов малого таза, чтобы убедиться, что плодное яйцо находится в полости матки. Это позволит исключить вариант внематочной беременности.
- По рекомендации гинеколога начать принимать соответствующие витамины.
- Встать на учет, начать регулярное наблюдение у акушера-гинеколога, которому вы полностью доверяете.
И, самое главное, начните вместе с будущим отцом морально готовиться к этому знаменательному событию – появлению в семье маленького чуда. Ведь от психологической готовности женщины и мужчины многое зависит. Проводите больше времени вместе, читайте необходимую литературу, прогуливайтесь по детским магазинам – это заряжает положительной энергией. Пусть все ваши мысли будут направлены на замечательного малыша, которому вы так горячо хотите подарить жизнь.
Пусть все ваши мысли будут направлены на замечательного малыша, которому вы так горячо хотите подарить жизнь.
Автор статьи – врач-гинеколог Новосад Анна Викторовна
Резус фактор при беременности: причины, симптомы
Что такое резус-фактор
Существует множество классификаций видов крови. Одна из них делит все виды крови человека на резус-положительные и резус-отрицательные, в зависимости от наличия или отсутствия определенного белка на поверхности эритроцитов. Называется этот фактор так в честь макак резус, кровь которых использовалась в исследованиях, где и выявили этот белок. Резус-фактор имеет решающее значение в двух случаях: при переливании крови и при беременности.
Когда в кровеносную систему резус-отрицательного пациента попадают эритроциты с противоположным резус-фактором, они воспринимаются иммунной системой как чужеродные тела. Организм реципиента начинает их атаковать с помощью иммунной системы. Ошибки с резус-фактором в прошлом строили жизни не одному десятку пациентов.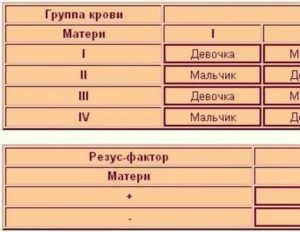
Большинство людей знает, какой у них резус-фактор. Его определяют вместе с группой крови еще в роддоме и вписывают в амбулаторную карту ребенка. Дополнительно этот фактор определяют:
- Во время планового анализа крови при беременности;
- При подготовке к хирургическому вмешательству;
- У доноров крови, костного мозга, других органов;
- У представителей определенных профессий — военных, пожарников.
Отрицательный резус-фактор имеет примерно 15% людей на планете. Возможности повлиять на резус-фактор конкретного человека не существует.
Что такое резус-конфликт матери и ребенка
Ребенок наследует резус-фактор от одного из родителей. Резус-фактор плода определяется еще в утробе, когда начинается формирование кровеносной системы. Если у родителей фактор одинаковый, у ребенка не возникает проблем. При отрицательном резусе у отца, даже если плод его унаследует, тоже не происходит ничего опасного. Проблемы начинаются, если мать имеет отрицательный резус, а отец положительный, и этот положительный фактор передается ребенку. Материнская иммунная система начинает атаковать плод.
Проблемы начинаются, если мать имеет отрицательный резус, а отец положительный, и этот положительный фактор передается ребенку. Материнская иммунная система начинает атаковать плод.
Происходит атака следующим образом. Материнский организм вырабатывает антитела, которые проникают сквозь плаценту в кровь ребенка и подавляют эритроциты, заставляя их распадаться. На этом фоне у ребенка может развиться анемия, малокровие, чреватое кислородным голоданием тканей. Но и это еще не все. Уничтоженные эритроциты выводятся через печень и селезенку, органы увеличиваются в размере, развивается желтуха. В тяжелых случаях плод может даже погибнуть.
Хорошая новость для резус-отрицательных женщин в том, что во время беременности резус-конфликт случается крайне редко. Дело в том, что кровь матери и ребенка не смешиваются, и выработка антител не происходит. Чаще всего смешение крови происходит уже при родах. Поэтому первый ребенок появляется на свет без проблем, а вот с последующими беременностями могут быть сложности.
Если до первых родов у матери были беременности, закончившиеся абортом или выкидышем, развитие конфликта непредсказуемо, у медиков на этот счет противоречивые данные. Все зависит от того, сколько эритроцитов плода попало в кровь матери.
Симптомы резус-конфликта матери и ребенка
По самочувствию матери определить резус-конфликт практически невозможно: женщина либо чувствует себя нормально, либо симптомы недомогания не отличаются от обычного токсикоза беременных. Косвенным признаком резус-конфликта считают появление в крови женщины антител, хотя это может быть реакцией на заболевание. Резус-конфликт легко определяют при УЗИ ребенка по увеличению сердца, печени, селезенки.
Чтобы избежать негативных последствий для плода, резус-отрицательной женщине вводят препараты, разрушающие антитела против плода — иммуноглобулин специального типа. Это делают на 28 неделе первой беременности, или же в течение 72 часов после родов. Как правило, этого достаточно, чтобы повторная беременность прошла без проблем.
Как правило, этого достаточно, чтобы повторная беременность прошла без проблем.
С развитием современных технологий стал доступен еще один способ диагностики резус-конфликта. Хотя кровь матери и ребенка не смешается, специальное исследование может обнаружить в материнской крови ДНК ребенка и определить его резус-фактор. Это позволит отказаться от ненужного медикаментозного вмешательства в том случае, если у плода резус-фактор тоже отрицательный.
Беременность при наличии отрицательного | perinatal-kbr
Беременность при наличии отрицательного резус-фактора
Что такое «резус-фактор» на обыденном уровне известно каждому из нас. Не углубляясь в дебри медицины, еще раз повторим — резус-фактор представляет собой белок, расположенный на эритроцитах крови. Причем, у 85% людей этот белок присутствует (эти люди имеют положительный резус-фактор), а вот 15% населения этого белка лишены. Соответственно данный факт относит их к категории людей, обладающих отрицательным резус-фактором. В медицине нет никаких данных о патологиях в развитии и функционировании всех жизненно важных систем носителей отрицательного резуса крови. Иными словами, они ничем не отличаются от подавляющего большинства людей (отрицательный резус-фактор принято считать небольшой и неопасной генной особенностью). Однако, именно отрицательный резус-фактор крови может стать серьезной причиной для беспокойств, особенно для женщины, решившей зачать и родить.
В медицине нет никаких данных о патологиях в развитии и функционировании всех жизненно важных систем носителей отрицательного резуса крови. Иными словами, они ничем не отличаются от подавляющего большинства людей (отрицательный резус-фактор принято считать небольшой и неопасной генной особенностью). Однако, именно отрицательный резус-фактор крови может стать серьезной причиной для беспокойств, особенно для женщины, решившей зачать и родить.
В каких случаях отрицательный резус-фактор у беременной требует пристального наблюдения врачей.
Из школьного курса математики всем нам известно, что «минус на минус» в итоге дает плюс. Это же правило актуально и по отношению к репродуктивной системе человеческого организма. Так, если потенциальные папа и мама являются обладателями отрицательного резус-фактора, то и зачатие, и беременность не встретит никаких проблем. Причем, их младенец может унаследовать как положительный, так и отрицательный резус-фактор. И наоборот, при положительном резусе отца и отрицательном резус-факторе матери беременность в большинстве случаев сопряжена с большими рисками по невынашиваемость и патологиями плода. Все дело в том, что начиная с 7-8 недели беременности зародыш начинает выделять небольшое количество эритроцитов, которые попадают в кровоток матери. В том случае, если женщина вынашивает младенца с отрицательным резусом крови, на протяжении всей беременности не возникает никаких проблем (действует все тот же математический закон — «минус на минус дает плюс»). Однако, куда чаще встречаются ситуации, когда зародыш обладает положительным резус-фактором, что может спровоцировать так называемый резус-конфликт.
Все дело в том, что начиная с 7-8 недели беременности зародыш начинает выделять небольшое количество эритроцитов, которые попадают в кровоток матери. В том случае, если женщина вынашивает младенца с отрицательным резусом крови, на протяжении всей беременности не возникает никаких проблем (действует все тот же математический закон — «минус на минус дает плюс»). Однако, куда чаще встречаются ситуации, когда зародыш обладает положительным резус-фактором, что может спровоцировать так называемый резус-конфликт.
Что такое резус-конфликт.
Говоря медицинскими терминами, резус-конфликт (резус-сенсибилизация) — это ответная реакция организма матери на развитие и формирование плода, обладающего противоположным резус-фактором. Этот механизм заложен природой — женский организм в ответ на выброс «инородных» тел в кровоток, начинает продуцировать ответные антитела, призванные изгнать зародыш. Как следствие, первая проблема подобной беременности — естественный аборт (выкидыш). В ряде случаев резус-конфликт матери и плода начинается значительно позже, но и это влечет за собой целую массу проблем:
— развитие гипоксии плода;
— появление желтухи у младенца;
— тяжелые поражения мозга, почек и печени еще народившегося малыша.
Не стоит еще раз повторять, что резус-конфликт — одна из главных проблем невынашиваемости (подобная беременность может прерваться в любой момент!). А значит, приняв решение стать мамой при наличии отрицательного резус-фактора, вам будет необходимо соблюдать ряд важных правил.
Протекание беременности при отрицательном резусе крови.
Если вы подойдете к ожиданию ребенка с большой долей ответственности, то пополните ряды женщин, сумевших успешно выносить и родить здоровых младенцев не смотря на свой «недуг». В принципе гинекологи не считают отрицательный резус-фактор причиной, способной этому помешать. Однако, есть один очень важный момент — если первая беременность женщины с резусом «минус» неожиданно прервалась, в ее организме формируются своеобразные «клетки памяти» (антигены), которые будут еще более ожесточенно бороться с каждой последующей беременностью. Вот почему медики предупреждают — для женщины, имеющей отрицательный резус-фактор, очень важно сохранить именно первую беременность! А для этого необходимо регулярно отслеживать появление антител в организме матери. С этой целью беременной предстоит сдавать внутривенный анализ крови:
С этой целью беременной предстоит сдавать внутривенный анализ крови:
— в первом триместре — 1 раз в месяц;
— во втором триместре — 2 раза в месяц;
— в третьем триместре вплоть до родов — еженедельно.
В принципе это и есть главное условие нормального протекания беременности при отрицательном резусе крови. Если вы будете неукоснительно соблюдать все рекомендации врача, вовремя приходить на прием и сознательно «сдавать кровь», вы сумеете избежать негативного воздействия резус-конфликта. И уже очень скоро вам предстоит решающее событие любой беременности — роды.
Роды при наличии отрицательного резус-фактора.
Если в течение всей беременности вам удалось избежать резус-конфликт, то нет никаких причин, препятствующих естественным родам (в более сложных случаях, при наличии серьезного резус-конфликта, женщина подвергается немедленной госпитализации, а врачи обсуждают решение о способе родоразрешения, отдавая предпочтения в пользу «кесарева»). Мы же говорим о тех случаях, когда этих неприятностей удалось успешно избежать.
Роды у беременной с отрицательным резус-фактором ничем не отличаются от обычного срочного родоразрешения. Однако, уже в первые часы после появления ребенка на свет, делается забор его крови с целью определить резус-принадлежность младенца. В том случае, если малыш родился с положительным резусом крови, женщина должна не позднее 72 часов после родов получить инъекцию антирезусного иммуноглобулина. Что это за препарат? Антирезусный иммуноглобулин — это вещество, призванное разбить иммунологическую цепь в женском организме. Иммуноглобулин связывает агрессивные антитела и выводит их из организма, тем самым снимая все риски развития резус-конфликта во время последующих беременностей. Важно! Инъекция антирезусного иммуноглобулина должна быть непременно введена, в противном случае исход последующих беременностей будет весьма печален… И не стоит забывать, что введение иммуноглобулина подразумевается в случае:
— переливания крови, не связанного с беременностью;
— выкидыша или аборта;
— отслойки плаценты;
— внематочной беременности.
В последнее время иммуноглобулин применяется еще в процессе вынашивания плода (на сроке между 28 и 32 неделями беременности). Единственное условие — организм матери не должен содержать даже минимального количества антител.
Совет для всех будущих рожениц, имеющих отрицательный резус-фактор. Обязательно заблаговременно убедитесь, что в родильном доме, где вы планируете рожать, имеется в наличии антирезусный иммуноглобулин! В случае отказа, заранее приобретите вакцину в аптеке (предварительно проконсультировавшись со своим врачом) и настойчиво потребуйте ввести вам ее сразу после родов. Это несложное мероприятие залог того, что вы и в будущем сможете так же успешно забеременеть и родить.
Вопросы про резус-фактор: страница 7
При беременности может возникать иммунологическая несовместимости крови матери и плода по резус-фактору, реже по системе АВ0 и еще реже по некоторым другим факторам крови. В результате такой несовместимости возникает гемолитическая болезнь плода и новорожденного. В каких случаях необходимо делать укол антирезусного иммуноглобулина? На вопросы о резус-факторе и иммунологическом конфликте отвечают врачи медицинских клиник «Арт-Мед».
В каких случаях необходимо делать укол антирезусного иммуноглобулина? На вопросы о резус-факторе и иммунологическом конфликте отвечают врачи медицинских клиник «Арт-Мед».
Иммунологический конфликт не может быть причиной ИЦН и, соответственно, выкидыша вследствие ИЦН. Вам необходим регулярный, раз в 1-2 недели, осмотр шейки матки для своевременной диагностики и коррекции ИЦН. И продолжайте сдавать кровь на резус–антитела.
У меня необычный вопрос. Я на 6 месяце беременности и так вышло что я не знаю точно кто отец ребенка. Как можно узнать кто отец и возможно ли это до рождения ребенка?
Я на 6 месяце беременности и так вышло что я не знаю точно кто отец ребенка. Как можно узнать кто отец и возможно ли это до рождения ребенка?Технически определить отцовство во время беременности можно, но для этого требуется: получить для анализа образцы крови беременной и одного из предполагаемых отцов (поставив его в известность о цели исследования), затем произвести пункцию матки (амнио- или кордоцентез) и получить образец клеток плода. Следует знать, что пункция матки может иметь осложнения, вплоть до самопроизвольного выкидыша, и без особых причин проводить такую манипуляцию не следует. Надо ответить себе на вопрос – что Вы будете делать с полученной информацией, прерывать беременность в 6 месяцев уже однозначно нельзя. Может быть, отложить эти исследования до рождения ребенка? Вопросами установления отцовства занимаются в Медико-генетическом Научном центре РАМН http://medgen.ru
У меня 27 неделя беременности, 4 группа крови отрицательный резус, у мужа 2-я, положительная. Беременность не первая. Были аборты и выкидыш. Врач в женской консультации сказала, что на 28 неделе необходимо сделать укол антирезусного иммуноглобулина. Этот укол делают в любом случае — есть антитела или их нет в крови матери?
Беременность не первая. Были аборты и выкидыш. Врач в женской консультации сказала, что на 28 неделе необходимо сделать укол антирезусного иммуноглобулина. Этот укол делают в любом случае — есть антитела или их нет в крови матери?Антирезусный иммуноглобулин вводят только первобеременным женщинам с резус-отрицательной кровью, которые еще не сенсибилизированы к резус-фактору, на 28 неделе беременности. Об этом четко написано в инструкции к этому препарату. Порекомендуйте внимательно прочитать инструкцию Вашему лечащему врачу. Соотвественно, Вам уже не надо вводить антирезусный иммуноглобулин, та как это надо было делать еще в первую беременность. Вам необходимо пройти три обязательных профилактических курса десенсибилизирующей терапии в 10-12,22-24,32-34 недели. Эти курсы проводят всем беременным с резус-отрицательной кровью, независимо от количества беременностей. Кровь на антитела следует сдавать в установленном порядке по назначению врача.
При каком совпадении группы крови и резус факторов есть опасность для беременности.
Резус-конфликт возможен, если у беременой резус-фактор отрицательный, а у будущего отца — положительный. Несовместимость по системе АВ0 (по группе крови) возможна, если у беременной 0 (I), а у будущего отца A (II) или B (III) группа крови. Реже возможно также несовпадение крови по таким антигенам как Келл, Даффи, Кидд, Лютеран, РР, MNSs, а также по антигенам С (Rh’) E (Rh»).
У моего мужа группа крови — 1 отрицательная, а у меня 4 отрицательная, сейчас я на 34 неделе беременности. Беременность третья, роды планируются первые (до этого было 2 аборта). На сегодняшний день антител в моей крови не обнаружено. Какова вероятность того, что у нас родится ребенок с положительным резусом, и будет резус-конфликт (появятся антитела)? И поможет ли мне тогда инъекция иммуноглобулина в течении 48 часов после родов для устранения резус-конфликта?Вероятность рождения малыша с положительным резусом в Вашем случае крайне мала, но теоретически возможна. Однако следует помнить, что обычно антирезусный иммуноглобулин вводят только первобеременным женщинам с резус-отрицательной кровью, которые еще не сенсибилизированы к резус-фактору, на 28 неделе беременности. Однако никто не знает, какой резус был у плодов в предыдущие беременности? Может в каком-то случае он и был положительным, и тогда произошла сенсибилизация. Ведь отсутствие антител в лабораторной пробе еще не является доказательством отсутствия резус- конфликта. Однако и эта вероятность крайне мала. Если Вас так волнует этот вопрос, то для уточнения резус-фактора у плода можно сделать кордоцентез (пункция сосудов пуповины) и исследовать кровь плода. Это позволит точно установить групу крови и резус-фактор плода. Кстати, несовместимость может быть не только по резус-фактору, но и по другим факторам (Келл, Даффи, Кидд, РР, Лютеран и ряд других).
Однако никто не знает, какой резус был у плодов в предыдущие беременности? Может в каком-то случае он и был положительным, и тогда произошла сенсибилизация. Ведь отсутствие антител в лабораторной пробе еще не является доказательством отсутствия резус- конфликта. Однако и эта вероятность крайне мала. Если Вас так волнует этот вопрос, то для уточнения резус-фактора у плода можно сделать кордоцентез (пункция сосудов пуповины) и исследовать кровь плода. Это позволит точно установить групу крови и резус-фактор плода. Кстати, несовместимость может быть не только по резус-фактору, но и по другим факторам (Келл, Даффи, Кидд, РР, Лютеран и ряд других).
 Анти-Д-иммуноглобулин также не вводился. На что может повлиять тот факт, что мне не вводили анти-Д-иммуноглобулин ни после родов, ни после аборта во время полседующей возможной беременности от второго мужа со II Rh (+) гр. крови? Правда ли, что антитела, возникшие у матери во время беременности, с течением времени исчезают (через 5-6 лет можно планировать следующую беременность)? Почему возникла желтуха новорожденных у моего ребенка с такой же группой крови как уменя (может быть не верно ее установили)?
Анти-Д-иммуноглобулин также не вводился. На что может повлиять тот факт, что мне не вводили анти-Д-иммуноглобулин ни после родов, ни после аборта во время полседующей возможной беременности от второго мужа со II Rh (+) гр. крови? Правда ли, что антитела, возникшие у матери во время беременности, с течением времени исчезают (через 5-6 лет можно планировать следующую беременность)? Почему возникла желтуха новорожденных у моего ребенка с такой же группой крови как уменя (может быть не верно ее установили)?Резус – конфликт при беременности, закончившейся родами, возникнуть не мог, поскольку у ребенка отрицательный резус — фактор. Желтушка же бывает практически у всех новорожденных из-за несовершенства ферментных систем печени. При очередной беременности от резус – положительного мужчины у Вас могут появиться резус – антитела, даже если абортус был с отрицательным резусом. Все белки человеческого тела обновляются за 8 лет, поэтому спустя этот срок антитела исчезают из кровотока, однако при последующей беременности они могут появиться.
Во-первых, упоминаемый Вами препарат должны вводить только первобеременным женщинам (об этом подробно написано в инструкции к этому препарату), так как при повтороной беременности (как в Вашем случае) он просто уже не эффективен, потому что у Вас уже произошла сенсибилизация в первую беременность. Введение Вам «Бэй Роу Ди» не представляет для Вас опасности. Те антитела, которые у Вас обнаружили, скорее всего начали образовываться еще в результате первой беременности. Титр обнаруженных у Вас антител, который Вы, видимо, и указали как (Т-1/2), небольшой. При повторном исследовании уровня антител, следует уточнить, возрастает их титр или нет. Если возрастает, то это неблагоприятный прогноз с точки зрения прогрессирования иммуноконфликта. Кроме того, при этом осложнении беременности имеется достаточно много и других диагностических критериев. Которые могут подтвердить наличие или отстутвие этого осложнения. Для объективного и окончательного решения Вашей проблемы необходим осмотр и консультация специалиста. Все необходимые консультации и обследования Вы можете получить в нашем медицинском центре.
Титр обнаруженных у Вас антител, который Вы, видимо, и указали как (Т-1/2), небольшой. При повторном исследовании уровня антител, следует уточнить, возрастает их титр или нет. Если возрастает, то это неблагоприятный прогноз с точки зрения прогрессирования иммуноконфликта. Кроме того, при этом осложнении беременности имеется достаточно много и других диагностических критериев. Которые могут подтвердить наличие или отстутвие этого осложнения. Для объективного и окончательного решения Вашей проблемы необходим осмотр и консультация специалиста. Все необходимые консультации и обследования Вы можете получить в нашем медицинском центре.
 Действительно ли введение иммуноглобулина настолько рисковано? И чем может грозить невведение иммуноглобулина при последующих беременностях? Значит ли это, что если я буду планировать 3-ю беременность, то априори беременность будет уже с антителами (при условии, что ребенок будет резус-положительным)?
Действительно ли введение иммуноглобулина настолько рисковано? И чем может грозить невведение иммуноглобулина при последующих беременностях? Значит ли это, что если я буду планировать 3-ю беременность, то априори беременность будет уже с антителами (при условии, что ребенок будет резус-положительным)?Вам нужно определить наличие резус – антител в крови. Если их нет, то сделать инъекцию анти – резус — иммуноглобулина. После родов при наличии положительного резус – фактора у ребенка повторно ввести этот препарат.
Какие могут быть осложнения после мини-аборта, после двух кесаревых. Последнее кесарево сечение было 6 лет назад. После этого у меня был аборт хирургический 4 года назад. У меня отрицательный резус-фактор. У мужа положительный. И можно ли вообще делать мини-аборт в данном случае?Если Вы не хотите рожать этого ребенка, то Вам, конечно, придется делать аборт. Как и любая другая операция, миниаборт может привести к ряду осложнений: воспалению матки или придатков матки, кровотечению, развитию эндометриоза, бесплодию в дальнейшем и т. д. Осложнения эти бывают нечасто, особенно если грамотно вести послеабортный период. Учитывая отрицательный резус – фактор, Вам обязательно нужно будет сделать инъекцию анти – резус — иммуноглрбулина сразу после аборта, чтобы избежать резус – конфликта при последующих беременностях.
д. Осложнения эти бывают нечасто, особенно если грамотно вести послеабортный период. Учитывая отрицательный резус – фактор, Вам обязательно нужно будет сделать инъекцию анти – резус — иммуноглрбулина сразу после аборта, чтобы избежать резус – конфликта при последующих беременностях.
дополнительных доказательств роли группы крови в COVID-19
Согласно двум ретроспективным исследованиям, дополнительные доказательства продолжали предполагать, что группа крови может играть роль не только в восприимчивости к COVID-19, но также и в тяжести инфекции.
В Дании группа крови O была связана со сниженным риском развития COVID-19 (ОР 0,87, 95% ДИ 0,83-0,91), исходя из доли тех, у кого кровь типа O была положительной на SARS-CoV-2 по сравнению с эталонная популяция, сообщил Торбен Барингтон, доктор медицины, университетской больницы Оденсе, и его коллеги.
Однако не было повышенного риска госпитализации COVID-19 или смерти, связанного с группой крови, писали авторы в Blood Advances .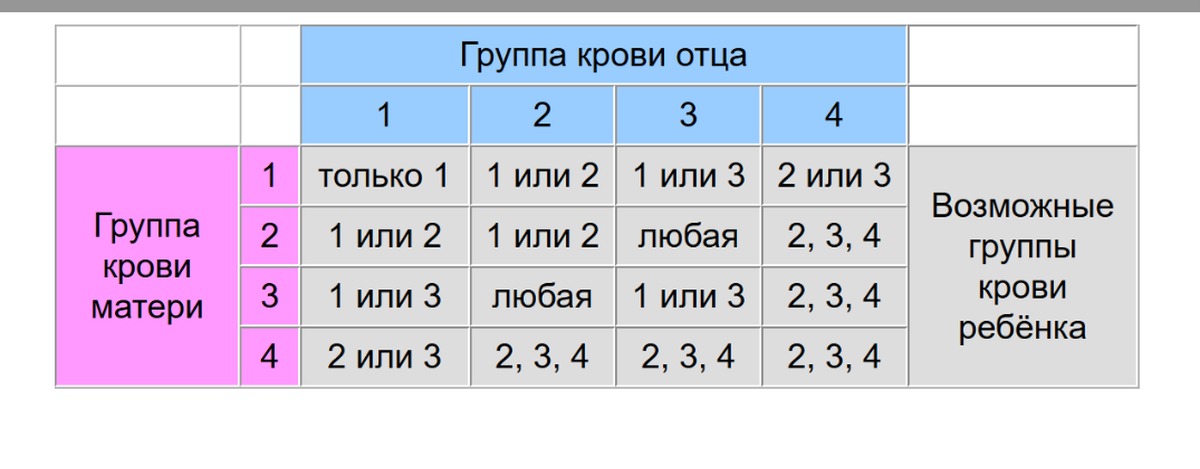
Ограничения данных включают в себя то, что информация о группе крови по системе ABO была доступна только для 62% людей, и что пол тестируемой популяции был искажен, при этом женщины составляли 71% с отрицательным результатом и 67% с положительным результатом.
Они указали на недавнее исследование о том, что группа крови играет роль в инфекции, отметив более низкую, чем ожидалось, распространенность людей группы крови O среди пациентов с COVID-19.Исследователи также наблюдали, как группы крови «все чаще признаются как влияющие на восприимчивость к определенным вирусам», включая SARS-CoV-1 и норовирус, добавив, что люди с группами крови A, B и AB могут подвергаться «повышенному риску тромбоза и сердечно-сосудистых заболеваний заболевания », которые являются важной сопутствующей патологией среди пациентов, госпитализированных с COVID-19.
Информация о группах крови ABO и RhD была доступна для 473 654 человек, которые были протестированы на SARS-CoV-2 с 27 февраля по 30 июля, а также для 2204 742 человек, не проверенных на SARS-CoV-2, в качестве справочной информации.
Из числа протестированных 7 422 человека дали положительный результат на SARS-CoV-2. Около трети тех, кто дал положительный и отрицательный результат, были мужчинами, а те, у кого были положительные тесты, были немного старше (52 против 50 соответственно).
Среди лиц с положительным результатом на SARS-CoV-2 около 38% (95% ДИ 37,5–39,5%) принадлежали к группе крови O по сравнению с примерно 42% в контрольной популяции. В группе положительного тестирования было значительно больше лиц из групп A и AB по сравнению с контрольной популяцией, хотя разница была несущественной для группы B.Когда люди группы O были удалены, не было никакой разницы между оставшимися группами.
Связь группы крови с серьезностью COVID-19?
Между тем, второе, меньшее исследование в Blood Advances показало связь между группой крови и серьезностью COVID-19.
Группы крови A или AB у пациентов с COVID-19 были связаны с повышенным риском искусственной вентиляции легких, продолжительной заместительной почечной терапией и длительным пребыванием в отделении интенсивной терапии по сравнению с пациентами с группой крови O или B, по словам Мипиндера Сехона, доктора медицины из Британского университета. Колумбия в Ванкувере и его коллеги.Однако воспалительные цитокины не различались между группами.
Колумбия в Ванкувере и его коллеги.Однако воспалительные цитокины не различались между группами.
Эти авторы также процитировали исследование, которое показало, что группы крови связаны с восприимчивостью к вирусу, но что взаимосвязь между тяжестью инфекции SARS-CoV-2 и группами крови остается «неразрешенной». Однако COVID-19, по-видимому, является мультисистемным заболеванием с почечными и печеночными проявлениями.
«Если группы крови ABO играют роль в определении тяжести заболевания, можно ожидать, что эти различия будут проявляться в нескольких системах органов и иметь отношение к множеству ресурсоемких методов лечения, таких как механическая вентиляция легких и непрерывная заместительная почечная терапия», — написали Сехон и его коллеги. .
Они собрали данные из шести столичных больниц Ванкувера с 21 февраля по 28 апреля, выявив 95 пациентов с COVID-19, поступивших в отделение интенсивной терапии, с известной группой крови ABO.
Среди этих пациентов 57 были группой O или B, а 38 были группой A или AB. Значительно более высокая доля пациентов с A / AB нуждалась в ИВЛ по сравнению с пациентами O / B (84% против 61%, соответственно, P = 0,02). Подобные цифры наблюдались для пациентов, нуждающихся в постоянной заместительной почечной терапии (32% против 9%, P = 0.04). Средняя продолжительность пребывания в ОИТ также была больше для пациентов A или AB по сравнению с пациентами O или B (13,5 дней против 9 дней, P = 0,03).
Значительно более высокая доля пациентов с A / AB нуждалась в ИВЛ по сравнению с пациентами O / B (84% против 61%, соответственно, P = 0,02). Подобные цифры наблюдались для пациентов, нуждающихся в постоянной заместительной почечной терапии (32% против 9%, P = 0.04). Средняя продолжительность пребывания в ОИТ также была больше для пациентов A или AB по сравнению с пациентами O или B (13,5 дней против 9 дней, P = 0,03).
Не было разницы в вероятности выписки из ОИТ, и восемь пациентов умерли в группе O / B по сравнению с девятью пациентами в группе A / AB. Неудивительно, что биомаркеры почечной и печеночной дисфункции также были выше в группе A / AB.
«Уникальной частью нашего исследования является то, что мы сосредоточены на серьезности влияния группы крови на COVID-19. Мы наблюдали это повреждение легких и почек, и в будущих исследованиях мы захотим выявить влияние группы крови и COVID- 19 на других жизненно важных органах », — говорится в заявлении Сехон.
Приблизительно у 25% пациентов отсутствовали данные о группе крови, а характер исследования не позволяет сделать вывод о причинно-следственной связи, признают авторы. Этническая принадлежность и исходы у пациентов с COVID-19 могут быть неразрешимой проблемой. Кроме того, титры анти-A-антител могут влиять на тяжесть COVID-19, и они не измерялись.
Молли Уокер — помощник редактора, освещающая инфекционные заболевания в MedPage Today.У нее есть страсть к доказательствам, данным и общественному здоровью. Подписаться
Раскрытие информации
Barington не сообщила о конфликте интересов.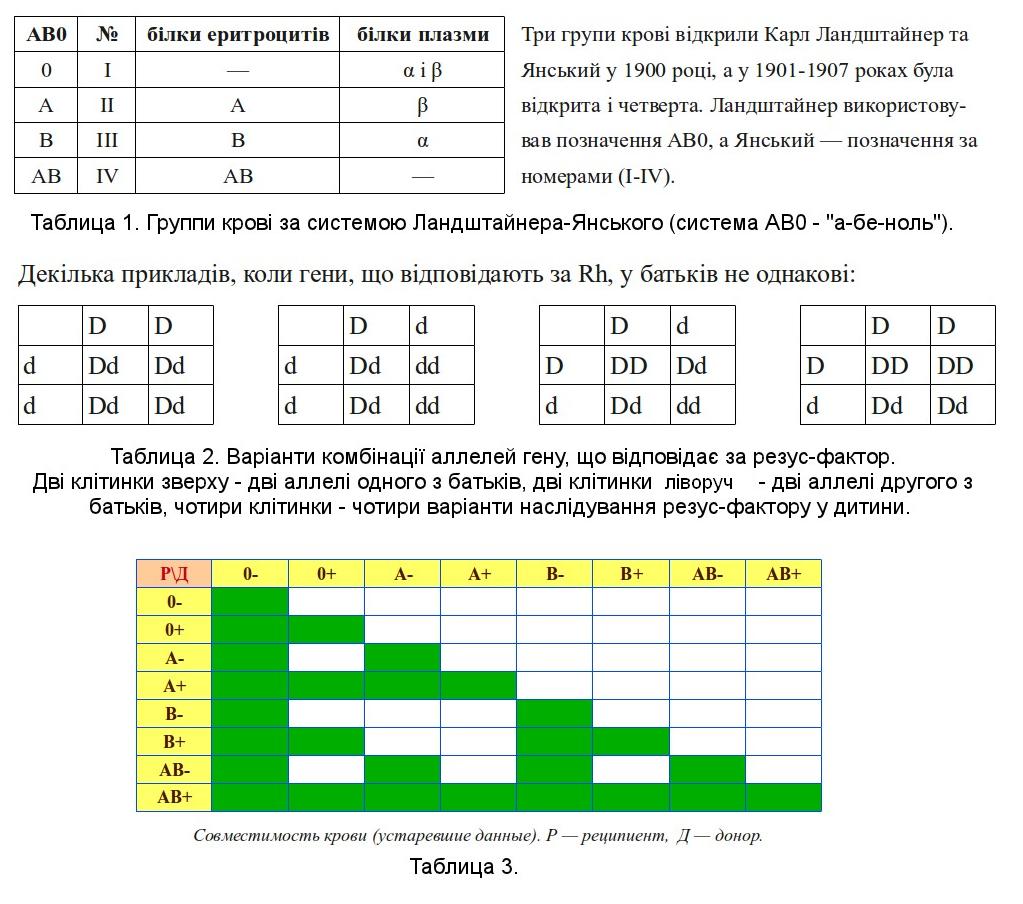
Один соавтор сообщил о поддержке со стороны Bristol Myers Squibb, Novartis и Roche.
Хойланд и его коллеги были поддержаны Фондом Ванкуверской больницы общего профиля.
Hoiland не сообщил о конфликте интересов.
Секхон сообщил о поддержке премии Ванкуверского научно-исследовательского института здравоохранения клинициста-ученого.
Другие соавторы сообщили о поддержке Фонда Майкла Смита за научные исследования в области здравоохранения Премию профессиональных исследователей в области здравоохранения, Премию Фонда Берроуза за инновации в области регуляторных наук, Канадского научно-исследовательского кафедры, Канадских институтов исследований в области здравоохранения, Канадского фонда сердца и инсульта , NIH, Weston Brain Institute и Cure Alzheimer Fund.
Резус D отрицательный при беременности
Резус-болезнь возникает во время беременности при несовместимости групп крови матери и ребенка.
У каждого человека одна из 4 групп крови (A, B, AB или O). Вы наследуете свою группу крови от смеси генов своих родителей.Эти группы крови далее идентифицируются как положительные или отрицательные. Это показывает ваш «резус-фактор» (RhD), который указывает, есть ли у вас белок, известный как «антиген D», на поверхности ваших эритроцитов.
Около 17 из 100 жителей Австралии имеют отрицательную группу крови. Если ваша кровь RhD-отрицательная, это обычно не проблема, если только вы не беременны и ваш ребенок не RhD-положительный. Это может произойти, если отец ребенка RhD-положительный.
Проблема может возникнуть, если небольшое количество крови ребенка попадает в кровоток матери во время беременности или родов, мать может вырабатывать антитела против резус-положительных клеток (известные как «анти-D-антитела»).Это называется «сенсибилизирующим событием».
Это может произойти несколькими способами:
Сенсибилизирующее событие обычно не влияет на первую беременность, но если у женщины еще одна беременность с резус-положительным ребенком, ее иммунный ответ будет сильнее, и она может вырабатывать намного больше антител. Эти антитела могут проникать через плаценту и разрушать клетки крови ребенка, что приводит к состоянию, называемому «резус-болезнью» или «гемолитической болезнью новорожденного». Это может привести к анемии, желтухе и повреждению головного мозга у ребенка.
Эти антитела могут проникать через плаценту и разрушать клетки крови ребенка, что приводит к состоянию, называемому «резус-болезнью» или «гемолитической болезнью новорожденного». Это может привести к анемии, желтухе и повреждению головного мозга у ребенка.
Резус-болезнь в наши дни встречается редко, потому что ее обычно можно предотвратить с помощью инъекций лекарства, называемого «анти-D иммуноглобулин». Всем женщинам предлагаются анализы крови в рамках дородового скрининга, чтобы определить, является ли их кровь RhD-отрицательной или положительной.
Инъекция назначается резус-отрицательным женщинам, имеющим резус-положительных партнеров на 28 и 34 неделе беременности. Его также можно дать в любое время, если есть опасения, что произошло сенсибилизирующее событие.Вы также можете сделать инъекцию после того, как ребенок родился, и тесты подтвердят, что у вашего ребенка RhD-положительный результат. Единственный способ узнать, является ли ребенок RhD-положительным, — это после его рождения и анализа пуповинной крови.
Инъекция анти-D безопасна как для матери, так и для ребенка.
Если у женщины выработались анти-D антитела во время предыдущей беременности (она уже сенсибилизирована), то эти инъекции иммуноглобулина не помогают. Беременность будет контролироваться более внимательно, чем обычно, как и ребенок после рождения.
Если у будущего ребенка действительно развивается резус-болезнь, лечение зависит от ее тяжести. Переливание крови нерожденному ребенку может потребоваться в более тяжелых случаях. После рождения ребенок, скорее всего, будет помещен в отделение интенсивной терапии новорожденных (больничное отделение, специализирующееся на уходе за новорожденными).
Лечение резус-болезни после родов может включать световую терапию, называемую фототерапией, переливание крови и инъекцию раствора антител (внутривенного иммуноглобулина) для предотвращения разрушения эритроцитов.
Если болезнь резус не лечить, тяжелые случаи могут привести к мертворождению. В других случаях это может привести к повреждению мозга, трудностям в обучении, глухоте и слепоте. Однако лечение обычно бывает эффективным, и эти проблемы возникают нечасто.
В других случаях это может привести к повреждению мозга, трудностям в обучении, глухоте и слепоте. Однако лечение обычно бывает эффективным, и эти проблемы возникают нечасто.
Эритробластоз плода — гинекология и акушерство
Профилактика включает введение Rh-отрицательного материнского Rho (D) иммуноглобулина в следующие сроки:
В течение 72 часов после прерывания беременности
После любого эпизода вагинального кровотечения
После амниоцентеза или биопсии ворсин хориона
Роды должны быть максимально атравматичными.Следует избегать ручного удаления плаценты, поскольку это может привести к попаданию эмбриональных клеток в кровоток матери.
Сенсибилизацию матери и выработку антител из-за несовместимости резус-фактора можно предотвратить путем введения женщине иммуноглобулина Rho (D). Этот препарат содержит высокие титры анти-резус-антител, которые нейтрализуют резус-положительные эритроциты плода. Поскольку передача плода от матери и вероятность сенсибилизации наиболее высока при прерывании беременности, препарат вводят в течение 72 часов после прерывания каждой беременности, будь то роды, аборт или лечение внематочной беременности.Стандартная доза составляет 300 мкг в / м. Розеточный тест можно использовать для исключения значительного кровотечения у плода и матери, а если результаты положительные, тест Клейхауэра-Бетке (кислотная элюция) может измерить количество крови плода в кровотоке матери. Если результаты теста показывают, что кровотечение у плода массивное (> 30 мл цельной крови), необходимы дополнительные инъекции (300 мкг на каждые 30 мл цельной крови плода, до 5 доз в течение 24 часов).
Этот препарат содержит высокие титры анти-резус-антител, которые нейтрализуют резус-положительные эритроциты плода. Поскольку передача плода от матери и вероятность сенсибилизации наиболее высока при прерывании беременности, препарат вводят в течение 72 часов после прерывания каждой беременности, будь то роды, аборт или лечение внематочной беременности.Стандартная доза составляет 300 мкг в / м. Розеточный тест можно использовать для исключения значительного кровотечения у плода и матери, а если результаты положительные, тест Клейхауэра-Бетке (кислотная элюция) может измерить количество крови плода в кровотоке матери. Если результаты теста показывают, что кровотечение у плода массивное (> 30 мл цельной крови), необходимы дополнительные инъекции (300 мкг на каждые 30 мл цельной крови плода, до 5 доз в течение 24 часов).
Если вводится только после родов или прерывания беременности, лечение иногда оказывается неэффективным, поскольку сенсибилизация может возникнуть раньше во время беременности.Таким образом, примерно на 28 неделе беременности всем беременным с резус-отрицательной кровью и без известной предшествующей сенсибилизации вводят дозу иммуноглобулина Rho (D). Некоторые специалисты рекомендуют вторую дозу, если роды не наступили до 40 недель.
ИммуноглобулинRho (D) также следует назначать после любого эпизода вагинального кровотечения, а также после амниоцентеза или взятия проб ворсинок хориона.
Анти-резус-антитела сохраняются в течение> 3 месяцев после приема одной дозы.
Лица с группой крови O могут иметь самый низкий риск заражения; люди с A и AB могут иметь повышенный риск тяжелых клинических исходов — ScienceDaily
Два исследования, опубликованные сегодня в Blood Advances , предполагают, что люди с группой крови O могут иметь более низкий риск заражения COVID-19 и меньшую вероятность тяжелых исходов. включая осложнения со стороны органов, если они все же заболеют.
По мере того, как пандемия продолжается, мировое сообщество биомедицинских исследований срочно работает над выявлением факторов риска коронавируса и потенциальных терапевтических целей. Потенциальная роль группы крови в прогнозировании риска и осложнений инфекции COVID-19 стала важным научным вопросом. Эти новые исследования добавляют доказательства того, что может существовать связь между группой крови и уязвимостью к COVID-19; однако необходимы дополнительные исследования, чтобы лучше понять, почему и что это значит для пациентов.
Лица с группой крови O могут быть менее уязвимы к инфекции COVID-19
Группа крови O может обеспечивать некоторую защиту от инфекции COVID-19, согласно ретроспективному исследованию. Исследователи сравнили данные датского реестра здравоохранения более чем 473000 человек, протестированных на COVID-19, с данными контрольной группы из более чем 2,2 миллиона человек из общей популяции. Среди положительных на COVID-19 они обнаружили меньше людей с группой крови O и больше людей с типами A, B и AB.
Результаты исследования показывают, что люди с группой крови A, B или AB могут быть более подвержены заражению COVID-19, чем люди с типом O. Исследователи не обнаружили какой-либо существенной разницы в частоте инфицирования между группами A, B, и типы AB. Поскольку распределение групп крови варьируется среди этнических подгрупп, исследователи также контролировали этническую принадлежность и утверждали, что меньше людей с группой крови O дали положительный результат на вирус.
«Очень важно рассмотреть правильную контрольную группу, потому что распространенность группы крови может значительно варьироваться в разных этнических группах и разных странах», — сказал автор исследования Торбен Барингтон, доктор медицины, из больницы Университета Оденсе и Университета Южной Дании.«У нас есть преимущество сильной контрольной группы — Дания — небольшая, этнически однородная страна с системой общественного здравоохранения и центральным регистром лабораторных данных — поэтому наш контроль основан на популяционном уровне, что дает нашим выводам прочную основу».
Группы крови A и AB, связанные с повышенным риском тяжелых клинических исходов инфекции COVID-19 По данным отдельного ретроспективного исследования люди с группами крови A или AB, по-видимому, демонстрируют большую тяжесть заболевания COVID-19, чем люди с группами крови O или B .Исследователи изучили данные 95 тяжелобольных пациентов с COVID-19, госпитализированных в Ванкувере, Канада. Они обнаружили, что пациенты с группами крови A или AB с большей вероятностью нуждались в искусственной вентиляции легких, что позволяет предположить, что у них были более высокие показатели повреждения легких от COVID-19. Они также обнаружили, что большему количеству пациентов с группой крови A и AB требуется диализ из-за почечной недостаточности.
В совокупности эти результаты позволяют предположить, что пациенты с этими двумя группами крови могут иметь повышенный риск органной дисфункции или недостаточности из-за COVID-19, чем люди с группами крови O или B.Кроме того, хотя люди с группами крови A и AB в целом не пребывали в больнице дольше, чем люди с типами O или B, они все же оставались в отделении интенсивной терапии (ICU) в течение более длительного среднего времени, что также может сигнализировать об увеличении COVID- 19 уровень серьезности.
«Уникальной частью нашего исследования является то, что мы сосредоточены на серьезности влияния группы крови на COVID-19. Мы наблюдали это повреждение легких и почек, и в будущих исследованиях мы захотим выявить влияние группы крови и COVID- 19 на другие жизненно важные органы «, — сказал автор исследования Майпиндер С.Сехон, доктор медицины, из Университета Британской Колумбии. «Особое значение имеет то, что мы продолжаем преодолевать пандемию, теперь у нас есть широкий круг выживших, которые покидают острую часть COVID-19, но нам необходимо изучить механизмы, с помощью которых можно разделить риск для тех, кто имеет более долгосрочные последствия».
История Источник:
Материалы предоставлены Американским обществом гематологов . Примечание. Содержимое можно редактировать по стилю и длине.
Группа крови O может означать более низкий риск заражения COVID-19 и тяжелого заболевания, согласно новым исследованиям
Согласно двум исследованиям, опубликованным в среду, люди с группой крови O менее уязвимы для COVID-19 и имеют меньшую вероятность тяжелого заболевания.Эксперты говорят, что необходимы дополнительные исследования.
Исследование предоставляет дополнительные доказательства того, что группа крови (также известная как группа крови) может играть роль в восприимчивости человека к инфекции и его шансах на тяжелый приступ болезни. Причины этой ссылки не ясны, и необходимы дополнительные исследования, чтобы понять, какие последствия, если таковые имеются, для пациентов.
ИССЛЕДОВАНИЯ ДОБАВЛЯЮТ ДОБАВЛЕНИЕ ДОКАЗАТЕЛЬСТВ
Датское исследование показало, что из 473 654 человек, прошедших тестирование на COVID-19, только 38.4% с группой крови O дали положительный результат — даже при том, что среди группы из 2,2 миллиона человек, не прошедших тестирование, эта группа крови составляла 41,7% населения.
В другом исследовании канадские исследователи обнаружили, что среди 95 пациентов, критически больных COVID-19, более высокой доле с группой крови A или AB — 84% — требовалась искусственная вентиляция легких по сравнению с пациентами с группой крови O или B, которая была 61%.
Канадское исследование также показало, что пациенты с группой крови A или AB дольше находились в отделении интенсивной терапии, в среднем 13.5 дней, по сравнению с пациентами с группой крови O или B, у которых в среднем было девять дней.
«Как клиницист … я постоянно думаю об этом, когда смотрю на пациентов и стратифицирую их. Но с точки зрения окончательного маркера нам нужны повторные результаты во многих юрисдикциях, которые показывают одно и то же», — сказал доктор Мипиндер Сехон , врач интенсивной терапии в больнице общего профиля Ванкувера и автор канадского исследования.
«Я не думаю, что это заменяет другие факторы риска серьезности, такие как возраст, сопутствующие заболевания и т. Д.», — добавил Сехон, который также является клиническим доцентом отделения реанимации и медицинского факультета Британского университета. Колумбия.
«Если у вас группа крови A, вам не нужно паниковать. А если у вас группа крови O, вы не можете свободно ходить в пабы и бары».
НЕ НУЖНО ВОПРОСИТЬ
Все люди попадают в одну из четырех групп крови: A, B, AB или O. В Соединенных Штатах наиболее распространены группы крови O и A.
Это не имеет большого значения для повседневной жизни большинства людей, если только вам не нужно переливать кровь. Также не следует чрезмерно беспокоиться о связи между группой крови и COVID-19, сказал д-р.Торбен Барингтон, старший автор датской статьи и клинический профессор университетской больницы Оденсе и Университета Южной Дании.
«Мы не знаем, является ли это какой-то защитой группы O или уязвимостью других групп крови», — сказал он.
«Я думаю, что это имеет научный интерес, и когда мы узнаем, что это за механизм, возможно, мы сможем каким-то образом проактивно использовать его в отношении лечения».
В датском исследовании исследователи проанализировали данные о датчанах, прошедших тестирование в период с февраля.27 и 30 июля, и распределение групп крови среди этих людей сравнивали с данными людей, которые не проходили тестирование. Они обнаружили, что группа крови не была фактором риска госпитализации или смерти от COVID-19.
Оба исследования были опубликованы в журнале Blood Advances.
Хотя существует несколько теорий, исследователи еще не знают, какой механизм может объяснить связь между разными группами крови и COVID-19.
Сехон сказал, что это можно объяснить тем, что люди с группой крови O имеют меньшее количество ключевого фактора свертывания, что делает их менее склонными к проблемам со свертыванием крови.Свертывание крови было основной причиной серьезности COVID-19.
Другие возможные объяснения связаны с антигенами группы крови и тем, как они влияют на выработку антител, борющихся с инфекциями. Или это может быть связано с генами, связанными с группами крови и их влиянием на рецепторы в иммунной системе.
«Это повторяющееся интересное научное наблюдение, которое действительно требует дальнейшей механистической работы», — сказал он.
«ВАЖНЫЙ ИССЛЕДОВАТЕЛЬСКИЙ ВОПРОС»
Результаты двух новых исследований предоставляют «более совпадающие доказательства того, что группа крови может играть роль в предрасположенности человека к инфекции COVID и его шансах на тяжелый приступ COVID-19», — сказал доктор.Амеш Адаля, старший научный сотрудник Центра безопасности здоровья Университета Джона Хопкинса в Балтиморе, не принимавший участия ни в одном из исследований.
В отдельном исследовании, опубликованном в The New England Journal of Medicine в июне, были обнаружены генетические данные у некоторых пациентов с COVID-19 и здоровых людей, свидетельствующие о том, что у людей с кровью типа A был более высокий риск заражения, а у пациентов с кровью типа O был более высокий риск заражения. меньший риск.
Это предыдущее генетическое исследование в сочетании с двумя новыми исследованиями в Blood Advances «наводит на мысль, что это реальное явление, которое мы наблюдаем», — сказал Адаля, чья работа сосредоточена на возникающих инфекционных заболеваниях.
«Хотя мы еще не дошли до того момента, когда это было железно, это явно наводит на размышления, и мы не видели ничего несовместимого с этим. Та же самая картина наблюдается с группой крови O, которая, как правило, является той, которая выделяется», — Адаля сказал.
Адаля сказала, что группы крови и их восприимчивость к различным инфекциям уже изучались в медицинской литературе. Например, исследования показывают, что люди с группой крови O более восприимчивы к норовирусной инфекции.
Что касается нового коронавируса, вызывающего COVID-19, «нам нужно выяснить механизм и понять его на молекулярном уровне, чтобы точно сказать, как это происходит — что это действительно группа крови O, а не что-то еще. такие следы с группой крови «О», — сказала Адаля.
«Сейчас мы начинаем видеть достаточно, и я думаю, что это важный исследовательский вопрос, на который нужно ответить», — сказал он. «Здесь нужно сделать больше науки, но мне кажется, что для этой гипотезы накапливается больше доказательств.«
Что нужно знать, если у вас отрицательный резус-фактор
Если вы не частый донор крови, возможно, вы никогда не задумывались о своей группе крови. Но если у вас резус-отрицательная группа крови, во время беременности вы можете столкнуться с так называемой резус-несовместимостью, когда у вас и ребенка разные резус-факторы. Что все это значит и как это может повлиять на здоровье вашего ребенка? Продолжайте читать, чтобы узнать, почему вам следует обращать внимание на резус-фактор во время беременности и какие меры предосторожности ваш врач захочет принять, чтобы обезопасить вас и ребенка.
Каждый человек относится к одной из четырех групп крови (A, B, AB или O), а также имеет обозначение резус-фактора (положительное или отрицательное). Эти два объединяются, чтобы создать в общей сложности восемь возможных групп крови: A +, A-, B +, AB +, B-, AB-, O + и O-. Поэтому, когда мы говорим, что у кого-то кровь «отрицательная», мы на самом деле имеем в виду отрицательный резус-фактор.
Резус-фактор, или резус-фактор, относится к белку, который можно найти на поверхности красных кровяных телец. Интересный факт: «Резус» относится к макакам-резусам, у которых также есть ген резус-фактора.
«Если в вашей крови есть белок, у вас резус-положительный результат, а если в вашей крови нет белка, у вас отрицательный резус-фактор», — говорит Энчанта Дженкинс, доктор медицины, гинеколог в частной практике в Ellehcal OBGYN в Фоллбруке, Калифорния. . Если ваша группа крови положительная, резус-несовместимость не будет проблемой во время беременности. Но около 15 процентов от общей численности населения имеют отрицательный резус-фактор.
Ваша генетика определяет ваш статус резус-фактора, и вы наследуете по одному гену от каждого родителя. Ген, отвечающий за резус-положительный результат, является доминантным, поэтому он будет преобладать даже в паре с резус-отрицательным геном.(В Детской больнице Филадельфии есть полезная таблица, объясняющая, когда у ребенка будет определенно резус-положительный, определенно отрицательный резус-фактор или есть вероятность того и другого.) Существует большая вероятность того, что даже если у вас отрицательный резус-фактор, у ребенка может быть положительный резус-фактор. . И тут в игру вступает резус-несовместимость.
Видео по теме
Что такое резус-несовместимость?
Rh несовместимость относится к сценарию, когда у матери резус-отрицательный, а у ребенка резус-положительный. «Наше тело запрограммировано на отторжение чужеродных белков, поэтому, если бы я собирался сделать кому-то переливание крови, я бы удостоверился, что кровь ему соответствует», — говорит Виктор А.Розенберг, доктор медицины, акушер-гинеколог и специалист по материнско-фетальной медицине, частнопрактикующий в Вэлли-Стрим, Нью-Йорк. Он объясняет, что во время беременности в организме матери всегда будет «пятьдесят процентов инородного материала», поскольку половина генов ребенка поступает от отца.
В большинстве случаев это не проблема, но может быть , когда дело доходит до резус-фактора. «Это одна из причин, из-за которых мы можем столкнуться с проблемами во время беременности, потому что, если у матери отрицательный резус-фактор, а у ребенка положительный резус-фактор, ее организм может распознать этот белок D как чужеродный и отреагировать на него, вырабатывая антитела», — говорит Розенберг. .Процесс выработки антител известен как развитие резус-сенсибилизации.
Если и мама, и ребенок имеют отрицательный резус-фактор, несовместимости не будет. И матери с положительным резус-фактором также не будут испытывать проблем, даже если у их ребенка отрицательный резус-фактор.
Нет заметных физических симптомов резус-несовместимости, но если у вас отрицательный резус-фактор, а у отца вашего ребенка нет, ваш врач захочет провести тесты на титр, чтобы узнать, вырабатываются ли у вас антитела против потенциального резус-белка в крови ребенка.А если вы забеременели от донорской спермы, вы уже знаете группу крови своего донора.
Когда резус-несовместимость подвергает риску ребенка?
НесовместимостьRh может представлять риск для вашей беременности, если ваш организм начинает вырабатывать антитела в ответ на резус-фактор ребенка. К сожалению, антитела, которые призваны защищать нас, на самом деле могут навредить развивающемуся ребенку. «Поскольку кровь плода и матери могут смешиваться во время беременности, в некоторых случаях в материнской крови могут вырабатываться антитела, которые преодолевают плацентарный барьер и атакуют резус-положительные эритроциты плода, что приводит к тяжелой анемии у ребенка и даже к смерти в некоторых случаях. — говорит Дженкинс.
Как говорит Розенберг: «Чтобы ребенок мог нормально функционировать и развиваться в утробе матери, ему нужна кровь в организме, чтобы питать его органы и развитие мозга. А если у ребенка низкий показатель крови, это иногда может привести к серьезным осложнениям ».
Факторы риска несовместимости резус
Будучи будущей мамой, вам нужно беспокоиться о резус-несовместимости только в том случае, если вы сами являетесь резус-отрицательным. И даже если у отца ребенка резус-положительный фактор, это не значит, что ребенок определенно будет положительным.
Как объясняет Розенберг: «Здесь генетика немного усложняется с точки зрения того, есть ли у папы одна или две Rh-положительные копии. Потому что, если у него есть только одна резус-положительная копия, вероятность того, что он передаст ее плоду, составляет всего 50 процентов ».
Если у него есть один из них, другой сценарий будет заключаться в том, что он передаст резус-отрицательный ген, в результате чего ребенок также станет резус-отрицательным. (Помните, что со стороны мамы уже есть резус-отрицательный ген.) Но если у него две резус-положительные копии, он обязательно передаст одну, а поскольку резус-положительный ген является доминантным, ребенок будет резус-положительным. «Есть анализы крови, которые мы можем сделать у папы, чтобы выяснить, какой именно», — говорит Розенберг.
Ваш риск возникновения резус-сенсибилизации увеличивается во время беременностей, следующих за вашей первой беременностью, обычно из-за того, что вероятность смешивания крови матери и плода наиболее высока во время родов. «С помощью резус-антител реакция организма на красные кровяные тельца ребенка может фактически оставаться в крови матери, а затем влиять на последующую беременность», — говорит Розенберг.«Ваше тело помнит эти чужеродные эритроциты и теперь знает, как атаковать их».
Другие факторы риска сенсибилизации резус-фактора включают:
- Вагинальное кровотечение
- Травма живота во время беременности (например, при падении)
- Взятие пробы ворсинок хориона (CVS)
- Амниоцентез
- Выкидыш
- Внешний вариант для поворота ягодиц младенца
Как диагностируется несовместимость и сенсибилизация по резус-фактору?
Существует несколько различных шагов для определения несовместимости резус-фактора и уровня риска для вашей беременности.
1. Ваш врач подтвердит вашу группу крови. Многие женщины начинают беременность, зная свою группу крови, но если вы этого не сделаете, ваш врач может сказать вам это с помощью анализа крови.
2. Титровальный анализ может определить, вырабатываете ли вы резус-антитела и насколько высок их уровень. «Если уровни очень низкие, риск для ребенка обычно очень мал», — говорит Розенберг.
3. Визуализация плода может предоставить дополнительную информацию. Если ваш врач подозревает проблему с вашим ребенком, возможно, из-за повышения титра антител, может быть выполнено сложное ультразвуковое исследование.«Ультразвук высокого уровня, проводимый специалистом по медицине матери и плода, может измерить кровоток ребенка, чтобы определить, страдает ли он анемией», — говорит Розенберг.
4. Подтверждена группа крови ребенка. Это можно сделать, если вы выбрали неинвазивное пренатальное тестирование (НИПТ), в противном случае оно проверяется после родов.
Лечение несовместимости с резус-фактором
Врачи сосредоточены на предотвращении возникновения резус-сенсибилизации у женщин с отрицательным резус-фактором, и это достигается путем инъекции лекарства под названием RhoGAM, которое помогает предотвратить выработку в вашей крови антител, которые атакуют резус-положительные эритроциты ребенка.«В Соединенных Штатах женщинам с отрицательным резус-фактором обычно назначают RhoGAM», — говорит Розенберг.
Дженкинс называет RhoGAM «очень эффективным» в предотвращении сенсибилизации резус-фактора. «Он работает, покрывая клетки крови плода и фактически скрывая их от кровеносной системы мамы», — говорит она.
Rh-отрицательные женщины обычно могут рассчитывать на получение первой прививки RhoGAM в течение третьего триместра, хотя это может варьироваться в зависимости от вашей конкретной ситуации. «Большинство врачей будут лечить всех матерей с отрицательным резус-фактором с помощью RhoGAM между 28 и 32 неделями беременности, в течение 72 часов после родов и в любое время при вагинальном кровотечении во время беременности», — говорит Дженкинс.
RhoGAM также иногда назначают резус-отрицательным женщинам, когда существует риск смешивания крови, например, после взятия проб ворсинок хориона (CVS), амниоцентеза, выкидыша или внешнего варианта.
Хотя оба врача подчеркнули, что лечение RhoGAM почти всегда эффективно, при подозрении на анемию плода Розенберг говорит, что переливание крови можно проводить внутриутробно. «Мы можем сделать это с помощью иглы через живот мамы и в пуповину ребенка, используя ультразвуковой контроль, и младенцы отлично справляются с этим», — говорит он.
Однако благодаря современной медицине осложнения из-за несовместимости по резус-фактору возникают редко. «Пациенты должны знать, что RhoGAM действительно работает, — говорит Розенберг, — и даже если у них отрицательный резус-фактор, они должны быть уверены, что по большей части беременность протекает нормально».
Энчанта Дженкинс, доктор медицины, акушер-гинеколог в частной практике в Ellehcal OBGYN в Фоллбруке, Калифорния, а также в больнице Scripps Mercy Hospital в Сан-Диего. Она окончила Медицинский университет Южной Каролины и является ветераном ВМС США, где ее 20 лет службы включали обучение в ординатуре в Военно-морском медицинском центре.
Виктор А. Розенберг, MD, FACOG, акушер-гинеколог и специалист по материнско-фетальной медицине. Выпускник Медицинского колледжа Вейля при Корнельском университете, он прошел ординатуру по акушерству и гинекологии в Нью-Йоркской пресвитерианской больнице-Вейл Корнеллский медицинский центр, после чего прошел стажировку в области медицины матери и плода в Медицинской школе Йельского университета. До того, как начать свою частную практику, он был заместителем директора отделения материнско-фетальной медицины в университетской больнице Северного берега.
Обратите внимание: Bump, а также материалы и информация, которые он содержит, не предназначены и не являются медицинскими или другими рекомендациями или диагнозом для здоровья и не должны использоваться как таковые. Вы всегда должны проконсультироваться с квалифицированным врачом или медицинским работником о ваших конкретных обстоятельствах.
Plus, еще из The Bump:
Ваше полное руководство по пренатальному тестированию
11 симптомов беременности, которые нельзя игнорировать
Болезнеустойчивые пациенты, обнажающие слабые места Covid-19
Уже есть некоторые подсказки.Исследователи определили связь между типом O и резус-отрицательными группами крови, а также более низким риском тяжелого заболевания. Но хотя ученые выдвинули гипотезу о том, что у людей с определенными группами крови могут быть естественные антитела, способные распознавать некоторые аспекты вируса, точная природа связи остается неясной.
Но Бобе — далеко не единственный ученый, пытающийся разобраться в том, что делает выбросы Covid-19 уникальными. Майана Зац, директор Центра исследования генома человека в университете Сан-Паулу, выявила 100 пар, в которых один человек заразился Covid-19, но их партнер не был инфицирован.Ее команда сейчас изучает их в надежде определить генетические маркеры устойчивости. «Идея состоит в том, чтобы попытаться выяснить, почему у некоторых людей, которые сильно подвержены воздействию вируса, не развивается Covid-19, и они остаются отрицательными в сыворотке крови без антител», — говорит она. «Мы выяснили, что это, по-видимому, довольно распространенное явление. Мы получили около 1000 писем от людей, в которых говорилось, что они оказались в такой ситуации».
Зац также анализирует геномы 12 долгожителей, которые лишь слегка пострадали от коронавируса, включая 114-летнюю женщину из Ресифи, которую она считает самым старым человеком в мире, вылечившимся от Covid-19.В то время как Covid-19 был особенно смертоносным для старшего поколения, пожилые люди, обладающие удивительной устойчивостью, могут предложить новые способы помочь уязвимым людям выжить в будущих пандемиях.
Но в то время как для одних генетиков особенно привлекают внимание случаи выдающейся устойчивости, других гораздо больше интересуют выбросы на другом конце спектра. За последние пару месяцев исследования этих пациентов уже дали ключевое понимание того, почему вирус Sars-CoV-2 может быть настолько смертоносным.

 Это исследование покажет качество функционирования мочевыделительной системы, на которую увеличивается нагрузка во время беременности;
Это исследование покажет качество функционирования мочевыделительной системы, на которую увеличивается нагрузка во время беременности; При отсутствии иммунитета к краснухе лучше сделать вакцинацию, но необходимо помнить, что эта вакцина живая, и беременность разрешена только через 2-3 месяца после вакцинации.
При отсутствии иммунитета к краснухе лучше сделать вакцинацию, но необходимо помнить, что эта вакцина живая, и беременность разрешена только через 2-3 месяца после вакцинации.
