Факторы свёртывания крови — Википедия
Материал из Википедии — свободной энциклопедии
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 24 июня 2019; проверки требует 1 правка. Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 24 июня 2019; проверки требует 1 правка. Схема взаимодействия факторов свёртывания при активации гемокоагуляции
Схема взаимодействия факторов свёртывания при активации гемокоагуляцииФакторы свёртывания крови — группа веществ, содержащихся в плазме крови и тромбоцитах и обеспечивающих свёртывание крови. Большинство факторов свёртывания — белки. К факторам свёртывания относятся также ионы кальция и некоторые низкомолекулярные органические вещества (см. данную статью). В норме белковые факторы свёртывания крови находятся в плазме в неактивном состоянии. Если фактор активируется, то к его обозначению добавляют букву «а». Международный комитет по гемостазу и тромбозу присвоил арабскую нумерацию тромбоцитарным и римскую — плазменным факторам. Всего выделяют 13 плазменных факторов и 22 тромбоцитарных.
Факторы свёртывания содержатся также в других форменных элементах крови (эритроцитах и лейкоцитах), эндотелии сосудов и других тканей. Их иногда выделяют в качестве самостоятельных групп (лейкоцитарные, эритроцитарные, тканевые факторы свёртывания).
Плазменные[править | править код]
I. Фибриноген
II. Протромбин
III. Фактор свёртывания крови III (Тромбопластин)
IV. Ионы Са++
V. Фактор свёртывания крови V (Проакцелерин)
VI. Акцелерин[1] — изъят из классификации, так как является активным фактором V.
VII. Фактор свёртывания крови VII (Проконвертин)
VIII. Фактор свёртывания крови VIII (Антигемофильный глобулин)
IX. Фактор свёртывания крови IX (фактор Кристмаса)
X. Фактор свёртывания крови X (фактор Стюарта — Прауэр)
XI. Фактор свёртывания крови XI (фактор Розенталя)
XII. Фактор свёртывания крови XII (фактор Хагемана)
XIII. Трансглутаминаза (Фибрин-стабилизирующий фактор, фактор Лаки — Лоранда)[2]
Тромбоцитарные[править | править код]
- Тромбоцитарный фактор 4 (антигепариновый фактор).
- b-тромбоглобулин
- Фактор роста тромбоцитов
- Тромбоспондин, или тромбинчувствительный белок.
- Тромбоцитарный фибриноген.
- Фактор фон Виллебранда (антиген фактора VIII, VIIIR:Ag)
- Тромбоцитарный фибронектин.
- Тромбоцитарный фактор V .
- Протеогликаны.
- Хемотаксический фактор.
- Фактор, действующий на проницаемость сосудистой стенки.
- Антибактериальный белок (Р-лизин).
- Антиплазмин.
- Активатор плазминогена.
- Гепариназа.
- a-цепь фактора XIII.
- a2-макроглобулин.
- a1-антитрипсин.
- Кислые гидролазы
- Серотонин (5-гидрокситриптамин).
- АДФ, АТФ и цАМФ.
- Са2+, Mg2+, К+, пирофосфаты.
Свёртывание крови
- ↑ Х. Вайс, В. Елькманн. Глава 18. Функции крови. Раздел 6. Остановка кровотечения и свёртывание крови // Физиология человека / Под редакцией Р. Шмидта и Г. Тевса. — М.:: «Мир», 1996. — Т. 2. — С. 431—439. — ISBN 5-03-002544-8.
- ↑ Марри Р., Греннер Д., Мейес П., Родуэлл В. Биохимия человека / Л. Гинодман. — М: БИНОМ, 2009. — С. 331-336. — 451 с. — ISBN 978-5-9963-0016-7.
Нарушение свертываемости крови при синдроме Хагемана
Анестезиолог-реаниматолог Юлия Егорова о синдроме нарушения свертывания крови, который повышает риск тромбозов и спонтанных выкидышей
Дефицит фактора Хагемана (XII фактор свертывания крови) — это редкое (около 1:1 000 000 населения) и наследственно обусловленное нарушение коагуляционного гемостаза. Наследуется этот дефект преимущественно аутосомно-рецессивно, но в единичных случаях — более тяжелых — выявляется аутосомно-доминантное наследование. В иммунологических исследованиях было показано, что синдром Хагемана характеризуется сниженным синтезом фактора Хагемана, а не образованием его аномальных молекул.
В 1954 году в Кливленде (США) гематолог Оскар Ратнов наблюдал пациента Джона Хагемана 37 лет со значительно увеличенным временем кровотечения. Обратив внимание на то, что, несмотря на изменения в коагуляции, пациент перенес хирургическую операцию без значительного кровотечения, Ратнов совместно с биохимиком Эрлом Дэйви установил, какого именно белка не хватало в плазме у этого пациента, заподозрив в этом причину нарушения свертываемости крови. Этот сложный белок и был назван фактором Хагемана, а после того как английский гематолог Роберт Макфарлан в 1964 г. сформулировал каскадную теорию гемостаза, занял в ней место как 12‑й фактор свертывания.
Кровотечение — одно из самых опасных для организма состояний, защита организма от него должна быть как надежной, так и саморегулирующейся, чтобы остановка кровотечения не переходила в распространенный тромбоз. Эту роль выполняют сразу несколько систем — клеточная (тромбоцитарный гемостаз) и сложная система белков плазмы, состоящая из многих взаимосвязанных факторов свертывания:
- I — Фибриноген
- II — Протромбин
- III — Тканевой тромбопластин
- IV — Ионы кальция
- V — Проакцелерин
- VI — Акцелерин — изъят из классификации, так как является
активированным V фактором - VII — Проконвертин
- VIII — Антигемофильный фактор
- IX — Фактор Кристмаса
- X — Фактор Стюарта—Прауэра
- XI — Плазменный предшественник тромбопластина
- XII — Фактор Хагемана
- XIII — Фибринстабилизирующий фактор
- Фактор Флетчера — плазменный прекалликреин
- Фактор Фитцжеральда — высокомолекулярный кининоген
- Фактор Виллебранда — опосредует связывание тромбоцитов с субэндотелием
Фактор Хагемана — сиалогликопротеин — сложное органическое соединение, помимо белковой части включающее в себя олигосахарид и сиаловые кислоты. Сиалогликопротеин синтезируется в печени, далее свободно и «без дела» циркулирует в плазме крови, пока не соприкоснется с отрицательно заряженными поверхностями, например, коллагеном поврежденной ткани или с калликреином, о котором стоит рассказать подробнее.
Калликреин — один из основных функциональных элементов сложной калликреин-кининовой системы, регулирующей процессы воспаления, свертывания крови, микроциркуляции и функции сосудистой стенки.
Фактор Хагемана, активированный повреждением ткани, участвует в запуске калликреин-кининовой системы, превращая прекалликреин в калликреин, а калликреин в свою очередь активирует все новые молекулы фактора Хагемана.
Получается петля для каскадного нарастания процесса. За счет этого небольшое количество поврежденных тканей вызывает реакцию в значительной части плазмы крови.
Кроме того, на 12 фактор (Хагемана) в активной форме действует
Таким образом, фактор Хагемана оказывается связующим звеном между процессами воспаления и свертывания крови; до его открытия связь этих процессов была гипотетической.
Клиническая картина
Клинически дефицит 12 фактора свертывания крови проявляется удлинением времени кровотечения без каких‑либо других симптомов нарушения гемостаза. Выраженность удлинения времени кровотечения зависит от типа наследования генетического дефекта. При доминантном типе дефицит выражен сильнее, при рецессивном — частично компенсируется другими факторами свертывания. Время кровотечения увеличено из‑за замедленной инициации каскадной системы свертывания крови. Склонности к патологическим кровотечениям пациенты не проявляют, поэтому заболевание часто не обнаруживают или обнаруживают случайно при лабораторном обследовании или предоперационном скрининге.
Немного парадоксальным кажется то, что при дефиците фактора свертывания проявляют себя не кровотечения, а тромбозы. Например, Джон Хагеман, по имени которого назван фактор свертывания, впоследствии погиб от тромбоэмболии, которой осложнился перелом костей таза. Современные опубликованные клинические случаи оперативных вмешательств у пациентов с синдромом Хагемана, к счастью, заканчивались благополучно. Тромбофилические нарушения связаны с тем, что XII фактор участвует в разрушении тромбов путем активации калликреин-кининовой системы. Активный калликреин не только запускает генерацию кининов, регулирующих воспаление, сосудистый тонус и болевые реакции, но и превращает неактивный белок плазминоген в активный фермент плазмин (фибринолизин), который и растворяет фибриновую часть тромба. Поэтому с дефицитом фактора Хагемана ассоциированы:
- тромбозы
- мигрирующие тромбофлебиты
- тромбоэмболии
- инфаркты
- спонтанные аборты
Диагноз и прогноз
Кроме лабораторных исследований установить диагноз помогут анамнестические данные: склонность к длительным кровотечениям и тромботическим осложнениям у пациента и его родственников, а также положительный симптом Румпеля — Лееде (появление мелкоточечных кровоизлияний дистально от наложенного на плечо жгута). Прогноз при дефиците фактора Хагемана в большинстве случаев благоприятный, лечение не требуется. Коррекции это состояние требует только в связи с хирургическими вмешательствами. В качестве подготовки к операции может быть назначено переливание небольших доз свежезамороженной плазмы.
Период выведения донорского XII фактора — 48–56 ч. Также при наличии этой коагулопатии следует уделять большее внимание профилактике тромботических осложнений: профилактическая компрессия нижних конечностей, УЗИ-контроль состояния вен нижних конечностей и малого таза, особенно при длительном постельном режиме. В послеоперационном периоде для профилактики тромбозов необходимо назначение низкомолекулярных гепаринов, а для терапии кровотечений — отказ от применения ингибиторов фибринолиза, таких как аминокапроновая и транексамовая кислота.
Источники
- Пантелеев М. А., Атауллаханов Ф. И. Свертывание крови: биохимические основы // Клиническая онкогематология. 2008. № 1. URL: http://cyberleninka.ru/article/n/svertyvanie-krovi-biohimicheskie-osnovy
- Литвицкий П. Ф. Патология системы гемостаза // Вопросы современной педиатрии. 2014. № 2. URL: http://cyberleninka.ru/article/n/patologiya-sistemy-gemostaza
- Шулутко А. М., Крылов А. Ю., Просолов Н. В., Петровская А. А. Периоперационное ведение пациента с недостаточностью XII фактора (болезнь Хагемана) //Московский хирургический журнал. 2015. № 4 (44). URL: http://www.mossj.ru/journal/MOSSJ_2015/MXG_2015_04.pdf
Факторы свертывания крови: таблица, плазменные, стадии, тромбоцитарные
Кровь является одной из важнейших частей человеческого организма. Эта жидкая субстанция питает все органы и ткани нашего тела. В норме у взрослого человека в теле от 3500 до 5000 мл крови. И чтобы это количество сохранялось, природой предусмотрен процесс остановки крови при ранениях. Рассмотрим факторы свертывания крови. Что такое гемостаз, и какое значение она имеет для жизни человека.
Что такое гемостаз
В нашем организме кровь должна поддерживаться в жидком состоянии, чтобы обеспечивать все органы и ткани необходимыми питательными элементами и кислородом.
В то же время при необходимости жидкая субстанция должна превращаться в желеобразную, чтобы человек не умер от кровопотери. А после того, как желеобразный тромб выполнил свою миссию, он опять должен принять жидкое состояние. Этот процесс регулирования состояния крови называется гемостазом.
Гемостаз — это очень сложный механизм, в котором участвуют десятки веществ. Если в этом процессе происходит сбой, человек может столкнуться со многими заболеваниями, которые несут опасность для жизни. На гемостаз влияют факторы свертывания в крови.
Коагуляция
Коагуляция или свертываемость крови — это защитный механизм организма от большой кровопотери. Сегодня примерно половина человечества имеет проблемы с коагуляцией. Именно из-за них возникают такие страшные заболевания как тромбоз, инфаркт, инсульт, обширные кровотечения. Каждый десятый человек погибает в результате несвоевременного лечения данных патологий крови, а каждый второй вообще не подозревает у себя наличия нарушения коагуляции.
Коагуляция представляет собой последовательный ряд процессов, каждый из которых запускает следующий. При сбое на любом этапе свертывания возникает патология, которая препятствует нормальной свертываемости крови. Сегодня ученые выявили основные фазы свертывания крови, это:
- Возникновение протромбина.
- Возникновение тромбина.
- Активация фибрина.
Последней фазой остановки кровотечения является сужение и растворение тромба, который переходит в первоначально жидкое состояние.
Факторы влияющие на коагуляцию
За свертываемость крови в нашем организме отвечают две основные категории молекул – плазменные и тромбоцитарные. Плазменный гемостаз происходит при участии белков, которые участвуют в образовании тромба. Сколько факторов влияют на гемостаз? Таблица плазменных факторов состоит из 13 элементов, которые обозначаются в медицине римскими цифрами.
Каждый из этих компонентов выполняет свою роль в образовании фибрина.
Помимо пронумерованных факторов свертывания крови, существует еще несколько вспомогательных плазменных веществ, которые несут ответственность за реакцию всех компонентов.
Тромбоцитарные факторы свертывания крови — это составляющие тромбоцитов, относящиеся к компонентам, которые отвечают за свертываемость красных кровяных телец. Их в медицине насчитывается 10. При недостатке или избытке одного из компонентов происходит сбой в коагуляции и кровь свертывается медленнее нормы.
13 плазменных факторов
| № | Факторы | Подробное описание |
|---|---|---|
| 1 | Фибриноген | Производится в печеночной ткани, селезенке, костном мозге и лимфатических узлах человека. Отвечает за образование фибрина для создания сетчатой базы тромба. Плазма должна содержать от 2 до 4 г/л. |
| 2 | Протромбин | Производится в печеночной ткани при участии микроэлемента К. При недостатке этого витамина печенью производится неполноценный белок, который не может выполнять свои задачи в полной мере. |
| 3 | Тромбопластин (белок тканевый) | Содержится во внутренних органах человека. В крови находится в пассивном состоянии. Играет важную роль в активировании протромбина. |
| 4 | Ca | Обязательный фактор, свертывающий кровь. Играет роль во всех этапах коагуляции. Колличество в плазме в норме составляет от 0,09 до 0,1 г/л. Дефицит кальция выражается судорогами нижних конечностей. |
| 5 | Проакцелирин | Производится в печеночных тканях. Не зависим от уровня микроэлемента К в организме. Участвует в запуске метаморфозы протромбина и в синтезе протромбиназы (ф. десятый). Норма в плазме от 12 до 17 ед./мл. |
| 6 | Акцелирин | Имеет значение только пассивная форма — проакцелирин, которая активизируется при наличии тромбина. |
| 7 | Проконвертин (белок) | Относится к производным печеночной ткани. Активация наступает в начале цепи коагуляции при контакте с ранящей поверхностью. Участвует в синтезе тромбина и тканевой протромбиназы. Норма у взрослого человека в среднем 0,005 г/л. |
| 8 | А-глобулин (белок антигемофильный) | Норма у здорового человека от 0,01 до 0,02 г/л. Фактор свертывания крови VIII участвует в преобразовании протромбина. |
| 9 | В-глобулин (антигемофильный белок ф. Кристмаса) | Зависим от содержания микроэлемента К. Зарождается в печени. Один из самых значимых компонентов 10 фактора коагуляции. Отвечает за образование протромбиназы. Дефицит IX фактора ведет к кровоизлияниям. |
| 10 | Стюарта-Прауэра | Компонент напрямую зависит от третьего, седьмого и девятого факторов. Является основным фактором образования протромбиназы. |
| 11 | Компонент Розенталя | Предшественник тромбопластина. Активируется двенадцатым фактором. Не зависит от содержания витамина К. Синтезируется в печени. Содержание в крови около 0,005 г/л. |
| 12 | Хагемана | Контактное вещество активирует одиннадцатый фактор. Синтезируется в печени. |
| 13 | фибриназа | Тринадцатый фактор заставляет кровь свертываться. Его дефицит вызывает внутричерепные кровоизлияния. |
Также в коагуляции принимают участие дополнительные плазменные факторы свертывания крови.
К факторам свертывания в крови относятся компоненты: Виллебранда, Флетчера, Фитцджеральда. Эти составляющие участвуют в активации других факторов, и при их дефиците может нарушиться цепь коагуляции.
Дефицит одного или нескольких факторов свертывания крови ведет к развитию патологии под названием коагулопатия, которая представляет собой нарушение свертываемости крови. Коагулопатия может быть вызвана как наследственными, так и приобретенными причинами. К наследственным факторам развития заболевания относятся:
- Дефицит компонентов 8 и 9, 10 факторов.
- Дефицит компонентов 5, 7, 10 и 11 факторов.
- Дефицит компонентов других факторов.
Приобретенные факторы:
- Синдром ДВС.
- Приобретенные ингибиторы.
- Дефицит факторов протромбина.
- Препараты гепарина и др.
Тромбоцитарные факторы
Тромбоцитарные факторы свертывания в крови содержатся непосредственно в тромбоцитах — красных кровяных тельцах. Сегодня ученые говорят, что их количество превышает 10, но точное число до сих пор остается под вопросом. В учебниках по медицине сегодня приводится 12 молекул свертываемости крови:
- Белок тромбина.
- Триггер фибрина акцелератор.
- Фосфолипопротеид.
- Ингибитор гепарина.
- Агглютинабелин.
- Ингибитор распада фибрина.
- Ингибитор распада протромбина.
- Ретрактозин.
- Серотонин.
- Котромбопластин.
- Активатор фибрина.
- АДФ отвечает за слипаемость тромбоцитов.
Факторы влияющие на свертываемость крови
Для того, чтобы поддерживать свое здоровье в порядке каждый человек должен знать факторы ускоряющие и замедляющие свертывание в крови. Эти знания помогут избежать развития опасных для жизни состояний и своевременно наладить систему коагуляции. Нарушение гемостаза на любой стадии может привести либо к обширным кровотечениям, либо к образованию тромбов. И то и другое опасно для жизни.
Низкая свертываемость крови. Это состояние опасно возникновением смертельных внутренних кровотечений. Причинами развития патологии могут стать:
- Генетические нарушения.
- Онкологические заболевания на поздней стадии.
- Препараты разжижающие кровь.
- Нехватка витамина К.
- Нехватка кальция.
- Заболевания печени.
Лечение данной патологии зависит от причин ее развития. Препараты назначает врач гематолог. Если причиной плохой свертываемости стало медикаментозное лечение, нужно ограничить прием лекарств или заменить их на более щадящие препараты.
Повышенная свертываемость крови. Данная патология опасна образованием тромбов сосудов, вен и артерий. При закупорке артерий происходит отмирание органов, которые она питает. Также опасность заключается в возможности отрыва тромба, который может закупорить жизненно важные артерии легких и сердца, это ведет к летальному исходу. Основными причинами развития этого нарушения являются:
- Инфекционные заболевания.
- Низкая физическая активность.
- Атеросклероз.
- Обезвоживание.
- Наследственные факторы.
- Сахарный диабет.
- Лишний вес.
- Беременность.
- Аутоиммунные заболевания.
- Стресс.
- Онкологические болезни.
- Артериальная гипертензия.
При лечении данной патологии главной целью врачей является снижение свертываемости крови до нормального уровня. Для этих целей используют специальные препараты — антикоагулянты. Их прием должен проходить под четким контролем лечащего врача. Сначала пациенту назначается курс гепарина, а затем проводят аспириновую терапию.
При наследственной тромбофелии аспирин назначается в малых дозах еще в младенчестве.
Анализ на функцию свертываемости крови необходимо проводить перед любым хирургическим вмешательством, чтобы исключить возможные осложнения. Также это исследование назначают беременным женщинам и при определенных жалобах пациентов. Обычно повышенная свертываемость наблюдается у пациентов пожилого возраста.
Если у вас обнаружили нарушение свертываемость крови, не нужно предаваться панике. Это значит, что вам необходимо более тщательно следить за своим здоровьем. Любое лекарственное средство нужно принимать только после консультации с врачом. Также необходимо сдавать все анализы, чтобы выяснить причину нарушения. Если не затягивать с лечением и выполнять все рекомендации доктора, болезнь быстро отступит и ваша жизнь вернется в здоровое русло.
Вконтакте
Google+
Одноклассники
Факторы свертывания крови:
Фактор | Синоним | Функция активной формы |
I | Фибриноген | Образует фибриновый гель |
II | Протромбин | Активирует фибриноген (сериновая протеаза) |
III | Тканевой тромбопластин | Стимулирует активацию ф VII(внешний путь; белок-субстрат) |
IV | Ионы кальция | Необходимы для взаимодействия факторов свертывания с фосфолипидной поверхностью |
V | Проалекрин | Стимулирует активацию ф II (белок-субстрат) |
VII | Проконвертин | Активирует ф Х (сериновая протеаза) |
VIII | Антигемофильный фактор А | Стимулирует активацию ф Х (белок-субстрат) |
IX | Антигемофильный фактор В | Стимулирует ф Х (сериновая протеаза) |
Х | Фактор Стюарта-Прауэра | Активирует ф II (сериновая протеаза) |
XI | Предшественник плазменного тромбопластина | Активирует ф IX (сериновая протеаза) |
XII | Фактор Хагемана | Активирует ф XI (сериновая протеаза) |
XIII | Фибринстабилизирую-щий фактор | Стабилизирует фибриновую сеть (трансглутаминаза) |
XIV | Прекалликреин (фактор Флетчера) | Активация плазминогена |
XV | Кининоген высокомолелекулярный (фактор Фитцджеральда – Фложе) | Фактор контактной активации |
| Протеин С | Инактивация активированных факторов Vи XIII |
| Протеин S | Стимулирует инактивацию факторов активированным протеином С |
| Фактор Виллебранда | Опосредует связывание тромбоцитов с субэндотелием |
Большинство плазменных факторов свертывания крови образуется в печени. Для синтеза некоторых из них (II, VII, IX, X) необходим витамин К, содержащийся в растительной пище и синтезируемый микрофлорой кишечника. При недостатке или снижении активности факторов свертывания крови может наблюдаться патологическая кровоточивость. Это может происходить при тяжелых и дегенеративных заболеваниях печени, при недостаточности витамина К. Витамин К является жирорастворимым витамином, поэтому его дефицит может обнаружиться при угнетении всасывания жиров в кишечнике, например при снижении желчеобразования. Эндогенный дефицит витамина К наблюдается также при подавлении кишечной микрофлоры антибиотиками. Ряд заболеваний, при которых имеется дефицит плазменных факторов, носит наследственный характер. Примером являются различные формы гемофилии, которыми болеют только мужчины, но передают их женщины.
Вещества, находящиеся в тромбоцитах, получили название тромбоцитарных, или пластинчатых, факторов свертывания крови. Их обозначают арабскими цифрами. К наиболее важным тромбоцитарным факторам относятся: ПФ-3 (тромбоцитарный тромбопластин) – липидно-белковый комплекс, на котором как на матрице происходит гемокоагуляция, ПФ-4 – антигепариновый фактор, ПФ-5 – благодаря которому тромбоциты способны к адгезии и агрегации, ПФ-6 (тромбостенин) – актиномиозиновый комплекс, обеспечивающий ретракцию тромба, ПФ-10 – серотонин, ПФ-11 – фактор агрегации, представляющий комплекс АТФ и тромбоксана.
Аналогичные вещества открыты и в эритроцитах, и в лейкоцитах. При переливании несовместимой крови, резус-конфликте матери и плода происходит массовое разрушение эритроцитов и выход этих факторов в плазму, что является причиной интенсивного внутрисосудистого свертывания крови, При многих воспалительных и инфекционных заболеваниях также возникает диссеминированное (распространенное) внутрисосудистое свертывание крови (ДВС-синдром), причиной которого являются лейкоцитарные факторы свертывания крови.
По современным представлениям в остановке кровотечения участвуют 2 механизма: сосудисто-тромбоцитарный и коагуляционный.
Сосудисто-тромбоцитарный гемостаз
Благодаря этому механизму происходит остановка кровотечения из мелких сосудов с низким артериальным давлением. При травме наблюдается рефлекторный спазм поврежденных кровеносных сосудов, который в дальнейшем поддерживается сосудосуживающими веществами (серотонин, норадреналин, адреналин), освобождающимися из тромбоцитов и поврежденных клеток тканей. Внутренняя стенка сосудов в месте повреждения изменяет свой заряд с отрицательного на положительный. Благодаря способности к адгезии под влиянием фактора Виллебранда, содержащегося в субэндотелии и кровяных пластинках, отрицательно заряженные тромбоциты прилипают к положительно заряженной раневой поверхности. Практически одновременно происходит агрегация – скучиванье и склеивание тромбоцитов с образованием тромбоцитарной пробки, или тромба. Сначала под влиянием АТФ, АДФ и адреналина тромбоцитов и эритроцитов образуется рыхлая тромбоцитарная пробка, через которую проходит плазма (обратимая агрегация). Затем тромбоциты теряют свою структурность и сливаются в однообразную массу, образуя пробку, непроницаемую для плазмы (необратимая агрегация). Эта реакция протекает под действием тромбина, образующегося в небольших количествах под действием тканевого тромбопластина. Тромбин разрушает мембрану тромбоцитов, что ведет к выходу из них серотонина, гистамина, ферментов, факторов свертывания крови. Пластинчатый фактор 3 дает начало образованию тромбоцитарной протромбиназы, что приводит к образованию на агрегатах тромбоцитов небольшого количества нитей фибрина, среди которых задерживаются эритроциты и лейкоциты. После образования тромбоцитарного тромба происходит его уплотнение и закрепление в поврежденном сосуде за счет ретракции кровяного сгустка. Ретракция осуществляется под влиянием тромбостенина тромбоцитов за счет сокращения актин-миозинового комплекса тромбоцитов. Тромбоцитарная пробка образуется в целом в течение 1 – 3 минут с момента повреждения, и кровотечение из мелких сосудов останавливается.
В крупных сосудах тромбоцитарный тромб не выдерживает высокого давления и вымывается. Поэтому в крупных сосудах гемостаз может быть осуществлен путем формирования более прочного фибринового тромба, для образования которого необходим ферментативный коагуляционный
механизм.

Основные этапы сосудисто-тромбоцитарного гемостаза.
Первый этап — адгезия (прилипание тромбоцитов к месту повреждения, например к субэндотелиальному слою). После этого происходит активация и дегрануляция тромбоцитов (показаны некоторые из веществ, выделяемых тромбоцитами). На последнем этапе происходит агрегация тромбоцитов (связывание активированных тромбоцитов с прилипшими к месту повреждения тромбоцитами).
Коагуляционный гемостаз
Свертывание крови – это цепной ферментативный процесс, в котором последовательно происходит активация факторов свертывания и образование их комплексов. Сущность свертывания крови заключается в переходе растворимого белка крови фибриногена в нерастворимый фибрин, в результате чего образуется прочный фибриновый тромб.
Схема свертывания крови.
Факторы свертывания традиционно обозначаются римскими цифрами, а их активные формы — буквой «а».
Есть два независимых механизма свертывания — внутренний, или контактный, и внешний, зависимый от тканевого фактора. Они сходятся на стадии активации фактора Х и приводят к образованию тромбина, который превращает фибриноген в фибрин. Эти реакции тормозятся антитромбином III, связывающим все факторы свертывания, относящиеся к сериновым протеазам (за исключением фактора VII), а также системой протеин С-протеин S, которая инактивирует факторы V и VIII.
ВМК — высокомолекулярный кининоген;
ТМ — тромбомодулин;
ПК — прекалликреин;
ФЛ — фосфолипиды.
Процесс свертывания крови осуществляется в 3 последовательные фазы.
Первая фаза является самой сложной и продолжительной. Во время этой фазы происходит образование активного ферментативного комплекса – протромбиназы, являющейся активатором протромбина. В образовании этого комплекса принимают участие тканевые и кровяные факторы. В результате формируются тканевая и кровяная протромбиназы. Образование тканевой протромбиназы начинается с активации тканевого тромбопластина, образующегося при повреждении стенок сосуда и окружающих тканей. Вместе с VII фактором и ионами кальция он активирует X фактор. В результате взаимодействия активированного X фактора с V фактором и с фосфолипидами тканей или плазмы образуется тканевая протромбиназа. Этот процесс длится 5 – 10 секунд.
Образование кровяной протромбиназы начинается с активации XII фактора при его контакте с волокнами коллагена поврежденных сосудов. В активации и действии XII фактора участвуют также высокомолекулярный кининоген (ф XV) и калликреин (ф XIV). Затем XII фактор активирует XI фактор, образуя с ним комплекс. Активный XI фактор совместно с IV фактором активирует IX фактор, который, в свою очередь, активирует VIII фактор, Затем происходит активация X фактора, который образует комплекс с V фактором и ионами кальция, чем и заканчивается образование кровяной протромбиназы. В этом также участвует тромбоцитарный фактор 3. Этот процесс длится 5-10 минут.
Вторая фаза. Образовавшаяся протромбиназа адсорбирует неактивный фермент плазмы протромбин(II фактор) и на своей поверхности превращает его в активный фермент тромбин. В этом процессе принимают участие факторы IV, V, X и факторы тромбоцитов 1и 2. Вторая фаза – образование тромбина – протекает за 2 – 5 с.
Третья фаза. В эту фазу растворимый белок крови фибриноген превращается в нерастворимый фибрин, образующий основу тромба. Вначале под влиянием тромбина происходит образование фибрин-мономера. Затем с участием ионов кальция образуется растворимый фибрин-полимер (фибрин “S”, soluble). Под влиянием фибринстабилизирующего фактора XIII происходит образование нерастворимого фибрин-полимера (фибрин “I”, insoluble), устойчивого к фибринолизу. В фибриновых нитях оседают форменные элементы крови, в частности эритроциты, и формируется кровяной сгусток, или тромб, который закупоривает рану.
После образования сгустка начинается процесс ретракции, т.е. уплотнения и закрепления тромба в поврежденном сосуде. Это происходит с помощью сократительного белка тромбоцитов тромбостенина и ионов кальция. Через 2 – 3 часа сгусток сжимается до 25 – 50% от своего первоначального объема и идет отжатие сыворотки, т.е. плазмы, лишенной фибриногена. За счет ретракции тромб становится более плотным и стягивает края раны.
Фибринолиз
Фибринолиз – это процесс расщепления фибринового сгустка, в результате которого происходит восстановление просвета сосуда. Фибринолиз начинается одновременно с ретракцией сгустка, но идет медленнее. Это тоже ферментативный процесс, который осуществляется под влиянием плазмина (фибринолизина). Плазмин находится в плазме крови в неактивном состоянии в виде плазминогена. Под влиянием кровяных и тканевых активаторов плазминогена происходит его активация. Высокоактивным тканевым активатором является урокиназа. Кровяные активаторы находятся в крови в неактивном состоянии и активируются адреналином, лизокиназами. Плазмин расщепляет фибрин на отдельные полипептидные цепи, в результате чего происходит лизис (растворение) фибринового сгустка,
Если нет условий для фибринолиза, то возможна организация тромба, т.е. замещение его соединительной тканью. Иногда тромб может оторваться от места своего образования и вызвать закупорку сосуда в другом месте (эмболия).
Свёртывание крови — Википедия
Свёртывание крови — это важнейший этап работы системы гемостаза, отвечающий за остановку кровотечения при повреждении сосудистой системы организма. Совокупность взаимодействующих между собой весьма сложным образом различных факторов свёртывания крови образует систему свёртывания крови.
Свёртыванию крови предшествует стадия первичного сосудисто-тромбоцитарного гемостаза. Этот первичный гемостаз почти целиком обусловлен сужением сосудов и механической закупоркой агрегатами тромбоцитов места повреждения сосудистой стенки. Характерное время для первичного гемостаза у здорового человека составляет 1—3 минуты. Собственно свёртыванием крови (гемокоагуляция, коагуляция, плазменный гемостаз, вторичный гемостаз) называют сложный биологический процесс образования в крови нитей белка фибрина, который полимеризуется и образует тромбы, в результате чего кровь теряет текучесть, приобретая творожистую консистенцию. Свёртывание крови у здорового человека происходит локально, в месте образования первичной тромбоцитарной пробки. Характерное время образования фибринового сгустка — около 10 минут. Свёртывание крови — ферментативный процесс.
Основоположником современной физиологической теории свёртывания крови является Александр Шмидт. В научных исследованиях XXI века, проведённых на базе Гематологического научного центра под руководством Атауллаханова Ф. И., было убедительно показано[1][2], что свёртывание крови представляет собой типичный автоволновой процесс, в котором существенная роль принадлежит эффектам бифуркационной памяти.
Фибриновый сгусток, полученный путём добавления тромбина в цельную кровь. Сканирующая электронная микроскопия.Процесс гемостаза сводится к образованию тромбоцитарно-фибринового сгустка. Условно его разделяют на три стадии[3]:
- временный (первичный) спазм сосудов;
- образование тромбоцитарной пробки за счёт адгезии и агрегации тромбоцитов;
- ретракция (сокращение и уплотнение) тромбоцитарной пробки.
Повреждение сосудов сопровождается немедленной активацией тромбоцитов. Адгезия (прилипание) тромбоцитов к волокнам соединительной ткани по краям раны обусловлена гликопротеином фактором Виллебранда[4]. Одновременно с адгезией наступает агрегация тромбоцитов: активированные тромбоциты присоединяются к повреждённым тканям и друг к другу, формируя агрегаты, преграждающие путь потере крови. Появляется тромбоцитарная пробка[3].
Из тромбоцитов, подвергшихся адгезии и агрегации, усиленно секретируются различные биологически активные вещества (АДФ, адреналин, норадреналин и другие), которые приводят к вторичной, необратимой агрегации. Одновременно с высвобождением тромбоцитарных факторов происходит образование тромбина[3], который воздействует на фибриноген с образованием сети фибрина, в которой застревают отдельные эритроциты и лейкоциты – образуется так называемый тромбоцитарно-фибриновый сгусток (тромбоцитарная пробка). Благодаря контрактильному белку тромбостенину тромбоциты подтягиваются друг к другу, тромбоцитарная пробка сокращается и уплотняется, наступает её ретракция[3].
 Классическая схема свёртывания крови по Моравицу (1905 год)
Классическая схема свёртывания крови по Моравицу (1905 год) 
Процесс свёртывания крови представляет собой преимущественно проферментно-ферментный каскад, в котором проферменты, переходя в активное состояние, приобретают способность активировать другие факторы свёртывания крови[3]. В самом простом виде процесс свёртывания крови может быть разделён на три фазы:
- фаза активации включает комплекс последовательных реакций, приводящих к образованию протромбиназы и переходу протромбина в тромбин;
- фаза коагуляции — образование фибрина из фибриногена;
- фаза ретракции — образование плотного фибринового сгустка.
Данная схема была описана ещё в 1905 году[5] Моравицем и до сих пор не утратила своей актуальности[6].
В области детального понимания процесса свёртывания крови с 1905 года произошёл значительный прогресс. Открыты десятки новых белков и реакций, участвующих в процессе свёртывания крови, который имеет каскадный характер. Сложность этой системы обусловлена необходимостью регуляции данного процесса.
Современное представление с позиций физиологии каскада реакций, сопровождающих свёртывание крови, представлено на рис. 2 и 3. Вследствие разрушения тканевых клеток и активации тромбоцитов высвобождаются белки фосфолипопротеины, которые вместе с факторами плазмы Xa и Va, а также ионами Ca2+ образуют ферментный комплекс, который активирует протромбин. Если процесс свёртывания начинается под действием фосфолипопротеинов, выделяемых из клеток повреждённых сосудов или соединительной ткани, речь идёт о внешней системе свёртывания крови (внешний путь активации свёртывания, или путь тканевого фактора). Основными компонентами этого пути являются 2 белка: фактор VIIа и тканевый фактор, комплекс этих 2 белков называют также комплексом внешней теназы.
Если же инициация происходит под влиянием факторов свёртывания, присутствующих в плазме, используют термин внутренняя система свёртывания. Комплекс факторов IXа и VIIIa, формирующийся на поверхности активированных тромбоцитов, называют внутренней теназой. Таким образом, фактор X может активироваться как комплексом VIIa—TF (внешняя теназа), так и комплексом IXa—VIIIa (внутренняя теназа). Внешняя и внутренняя системы свёртывания крови дополняют друг друга[5].
В процессе адгезии форма тромбоцитов меняется — они становятся округлыми клетками с шиповидными отростками. Под влиянием АДФ (частично выделяется из повреждённых клеток) и адреналина способность тромбоцитов к агрегации повышается. При этом из них выделяются серотонин, катехоламины и ряд других веществ. Под их влиянием происходит сужение просвета повреждённых сосудов, возникает функциональная ишемия. В конечном итоге сосуды перекрываются массой тромбоцитов, прилипших к краям коллагеновых волокон по краям раны[5].
На этой стадии гемостаза под действием тканевого тромбопластина образуется тромбин. Именно он инициирует необратимую агрегацию тромбоцитов. Реагируя со специфическими рецепторами в мембране тромбоцитов, тромбин вызывает фосфорилирование внутриклеточных белков и высвобождение ионов Ca2+.
При наличии в крови ионов кальция под действием тромбина происходит полимеризация растворимого фибриногена (см. фибрин) и образование бесструктурной сети волокон нерастворимого фибрина. Начиная с этого момента в этих нитях начинают фильтроваться форменные элементы крови, создавая дополнительную жёсткость всей системе, и через некоторое время образуя тромбоцитарно-фибриновый сгусток (физиологический тромб), который закупоривает место разрыва, с одной стороны, предотвращая потерю крови, а с другой — блокируя поступление в кровь внешних веществ и микроорганизмов. На свёртывание крови влияет множество условий. Например, катионы ускоряют процесс, а анионы — замедляют. Кроме того, существуют вещества как полностью блокирующие свёртывание крови (гепарин, гирудин и другие), так и активирующие его (яд гюрзы, феракрил).
Врождённые нарушения системы свёртывания крови называют гемофилией.
Методы диагностики свёртывания крови[править | править код]
Все многообразие клинических тестов свёртывающей системы крови можно разделить на две группы[7]:
- глобальные (интегральные, общие) тесты;
- «локальные» (специфические) тесты.
Глобальные тесты характеризуют результат работы всего каскада свёртывания. Они подходят для диагностики общего состояния свёртывающей системы крови и выраженности патологий, с одновременным учётом всех привходящих факторов влияний. Глобальные методы играют ключевую роль на первой стадии диагностики: они дают интегральную картину происходящих изменений в свёртывающей системе и позволяют предсказывать тенденцию к гипер- или гипокоагуляции в целом. «Локальные» тесты характеризуют результат работы отдельных звеньев каскада свёртывающей системы крови, а также отдельных факторов свёртывания. Они незаменимы для возможного уточнения локализации патологии с точностью до фактора свёртывания. Для получения полной картины работы гемостаза у пациента врач должен иметь возможность выбирать, какой тест ему необходим.
Глобальные тесты:
«Локальные» тесты:
Все методы, измеряющие промежуток времени с момента добавления реагента (активатора, запускающего процесс свёртывания) до формирования фибринового сгустка в исследуемой плазме, относятся к клоттинговым методам (от англ. сlot — сгусток).
Нарушения свёртываемости крови могут быть обусловлены дефицитом одного или нескольких факторов свёртывания крови, появлением в циркулирующей крови их иммунных ингибиторов
Примеры нарушений свёртывания крови:
- ↑ Атауллаханов Ф. И., Зарницына В. И., Кондратович А. Ю., Лобанова Е. С., Сарбаш В. И. Особый класс автоволн — автоволны с остановкой — определяет пространственную динамику свертывания крови (рус.) // УФН : журнал. — 2002. — Т. 172, № 6. — С. 671—690. — ISSN 0042-1294. — DOI:10.3367/UFNr.0172.200206c.0671.
- ↑ Атауллаханов Ф. И., Лобанова Е. С., Морозова О. Л., Шноль Э. Э., Ермакова Е. А., Бутылин А. А., Заикин А. Н. Сложные режимы распространения возбуждения и самоорганизация в модели свертывания крови (рус.) // УФН : журнал. — 2007. — Т. 177, № 1. — С. 87—104. — ISSN 0042-1294. — DOI:10.3367/UFNr.0177.200701d.0087.
- ↑ 1 2 3 4 5 Кузник Б. И. 6.4 Система гемостаза // Физиология человека / Под редакцией В. М. Покровского, Г. Ф. Коротько. — М.: Медицина, 2000. — Т. 1. — С. 313—325. — 448 с. — 3000 экз. — ISBN 5-225-00960-3.
- ↑ Walsh P. N. Platelet-mediated coagulant protein interactions in hemostasis // Semin. Hematol. — 1985. — № 22 (3). — С. 178—186. — PMID 3898383.
- ↑ 1 2 3 Вайс Х., Елькманн В. Глава 18. Функции крови. Раздел 6. Остановка кровотечения и свёртывание крови // Физиология человека / Под редакцией Р. Шмидта и Г. Тевса. — М.: Мир, 1996. — Т. 2. — С. 431—439. — ISBN 5-03-002544-8.
- ↑ Коагуляционный гемостаз (неопр.). Дата обращения 15 ноября 2012. Архивировано 20 ноября 2012 года.
- ↑ Пантелеев М. А., Васильев С. А., Синауридзе Е. И., Воробьёв А. И., Атауллаханов Ф. И. Практическая коагулология / Под ред. А. И. Воробьёва. — М.: Практическая медицина, 2011. — 192 с. — ISBN 978-5-98811-165-8.
Свертывание крови
Кровь является единственной жидкой тканью организма. При нарушении целостности кровеносных сосудов она должна свертываться, чтобы предотвратить кровотечения из организма. Поскольку отсутствие свертываемости крови может привести при повреждении сосудов к значительным кровопотерям и, как следствие, смерти животного.
Гемостаз – это процесс остановки кровотечения из сосудов при их повреждении. Гемостаз осуществляется в организме системой РАСК – регуляция агрегатного состояния крови. Эта регуляция осуществляется факторами свертывающей, противосвертывающей и фибринолитической систем крови. В здоровом организме данные системы взаимосвязаны и находятся в динамическом равновесии. Изменение функционального состояния одной из систем сопровождается компенсаторными сдвигами в деятельности другой. Нарушение взаимосвязей между системами может привести к тяжелым патологическим состояниям организма: повышенная кровоточивость сосудов или внутрисосудистое тромбообразование.
К факторам, поддерживающим кровь в жидком состоянии, следует отнести следующие:
1) внутренняя стенка сосудов имеет гладкую поверхность;
2) эндотелий сосудов и форменные элементы крови заряжены отрицательно, а одноименно заряженные тела отталкиваются друг от друга;
3) большая скорость кровотока в сосудистом русле приводит к распределению эритроцитов по оси сосуда, а плазмы – вдоль стенок сосуда;
4) факторы свертывающей системы крови находятся в сосудистом русле в неактивном состоянии;
5) эндотелий сосудов секретирует простациклин, ингибирующий агрегацию тромбоцитов, а также образует антитромбин и активаторы фибринолиза;
6) в крови присутствуют естественные антикоагулянты: антитромбопластины, антитромбины, гепарин.
Свертывающая система крови.
Свертывание крови (гемокоагуляция) – это жизненно важная защитная реакция организма, направленная на сохранение крови в сосудистой системе и предотвращающая гибель животного от кровопотери при повреждении сосудов.
В процессе остановки кровотечения участвуют: сосуды, окружающая сосуды ткань, физиологически активные вещества плазмы крови, форменные элементы крови (в основном тромбоциты). Регуляция данного процесса происходит нейрогуморальным путем.
Основные положения ферментативной теории свертывания крови были разработаны А. Шмидтом более 100 лет назад.
Биологически активные вещества плазмы крови, принимающие участие в ее свертывании, называют факторами свертывания крови. В зависимости от места нахождения эти факторы подразделяют на плазменные, тромбоцитарные, эритроцитарные, лейкоцитарные и другие.
Плазменные факторы свертывания крови обозначают римскими цифрами в порядке их хронологического открытия. Иногда эти факторы называют по химическому составу, по свойствам или по фамилии больного, у которого впервые был обнаружен дефицит данного фактора. К плазменным факторам относят следующие:
I – фибриноген – является основой тромба. После выпадения осадок называется фибрином.
II – протромбин – является неактивной формой фермента тромбина, который вызывает выпадение в осадок фибриногена. Одновременно растворяет фибрин.
III – тканевый тромбопластин – участвует в образовании тканевой протромбиназы.
IV – ионы кальция – участвуют во всех фазах свертывания.
V – проакцелерин, ацеклерин (Ас-глобулин или глобулин-акцелератор) – ускоряет свертывание крови.
VI – исключен из номенклатуры.
VII – конвертин – участвует в образовании тканевой протромбиназы.
VIII – антигемофильный глобулин А – участвует в образовании кровяной протромбиназы.
IX – антигемофильный глобулин В (фактор Кристмасса) — участвует в образовании кровяной протромбиназы (активирует фактор X).
X – фактор Стюарта–Прауэра — участвует в образовании тканевой и кровяной протромбиназы, а также тромбина из протромбина.
XI – антигемофильный глобулин С (плазменный предшественник тромбопластина, фактор Розенталя) – активирует фактор IX.
XII – фактор Хагемана (контактный фактор) – активирует фактор XI и совместно с ним индуцирует процесс свертывания крови. Он участвует в фибринолизе.
XIII – фибринстабилизирующий фактор (фибриназа) – участвует в образовании фибрина, а также в регенерации тканей.
XIV – фактор Флетчера (калликреин).
XV – фактор Фитцджеральда–Фложе (кининоген).
Тромбоцитарные (пластинчатые) факторы свертывания крови обозначают арабскими цифрами. К ним следует отнести:
ПФ-3 — тромбоцитарный тромбопластин – липидно-белковый комплекс, выполняет роль матрицы, на которой происходит гемокоагуляция.
ПФ-4 – антигепариновый фактор.
ПФ-5 – фибриноген, который способствует адгезии и агрегации тромбоцитов.
ПФ-6 — тромбостенин – актиномиозиновый комплекс, обеспечивающий ретракцию тромба.
ПФ-10 – серотонин.
ПФ-11 – комплекс АТФ и тромбоксана, участвующий в агрегации.
Аналогичные биологически активные вещества открыты в эритроцитах и в лейкоцитах, но они менее изучены. При переливании несовместимой крови, резус-конфликте матери и плода происходит массовое разрушение эритроцитов и выход данных факторов в плазму. Это является причиной интенсивного внутрисосудистого свертывания крови. Лейкоцитарные факторы являются причиной свертывания крови при многих воспалительных и инфекционных заболеваниях.
По современным представлениям в остановке кровотечения принимают участие 2 механизма: сосудисто-тромбоцитарный (микроциркуляционный) и коагуляционный.
Сосудисто-тромбоцитарный (микроциркуляционный) гемостаз.
Благодаря этому механизму происходит остановка кровотечения из мелких сосудов с низким давлением крови. При травме или изменении эндотелия (шероховатость, изъязвления и др.) таких кровеносных сосудов вначале происходит их рефлекторный спазм, что уменьшает приток крови к поврежденному участку. В дальнейшем спазм поддерживается сосудосуживающими веществами (серотонин, норадреналин, адреналин), освобождающимися из тромбоцитов и поврежденных клеток тканей.
Эндотелий сосудов в месте повреждения изменяет свой заряд с отрицательного на положительный. Это приводит к адгезии отрицательно заряженных тромбоцитов на положительно заряженной раневой поверхности. Одновременно происходит агрегация и склеивание тромбоцитов с образованием тромбоцитарной пробки, или тромба. Сначала образуется рыхлая тромбоцитарная пробка, через которую проходит плазма (обратимая агрегация). Затем тромбоциты теряют свою структурность и сливаются в однородную массу, образуя плотную пробку, непроницаемую для плазмы (необратимая агрегация).
Тромбоцитарная пробка образуется в среднем в течение 1-3 минут с момента повреждения сосуда и кровотечение из мелких сосудов останавливается.
Коагуляционный гемостаз.
В крупных сосудах тромбоцитарный тромб не выдерживает высокого давления крови и вымывается. Поэтому в крупных сосудах гемостаз осуществляется ферментативным коагуляционным механизмом с образованием более прочного фибринового тромба.
Свертывание крови — это цепной ферментативный процесс. Его сущность заключается в переходе растворимого белка крови фибриногена в нерастворимый фибрин, в результате чего образуется прочный фибриновый тромб. Ферментативный процесс свертывания крови протекает в 3 фазы. По его окончании происходит ретракция кровеного сгустка.
I фаза
Взаимодействие плазменных и тканевых факторов приводит к образованию протромбиназы.
II фаза
Под влиянием протромбиназы протромбин превращается в тромбин.
III фаза
Тромбин вызывает превращение фибриногена в фибрин.
В эти фазы в крови происходят следующие процессы:
I фаза.
Она является самой сложной и продолжительной. В результате этой фазы образуется протромбиназа. Образование протромбиназы может идти двумя путями: внутренним (кровяным) и внешним (тканевым).
Внутренний путь осуществляется без внешнего повреждения стенок сосуда. Он начинается с разрушения тромбоцитов после адгезии и агрегации на измененной стенке сосуда. Это приводит к активации веществ плазмы и форменных элементов крови: IV, VI, VIII, IX, XI, XII, XIV, XV, тромбоцитарного фактора 3. Под влиянием данных факторов образуется кровяная протромбиназа. Этот процесс продолжается 5-10 минут.
Внешний путь начинается с повреждения стенок сосуда. Элементы разрушенных стенок сосудов активируют тканевый тромбопластин (III), который взаимодействует с IV, V, VI, VII, X факторами. В результате этого образуется тканевая протромбиназа. Процесс длится 5-10 с.
II фаза.
Под влиянием протромбиназы и в присутствии IV, V, VI, VII, X факторов осуществляется переход протромбина в активную форму — тромбин. Превращение веществ происходит за 1-5 с.
III фаза.
Тромбин вызывает превращение растворимого белка крови фибриногена в нерастворимый фибрин, который составляет основу тромба. Вначале под влиянием тромбина происходит образование фибрин-мономера. Затем с участием ионов кальция образуется растворимый фибрин-полимер, который под влиянием XIII фактора переходит в нерастворимый фибрин-полимер. Он обладает устойчивостью к фибринолизу. В нитях фибрина застревают форменные элементы крови и формируется кровяной сгусток (фибриновый тромб), который закупоривает рану.
Ретракция.
Она начинается после образования сгустка крови. Ретракция – это самопроизвольное отделение сыворотки крови от ее сгустка, в результате чего происходит сокращение и уплотнение тромба в поврежденном сосуде. Ретракция происходит с помощью сократительного белка тромбоцитов под влиянием тромбостенина и ионов кальция. Через 2-3 часа сгусток крови сжимается до 25–50% от своего первоначального объема. В результате ретракции тромб становится более плотным, прочным и непроницаемым для крови. Кроме того, он стягивает края раны сосуда, способствуя регенерации тканей.
Взаимосвязь факторов свертывания крови.
Вещества, участвующие в свертывании крови, постоянно образуются и находятся в ней, но в неактивном состоянии. При отсутствии или недостатке хотя бы одного из факторов нарушается весь процесс свертывания крови. Это можно наблюдать при генетическом заболевании (гемофилии), при тяжелых и дегенеративных заболеваниях печени, при гипо- и авитаминозе К, при недостатке ионов кальция и др.
Гемофилия возникает вследствие дефицита плазменных факторов – антигемофилийных глобулинов. Она передается по наследству. При этом у человека гемофилией болеют только мужчины, а передают ее женщины. Данное генетическое заболевание также встречается у лошадей, собак и свиней. Так, больные поросята даже от незначительных ранений истекают кровью и погибают. У свиней болеют и передают болезнь особи обоего пола.
Заболевания печени влияют на процесс коагуляции крови, так как большинство плазменных факторов образуется в печени, а для синтеза некоторых из них (II, VII, IX, X) необходим витамин К.
Витамин К содержится в растительной пище и синтезируется микрофлорой кишечника. Он является жирорастворимым витамином, поэтому его дефицит может возникать при снижении желчеобразования, при угнетении всасывания жиров в кишечнике, при подавлении кишечной микрофлоры антибиотиками. Кроме того, в кормах может содержаться антагонист витамина К – дикумарин. Поэтому дикумарин используют для борьбы с грызунами, которые погибают в результате множественных внутренних кровоизлияний. Кроме того, дикумарин и его синтетические производные нашли применение в качестве антикоагулянтов.
Процесс свертывания крови может ускоряться или замедляться под влиянием ряда причин:
1) Факторы, ускоряющие процесс свертывания крови:
— немного повышенная температура тела животного, так как она повышает скорость ферментативных процессов свертывания крови;
— ионы кальция, так как они участвуют во всех фазах гемокоагуляции;
— шероховатая поверхность сосудов (поражение сосудов атеросклерозом, сосудистые швы в хирургии), способствующая завихрениям крови и выпадению фибрина в сосудах;
— резкое замедление или остановка движения крови;
— механические воздействия (давление, раздробление тканей, встряхивание емкостей с кровью), которые приводят к разрушению форменных элементов крови и выходу из них факторов свертывания крови;
2) Факторы, замедляющие и предотвращающие гемокоагуляцию:
— понижение температуры тела животного;
— цитрат и оксалат натрия, которые связывают ионы кальция;
— гепарин, вызывающий подавление всех фаз гемокоагуляции;
— гладкая внутренняя поверхность сосудов (гладкие швы при сшивании сосудов, покрытие силиконом или парафинирование канюль и емкостей и др.).
Фибринолитическая система крови.
Она включает в себя плазминоген в совокупности с активаторами и ингибиторами. Плазминоген плазмы крови является неактивной формой фермента плазмина (фибринолизина), под влиянием которого осуществляется фибринолиз. Фибринолиз — это процесс ферментативного расщепления фибринового сгустка. Он начинается одновременно с ретракцией сгустка крови, но идет медленнее.
Плазминоген синтезируется в печени, костном мозге, почках. В активную форму он переходит под влиянием кровяных и тканевых активаторов. Высокоактивным тканевым активатором является урокиназа. Кровяные активаторы (в т.ч. фактор Хагемана) стимулируются адреналином, лизокиназами, то есть в случаях, когда повышается свертываемость крови (физические и психические нагрузки).
Кроме активаторов, в крови присутствуют ингибиторы (антиплазмины), которые блокируют или разрушают плазмин, а также антиактиваторы плазминогена, тормозящие его активацию.
В результате рассасывания мелких тромбов происходит восстановление просвета сосуда, в более крупных тромбах образуются каналы, по которым может восстановиться движение крови. Такое явление называется канализацией тромба.
Если отсутствуют условия для фибринолиза, то возможна организация тромба, т.е. замещение его соединительной тканью. Иногда тромб может отрываться от места своего образования и, циркулируя с кровью, может закупорить другой сосуд (эмболия).
Противосвертывающая система крови.
Наряду с веществами, способствующими свертыванию, в крови находятся вещества, препятствующие гемокоагуляции. Их называют естественными антикоагулянтами. Выделяют первичные и вторичные антикоагулянты.
Первичные антикоагулянты постоянно находятся в крови. К ним относят:
— антитромбопластины – они обладают антитромбопластиновым и антипротромбиназным действием;
— антитромбины – они связывают тромбин, кроме того, антитромбин III является плазменным кофактором гепарина;
— гепарин – образуя комплекс с антитромбином III, переводит его в антитромбин, который способен молниеносно связывать тромбин в крови, блокировать активацию IX, X, XI, XII факторов. Гепарин образуется в тучных клетках и базофильных лейкоцитах. Его особенно много в печени, легких, сердце и мышцах.
Вторичные антикоагулянты образуются в ответ на появление большого количества тромбина в процессе свертывания крови и фибринолиза. К этой группе относят антитромбин I (фибрин), который адсорбирует и инактивирует тромбин. Продукты деградации фибрина нарушают полимеризацию фибрин-мономера и блокируют его, угнетая агрегацию тромбоцитов.
Регуляция свертывания крови.
В процессе эволюции у организма выработалась одна реакция на все воздействия внешней среды – ускорение свертывания крови. Данный процесс имеет защитно-приспособительный характер.

Рисунок 6 — Форменные элементы крови в мазке:
1 – эритроцит;
2 – сегментоядерный нейтрофильный гранулоцит;
3 – палочкоядерный нейтрофильный гранулоцит;
4 – юный нейтрофильный гранулоцит;
5 – эозинофильный гранулоцит;
6 – базофильный гранулоцит;
7 – большой лимфоцит;
8 – средний лимфоцит;
9 – малый лимфоцит;
10 – моноцит;
11 – тромбоциты (кровяные пластинки)
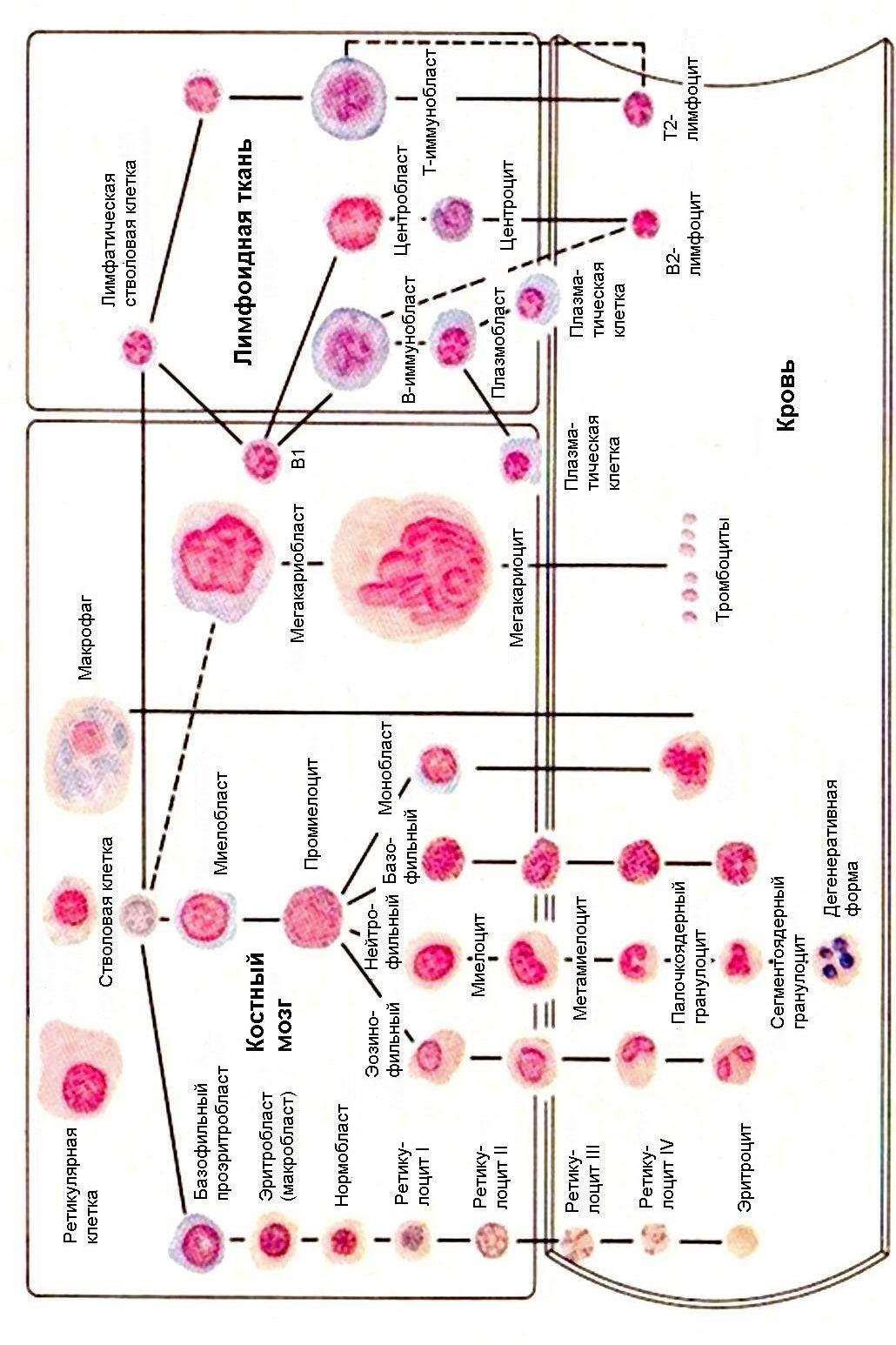
Рисунок 7 — Схема кроветворения
Он при угрозе травмы организма подготавливает его кровь к более быстрому образованию тромба.
Под влиянием сильных раздражителей происходит рефлекторный выброс в кровь из стенок сосудов большого количества факторов свертывания и повышение содержания тромбина.
Большую роль в ускорении образования тромба играет адреналин. При увеличении его концентрации в крови из стенок сосудов выделяется тромбопластин, быстро превращающийся в кровяную протромбиназу. Адреналин также активирует фактор Хагемана (XII). Влияние адреналина на тканевые липазы приводит к расщеплению жиров и, соответственно, повышению в крови уровня жирных кислот, которые обладают тромбопластической активностью.
Одновременно с ускорением свертывания крови повышается активность фибринолитической системы. Это предупреждает образование тромба, когда в этом нет необходимости, и способствует растворению уже образовавшегося фибрина.
Через некоторое время после ускорения свертывания крови наступает его замедление. Это явление вторично, так как оно обусловлено израсходованием факторов свертывающей системы. Например, во время продолжительных операций или родов может возникнуть реальная угроза потери кровью коагулирующих свойств.
В организме здоровых животных в условиях физиологического покоя мощность свертывающей и противосвертывающей систем находится в состоянии равновесия, что позволяет крови оставаться жидкой. В стрессовых ситуациях активность обеих систем возрастает и равновесие устанавливается на новом уровне.
Процессы свертывания крови регулируются нервной системой. Раздражение симпатической и парасимпатической нервных систем и, в том числе, их медиаторы ускоряют образование тромба. Поэтому, например, во время стрессовых ситуаций, болевых раздражений коагулирующие свойства крови повышаются. Ведущая роль в регуляции свертывания крови принадлежит центральной нервной системе и ее главному отделу — коре больших полушарий головного мозга.
Свертывание крови (гемостаз): система, факторы, механизмы
Процесс свертывания крови начинается с кровопотери, но массивная кровопотеря, сопровождающаяся падением артериального давления, ведет к резким изменениям всей системы гемостаза.
Система свертывания крови (гемостаза)
Система свертывания крови — это сложный многокомпонентный комплекс гомеостаза человека, обеспечивающий сохранение целостности организма благодаря постоянному поддержанию жидкого состояния крови и формированию при необходимости различного типа тромбов, а также активации процессов заживления в местах сосудистых и тканевых повреждений.Функционирование системы свертывания обеспечивается непрерывным взаимодействием сосудистой стенки и циркулирующей крови. Известны определенные компоненты, отвечающие за нормальную деятельность коагулологической системы:
- эндотелиальные клетки сосудистой стенки,
- тромбоциты,
- адгезивные молекулы плазмы,
- плазменные факторы свертывания,
- системы фибринолиза,
- системы физиологических первичных и вторичных антикоагулянтов-антипротеаз,
- плазменная система физиологических первичных репарантов-заживителей.
Любые повреждения сосудистой стенки, «травмирование крови», с одной стороны, приводят к различной тяжести кровотечениям, а с другой — вызывают физиологические, а в последующем патологические изменения в системе гемостаза, которые способны сами по себе привести к гибели организма. К закономерным тяжелым и частым осложнениям массивной кровопотери относится острый синдром диссеминированного внутрисосудистого свертывания (острый ДВС-синдром).
При острой массивной кровопотере, а ее нельзя представить без повреждения сосудов, практически всегда имеет место локальный (в месте повреждения) тромбоз, который в сочетании с падением артериального давления может запустить острый ДВС-синдром, являющийся важнейшим и патогенетически наиболее неблагоприятным механизмом всех бед острой массивной кровопотери.
Эндотелиальные клетки
Эндотелиальные клетки сосудистой стенки обеспечивают поддержание жидкого состояния крови, непосредственно влияя на многие механизмы и звенья тромбообразования, полностью блокируя или эффективно сдерживая их. Сосуды обеспечивают ламинарность тока крови, что препятствует склеиванию клеточных и белковых компонентов.
Эндотелий несет на своей поверхности отрицательный заряд, как и циркулирующие в крови клетки, различные гликопротеины и другие соединения. Одноименно заряженные эндотелий и циркулирующие элементы крови отталкиваются, что препятствует слипанию клеток и белковых структур в циркуляторном русле.
Поддержание жидкого состояния крови
Схема системы протеина СПоддержанию жидкого состояния крови способствуют:
- простациклин (PGI2),
- NO и АДФаза,
- система протеина С,
- ингибитор тканевого тромбопластина,
- глюкозаминогликаны и, в частности, гепарин, антитромбин III, кофактор гепарина II, тканевой активатор плазминогена и др.
Простациклин
Блокада агглютинации и агрегации тромбоцитов в кровотоке осуществляется несколькими путями. Эндотелий активно вырабатывает простагландин I2 (PGI2), или простациклин, который ингибирует формирование первичных агрегатов тромбоцитов. Простациклин способен «разбивать» ранние агглютинаты и агрегаты тромбоцитов, вместе с тем являясь вазодилататором.
Окись азота (NO) и АДФаза
Дезагрегация тромбоцитов и вазодилатация осуществляются также путем выработки эндотелием окиси азота (NO) и так называемой АДФазы (фермента, расщепляющего аденозиндифосфат — АДФ) — соединения, вырабатываемого различными клетками и являющегося активным агентом, стимулирующим агрегацию тромбоцитов.
Система протеина С
Сдерживающее и ингибирующее влияние на свертывающую систему крови, преимущественно на ее внутренний путь активации, оказывает система протеина С. В комплекс этой системы входят:
- тромбомодулин,
- протеин С,
- протеин S,
- тромбин как активатор протеина С,
- ингибитор протеина С.
Эндотелиальные клетки вырабатывают тромбомодулин, который при участии тромбина активирует протеин С, переводя его соответственно в протеин Ca. Активированный протеин Са при участии протеина S инактивирует факторы Va и VIIIa, подавляя и ингибируя внутренний механизм свертывающей системы крови. Кроме того, активированный протеин Са стимулирует активность системы фибринолиза двумя путями: за счет стимуляции выработки и выброса из эндотелиальных клеток в кровоток тканевого активатора плазминогена, а также благодаря блокаде ингибитора тканевого активатора плазминогена (PAI-1).
Патология системы протеина С
Нередко наблюдаемая наследственная или приобретенная патология системы протеина С приводит к развитию тромботических состояний.
Фульминантная пурпура
Гомозиготный дефицит протеина С (фульминантная пурпура) — крайне тяжелая патология. Дети с фульминантной пурпурой практически нежизнеспособны и погибают в раннем возрасте от тяжелых тромбозов, острого ДВС-синдрома и сепсиса.
Тромбозы
Гетерозиготный наследственный дефицит протеина С или протеина S способствует возникновению тромбозов у молодых. Чаще наблюдаются тромбозы магистральных и периферических вен, тромбоэмболии легочной артерии, ранние инфаркты миокарда, ишемические инсульты. У женщин с дефицитом протеина С или S, принимающих гормональные контрацептивы, риск тромбозов (чаше тромбозов мозговых сосудов) возрастает в 10—25 раз.
Поскольку протеины С и S являются витамин К-зависимыми протеазами, вырабатываемыми в печени, лечение тромбозов непрямыми антикоагулянтами типа синкумара или пелентана у пациентов с наследственным дефицитом протеина С или S может приводить к усугублению тромботического процесса. Кроме того, у ряда больных при проведении лечения непрямыми антикоагулянтами (варфарином) могут развиваться периферические некрозы кожи («варфариновые некрозы»). Их появление практически всегда означает наличие гетерозиготною дефицита протеина С, что ведет к снижению фибринолитической активности крови, локальной ишемии и кожным некрозам.
V фактор Leiden
Еще одна патология, напрямую связанная с функционированием системы протеина С, получила название наследственной резистентности к активированному протеину С, или V фактор Leiden. По сути V фактор Leiden представляет собой мутантный V фактор с точечной заменой аргинина в 506-й позиции фактора V на глутамин. V фактор Leiden обладает повышенной резистентностью к прямому действию активированного протеина С. Если наследственный дефицит протеина С у пациентов преимущественно с венозными тромбозами встречается в 4-7% случаев, то V фактор Leiden, по данным разных авторов, — в 10—25%.
Ингибитор тканевого тромбопластина
Эндотелий сосудов также может ингибировать тромбообразование при активации свертывания крови по внешнему механизму. Эндотелиальные клетки активно вырабатывают ингибитор тканевого тромбопластина, который инактивирует комплекс тканевый фактор — фактор VIIa (ТФ—VIIa), что приводит к блокаде внешнего механизма свертывания крови, активизирующегося при попадании тканевого тромбопластина в кровоток, тем самым поддерживая текучесть крови в циркуляторном русле.
Глюкозаминогликаны (гепарин, антитромбин III, кофактор гепарина II)
Другой механизм поддержания жидкого состояния крови связан с выработкой эндотелием различных глюкозаминогликанов, среди которых известны гепаран- и дерматан-сульфат. Эти глюкозаминогликаны по строению и функциям близки к гепаринам. Вырабатываемый и выбрасываемый в кровоток гепарин связывается с циркулирующими в крови молекулами антитромбина III (AT III), активируя их. В свою очередь активированный AT III захватывает и инактивирует фактор Ха, тромбин и ряд других факторов свертывающей системы крови. Кроме механизма инактивации свертывания, осуществляющегося через АТ III, гепарины активируют так называемый кофактор гепарина II (КГ II). Активированный КГ II, как и AT III, ингибирует функции фактора Ха и тромбина.
Кроме влияния на активность физиологических антикоагулянтов-антипротеаз (AT III и КГ II), гепарины способны модифицировать функции таких адгезивных молекул плазмы, как фактор Виллебранда и фибронектин. Гепарин снижает функциональные свойства фактора Виллебранда, способствуя уменьшению тромботического потенциала крови. Фибронектин в результате гепариновой активации связывается с различными объектами—мишенями фагоцитоза — клеточными мембранами, тканевым детритом, иммунными комплексами, фрагментами коллагеновых структур, стафилококками и стрептококками. Вследствие стимулированных гепарином опсонических взаимодействий фибронектина активизируется инактивация мишеней фагоцитоза в органах макрофагальной системы. Очистка циркуляторного русла от объектов-мишеней фагоцитоза способствует сохранению жидкого состояния и текучести крови.
Кроме того, гепарины способны стимулировать выработку и выброс в циркуляторное русло ингибитора тканевого тромбопластина, что существенно снижает вероятность тромбоза при внешней активации свертывающей системы крови.
Процесс свертывания крови — тромбообразования
Вместе с описанным выше существуют механизмы, также связанные с состоянием сосудистой стенки, но не способствующие поддержанию жидкого состояния крови, а ответственные за ее свертывание.Процесс свертывания крови начинается с повреждения целостности сосудистой стенки. При этом различают внутренний и внешний механизмы процесса формирования тромба.
При внутреннем механизме повреждение только эндотелиального слоя сосудистой стенки приводит к тому, что поток крови контактирует со структурами субэндотелия — с базальной мембраной, в которой основными тромбогенными факторами являются коллаген и ламинин. С ними взаимодействуют находящиеся в крови фактор Виллебранда и фибронектин; формируется тромбоцитарный тромб, а затем — фибриновый сгусток.
Необходимо отметить, что тромбы, формирующиеся в условиях быстрого кровотока (в артериальной системе), могут существовать практически только при участии фактора Виллебранда. Напротив, в формировании тромбов при относительно небольших скоростях кровотока (в микроциркуляторном русле, венозной системе) участвуют как фактор Виллебранда, так и фибриноген, фибронектин, тромбоспондин.
Другой механизм тромбообразования осуществляется при непосредственном участии фактора Виллебранда, который при повреждении целостности сосудов существенно увеличивается в количественном отношении вследствие поступления из телец Вейбола-Паллада эндотелия.
Системы и факторы свертывания крови
Тромбопластин
Важнейшую роль во внешнем механизме тромбообразования играет тканевый тромбопластин, поступающий в кровоток из интерстициального пространства после разрыва целостности сосудистой стенки. Он индуцирует тромбообразование, активируя свертывающую систему крови при участии VII фактора. Поскольку тканевый тромбопластин содержит фосфолипидную часть, тромбоциты в этом механизме тромбообразования участвуют мало. Именно появление тканевого тромбопластина в русле крови и его участие в патологическом тромбообразовании и определяют развитие острого ДВС-синдрома.
Цитокины
Следующий механизм тромбообразования реализуется с участием цитокинов — интерлейкина-1 и интерлейкина-6. Образующийся в результате их взаимодействия фактор некроза опухоли стимулирует выработку и выброс из эндотелия и моноцитов тканевого тромбопластина, о значении которого уже говорилось. Этим объясняется развитие локальных тромбов при различных заболеваниях, протекающих с четко выраженными воспалительными реакциями.
Тромбоциты
Специализированными клетками крови, участвующими в процессе ее свертывания, являются тромбоциты — безъядерные клетки крови, представляющие собой фрагменты цитоплазмы мегакариоцитов. Продукция тромбоцитов связана с определенным цитокином — тромбопоэтином, регулирующим тромбоцитопоэз.
Количество тромбоцитов в крови составляет 160-385×109/л. Они хорошо видны в световом микроскопе, поэтому при проведении дифференциальной диагностики тромбозов или кровоточивости микроскопия мазков периферической крови необходима. В норме размер тромбоцита не превышает 2-3,5 мкм (около ⅓-¼ диаметра эритроцита). При световой микроскопии неизмененные тромбоциты выглядят как округлые клетки с ровными краями и красно-фиолетовыми гранулами (α-гранулы). Продолжительность жизни тромбоцитов составляет в среднем 8-9 сут. В норме они дискоидной формы, но при активации принимают форму сферы с большим количеством цитоплазматических выпячиваний.
В тромбоцитах имеется 3 типа специфических гранул:
- лизосомы, содержащие в большом количестве кислые гидролазы и другие ферменты;
- α-гранулы, содержащие множество различных белков (фибриноген, фактор Виллебранда, фибронектин, тромбоспондин и др.) и окрашивающиеся по Романовскому-Гимзе в фиолетово-красный цвет;
- δ-гранулы — плотные гранулы, содержащие большое количество серотонина, ионов К+, Ca2+, Mg2+ и др.
В α-гранулах содержатся строго специфичные белки тромбоцитов — такие, как 4-й пластиночный фактор и β-тромбоглобулин, являющиеся маркерами активации тромбоцитов; их определение в плазме крови может помочь в диагностике текущих тромбозов.
Кроме того, в структуре тромбоцитов имеются система плотных трубочек, являющаяся как бы депо для ионов Ca2+, а также большое количество митохондрий. При активации тромбоцитов происходит ряд биохимических реакций, которые при участии циклооксигеназы и тромбоксансинтетазы приводят к образованию тромбоксана А2 (ТХА2) из арахидоновой кислоты — мощного фактора, отвечающего за необратимую агрегацию тромбоцитов.
Тромбоцит покрыт 3-слойной мембраной, на внешней ее поверхности располагаются различные рецепторы, многие из которых являются гликопротеинами и взаимодействуют с различными белками и соединениями.
Тромбоцитарный гемостаз
Рецептор гликопротеина Iа связывается с коллагеном, рецептор гликопротеина Ib взаимодействует с фактором Виллебранда, гликопротеинами IIb-IIIa — с молекулами фибриногена, хотя может связываться и с фактором Виллебранда, и с фибронектином.
При активации тромбоцитов агонистами — АДФ, коллагеном, тромбином, адреналином и др. — на их внешней мембране появляется 3-й пластиночный фактор (мембранный фосфолипид), активирующий скорость свертывания крови, повышая ее в 500-700 тыс. раз.
Плазменные факторы свертывания крови
Плазма крови содержит несколько специфических систем, участвующих в каскаде свертывания крови. Это системы:
- адгезивных молекул,
- факторов свертывания крови,
- факторов фибринолиза,
- факторов физиологических первичных и вторичных антикоагулянтов-антипротеаз,
- факторов физиологических первичных репарантов-заживителей.
Система адгезивных молекул плазмы
Система адгезивных молекул плазмы представляет собой комплекс гликопротеинов, отвечающих за межклеточные, клеточно-субстратные и клеточно-белковые взаимодействия. К ней относятся:
- фактор Виллебранда,
- фибриноген,
- фибронектин,
- тромбоспондин,
- витронектин.
Фактор Виллебранда
Фактор Виллебранда высокомолекулярный гликопротеин с молекулярной массой 103 кД и более. Фактор Виллебранда выполняет множество функций, но основные из них две:
- взаимодействие с VIII фактором, благодаря чему происходит защита антигемофильного глобулина от протеолиза, что увеличивает продолжительность его жизни;
- обеспечение процессов адгезии и агрегации тромбоцитов в циркуляторном русле, особенно при высоких скоростях кровотока в сосудах артериальной системы.
Снижение уровня фактора Виллебранда ниже 50%, наблюдающееся при болезни или синдроме Виллебранда, приводит к выраженной петехиальной кровоточивости, как правило, микроциркуляторного типа, проявляющейся синяковостью при небольших травмах. Однако при тяжелой форме болезни Виллебранда может наблюдаться гематомный тип кровоточивости, подобный гемофилии (кровоизлияние в полость сустава — гемартроз).
Напротив, существенное повышение концентрации фактора Виллебранда (более 150%) может приводить к тромбофилическому состоянию, что нередко клинически проявляется различного типа тромбозами периферических вен, инфарктом миокарда, тромбозами системы легочной артерии или мозговых сосудов.
Фибриноген — фактор I
Фибриноген, или фактор I, участвует во многих межклеточных взаимодействиях. Его основными функциями являются участие в формировании фибринового тромба (армирование тромба) и осуществление процесса агрегации тромбоцитов (прикрепление одних тромбоцитов к другим) благодаря специфическим тромбоцитарным рецепторам гликопротеинов IIb-IIIа.
Плазменный фибронектин
Плазменный фибронектин — адгезивный гликопротеин, взаимодействующий с различными факторами свертывания крови.Также одной из функций плазменного фибронектина является репарация дефектов сосудов и тканей. Показано, что нанесение фибронектина на участки тканевых дефектов (трофические язвы роговицы глаза, эрозии и язвы кожных покровов) способствует стимуляции репаративных процессов и более быстрому заживлению.
Нормальная концентрация плазменного фибронектина в крови — около 300 мкг/мл. При тяжелых травмах, массивной кровопотере, ожогах, длительных полостных операциях, сепсисе, остром ДВС-синдроме в результате потребления уровень фибронектина падает, что снижает фагоцитарную активность макрофагальной системы. Именно этим можно объяснить высокую частоту инфекционных осложнений у лиц, перенесших массивную кровопотерю, и целесообразность назначения пациентам переливания криопреципитата или свежезамороженной плазмы, содержащих в большом количестве фибронектин.
Тромбоспондин
Основными функциями тромбоспондина являются обеспечение полноценной агрегации тромбоцитов и связывание их с моноцитами.
Витронектин
Витронектин, или белок, связывающийся со стеклом, участвует в нескольких процессах. В частности, он связывает комплекс АТ III-тромбин и в дальнейшем выводит его из циркуляции через макрофагальную систему. Кроме того, витронектин блокирует клеточно-литическую активность конечного каскада факторов системы комплемента (комплекс С5-С9), тем самым препятствуя реализации цитолитического эффекта активации системы комплемента.
Факторы свертывания крови
Система плазменных факторов свертывания крови — это сложный многофакторный комплекс, активация которого приводит к формированию стойкого фибринового сгустка. Она играет основную роль в остановке кровотечения при всех вариантах повреждения целостности сосудистой стенки.
Система фибринолиза
Система фибринолиза является важнейшей системой, препятствующей бесконтрольному свертыванию крови. Активация системы фибринолиза реализуется по внутреннему либо по внешнему механизму.
Внутренний механизм активации
Внутренний механизм активации фибринолиза начинается с активации плазменного XII фактора (фактора Хагемана) при участии высокомолекулярного кининогена и калликреин-кининовой системы. В результате плазминоген переходит в плазмин, который расщепляет молекулы фибрина на мелкие фрагменты (X, Y, D, Е), опсоннзируюшиеся плазменным фибронектмном.
Внешний механизм активации
Внешний путь активации фибринолитической системы может осуществляться стрептокиназой, урокиназой либо тканевого активатора плазминогена. Внешний путь активации фибринолиза часто используется в клинической практике для лизирования острых тромбозов различной локализации (при тромбоэмболии легочной артерии, остром инфаркте миокарда и др.).
Система первичных и вторичных антикоагулянтов-антипротеаз
Система физиологических первичных и вторичных антикоагулянтов-антипротеаз существует в организме человека для инактивации различных протеаз, плазменных факторов свертывания и многих компонентов фибринолитической системы.
К первичным антикоагулянтам относится система, включающая гепарин, AT III и КГ II. Эта система преимущественно ингибирует тромбин, фактор Ха и ряд других факторов свертывающей системы крови.
Система протеина С, как уже отмечалось, ингибирует Va и VIIIa плазменные факторы свертывания, что в итоге тормозит свертывание крови по внутреннему механизму.
Система ингибитора тканевого тромбопластина и гепарин ингибируют внешний путь активации свертывания крови, а именно комплекс ТФ-VII фактор. Гепарин в этой системе играет роль активатора выработки и выброса в кровоток ингибитора тканевого тромбопластинаиз эндотелия сосудистой стенки.
PAI-1 (ингибитор тканевого активатора плазминогена) является основной антипротеазой, инактивирующей активность тканевого активатора плазминогена.
К физиологическим вторичным антикоагулянтам-антипротеазам относятся компоненты, концентрация которых повышается в процессе свертывания крови. Одним из основных вторичных антикоагулянтов является фибрин (антитромбин I). Он активно сорбирует на своей поверхности и инактивирует циркулирующие в кровотоке свободные молекулы тромбина. Инактивировать тромбин могут также дериваты факторов Va и VIIIa. Кроме того, в крови тромбин инактивируют циркулирующие молекулы растворимого гликокалицина, которые представляют собой остатки рецептора тромбоцитов гликопротеина Ib. В составе гликокалицина имеется определенная последовательность — «ловушка» для тромбина. Участие растворимого гликокалицина в инактивации циркулирующих молекул тромбина позволяет достигать самоограничения тромбообразования.
Система первичных репарантов-заживителей
В плазме крови находятся определенные факторы, которые способствуют процессам заживления и репарации сосудистых и тканевых дефектов, — так называемая физиологическая система первичных репарантов-заживителей. В эту систему входят:
- плазменный фибронектин,
- фибриноген и его производное фибрин,
- трансглутаминаза или XIII фактор свертывающей системы крови,
- тромбин,
- фактор роста тромбоцитов — тромбопоэтин.
О роли и значении каждого из этих факторов в отдельности уже говорилось.
Механизм свертывания крови
Схема свертывания кровиВыделяют внутренний и внешний механизм свертывания крови.
Внутренний путь свертывания крови
Во внутреннем механизме свертывания крови участвуют факторы, находящиеся в крови в нормальных условиях.
По внутреннему пути процесс свертывания крови начинается с контактной или протеазной активации XII фактора (или фактора Хагемана) при участии высокомолекулярного кининогена и калликреин-кининовой системы.
⇓
XII фактор превращается в XIIа (активированный) фактор, который активирует XI фактор (предшественник плазменного тромбопластина), переводя его в фактор ХIа.
⇓
Последний активирует IX фактор (антигемофилический фактор В, или фактор Кристмаса), переводя его при участии фактора VIIIa (антигемофилический фактор А) в фактор IХа. В активации IX фактора участвуют ионы Ca2+ и 3-й тромбоцитарный фактор.
⇓
Комплекс факторов IХа и VIIIa с ионами Ca2+ и 3-м тромбоцитарным фактором активирует X фактор (фактор Стюарта), переводя его в фактор Ха. В активации X фактора принимает также участие фактор Va (проакцелерин).
⇓
Комплекс факторов Ха, Va, ионов Са (IV фактор) и 3-го тромбоцитарного фактора называется протромбиназой; она активирует протромбин (или II фактор), превращая его в тромбин.
⇓
Последний расщепляет молекулы фибриногена, переводя его в фибрин.
⇓
Фибрин из растворимой формы под влиянием фактора XIIIа (фибринстабилизирующий фактор) превращается в нерастворимый фибрин, который непосредственно и осуществляет армирование (укрепление) тромбоцитарного тромба.
Внешний путь свертывания крови
Внешний механизм свертывания крови осуществляется при попадании в циркуляторное русло из тканей тканевого тромбопластина (или III, тканевого, фактора).
Тканевый тромбопластин связывается с VII фактором (проконвертином), переводя его в фактор VIIa.
⇓
Последний активирует X фактор, переводя его в фактор Ха.
Дальнейшие превращения свертывающего каскада такие же, как при активации плазменных факторов свертывания по внутреннему механизму.
Механизм свертывания крови кратко
В целом механизм свертывания крови кратко может быть представлен как ряд последовательных этапов:
- в результате нарушения нормального кровотока и повреждения целостности сосудистой стенки развивается дефект эндотелия;
- к обнажившейся базальной мембране эндотелия (к коллагену, ламинину) прилипают фактор Виллебранда и плазменный фибронектин;
- циркулирующие тромбоциты также прилипают к коллагену и ламинину базальной мембраны, а затем к фактору Виллебранда и фибронектину;
- адгезия тромбоцитов и их агрегация приводят к появлению на их внешней поверхностной мембране 3-го пластиночного фактора;
- при непосредственном участии 3-го пластиночного фактора происходит активация плазменных факторов свертывания, что приводит к образованию в тромбоцитарном тромбе фибрина — начинается армирование тромба;
- активируется система фибринолиза как по внутреннему (через XII фактор, высокомолекулярный кининоген и калликреин-кининовую систему), так и по внешнему (под влиянием ТАП) механизмам, останавливающая дальнейшее тромбообразование; при этом происходит не только лизирование тромбов, но и образование большого количества продуктов деградации фибрина (ПДФ), которые в свою очередь блокируют патологическое тромбообразование, обладая фибринолитической активностью;
- начинаются репарация и заживление сосудистого дефекта под влиянием физиологических факторов репаративно-заживительной системы (плазменного фибронектина, трансглутаминазы, тромбопоэтина и др.).
При острой массивной кровопотере, осложненной шоком, равновесие в системе гемостаза, а именно между механизмами тромбообразования и фибринолиза быстро нарушается, так как потребление существенно превосходит продукцию. Развивающееся истощение механизмов свертывания крови и является одним из звеньев развития острого ДВС-синдрома.
