причины, симптомы, диагностика и лечение
Агранулоцитоз – клинико-гематологический синдром, в основе которого лежит резкое уменьшение или отсутствие нейтрофильных гранулоцитов среди клеточных элементов периферической крови. Агранулоцитоз сопровождается развитием инфекционных процессов, ангины, язвенного стоматита, пневмонии, геморрагических проявлений. Из осложнений часты сепсис, гепатит, медиастинит, перитонит. Первостепенное значение для диагностики агранулоцитоза имеет исследование гемограммы, пунктата костного мозга, обнаружение антинейтрофильных антител. Лечение направлено на устранение причин, вызвавших агранулоцитоз, предупреждение осложнений и восстановление кроветворения.
Общие сведения
Агранулоцитоз – изменение картины периферической крови, развивающееся при ряде самостоятельных заболеваний и характеризующееся снижением количества или исчезновением гранулоцитов. В гематологии под агранулоцитозом подразумевается уменьшение количества гранулоцитов в крови менее 0,75х109/л или общего числа лейкоцитов ниже 1х109/л. Врожденный агранулоцитоз встречается крайне редко; приобретенное состояние диагностируется с частотой 1 случай на 1200 человек. Женщины страдают агранулоцитозом в 2-3 раза чаще мужчин; обычно синдром выявляется в возрасте старше 40 лет. В настоящее время в связи с широким использованием в лечебной практике цитотоксической терапии, а также появлением большого количества новых фармакологических средств частота случаев агранулоцитоза значительно увеличилась.
Агранулоцитоз
Причины агранулоцитоза
Миелотоксический агранулоцитоз возникает вследствие подавления продукции клеток-предшественников миелопоэза в костном мозге. Одновременно в крови отмечается снижение уровня лимфоцитов, ретикулоцитов, тромбоцитов. Данный вид агранулоцитоза может развиваться при воздействии на организм ионизирующего излучения, цитостатических препаратов и других фармакологических средств (левомицетина, стрептомицина, гентамицина, пенициллина, колхицина, аминазина) и др.
Иммунный агранулоцитоз связан с образованием в организме антител, действие которых обращено против собственных лейкоцитов. Возникновение гаптенового иммунного агранулоцитоза провоцирует прием сульфаниламидов, НПВС-производных пиразолона (амидопирина, анальгина, аспирина, бутадиона), препаратов для терапии туберкулеза, сахарного диабета, гельминтозов, которые выступают в роли гаптенов. Они способны образовывать комплексные соединения с белками крови или оболочками лейкоцитов, становясь антигенами, по отношению к которым организм начинает продуцировать антитела. Последние фиксируются на поверхности белых кровяных телец, вызывая их гибель.
В основе аутоиммунного агранулоцитоза лежит патологическая реакция иммунной системы, сопровождающаяся образованием антинейтрофильных антител. Такая разновидность агранулоцитоза встречается при аутоиммунном тиреоидите, ревматоидном артрите, системной красной волчанке и других коллагенозах.
Агранулоцитоз, развивающийся при некоторых инфекционных заболеваниях (гриппе, инфекционном мононуклеозе, малярии, желтой лихорадке, брюшном тифе, вирусном гепатите, полиомиелите и др.) также имеет иммунный характер. Выраженная нейтропения может сигнализировать о хроническом лимфолейкозе, апластической анемии, синдроме Фелти, а также протекать параллельно с тромбоцитопенией или гемолитической анемией. Врожденный агранулоцитоз является следствием генетических нарушений.
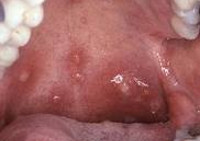
Патологические реакции, сопровождающие течение агранулоцитоза, в большинстве случаев представлены язвенно-некротическими изменениями кожи, слизистой оболочки полости рта и глотки, реже — конъюнктивальной полости, гортани, желудка. Некротические язвы могут возникать в слизистой кишечника, вызывая перфорацию кишечной стенки, развитие кишечных кровотечений; в стенке мочевого пузыря и влагалища. При микроскопии участков некроза обнаруживается отсутствие нейтрофильных гранулоцитов.
Патанатомия
Гранулоцитами называются лейкоциты, в цитоплазме которых при окрашивании определяется специфическая зернистость (гранулы). Гранулоциты вырабатываются в костном мозге, поэтому относятся к клеткам миелоидного ряда. Они составляют самую многочисленную группу лейкоцитов. В зависимости от особенностей окрашивания гранул эти клетки подразделяются на нейтрофилы, эозинофилы и базофилы – они различаются по своим функциям в организме.
На долю нейтрофильных гранулоцитов приходится до 50-75% всех белых кровяных телец. Среди них различают зрелые сегментоядерные (в норме 45-70%) и незрелые палочкоядерные нейтрофилы (в норме 1-6%). Состояние, характеризующееся повышением содержания нейтрофилов, носит название нейтрофилии; в случае понижения количества нейтрофилов говорят о нейтропении (гранулоцитопении), а в случае отсутствия – об агранулоцитозе.
В организме нейтрофильные гранулоциты выполняют роль главного защитного фактора от инфекций (главным образом, микробных и грибковых). При внедрении инфекционного агента нейтрофилы мигрируют через стенку капилляров и устремляются в ткани к очагу инфекции, фагоцитируют и разрушают бактерии своими ферментами, активно формируя местный воспалительный ответ. При агранулоцитозе реакция организма на внедрение инфекционного возбудителя оказывается неэффективной, что может сопровождаться развитием фатальных септических осложнений.
Классификация
В первую очередь, агранулоцитозы подразделяются на врожденные и приобретенные. Последние могут являться самостоятельным патологическим состоянием или одним из проявлений другого синдрома. По ведущему патогенетическому фактору различают миелотоксический, иммунный гаптеновый и аутоиммунный агранулоцитоз. Также выделяют идиопатическую (генуинную) форму с неустановленной этиологией.
По особенностям клинического течения дифференцируют острые и рецидивирующие (хронические) агранулоцитозы. Тяжесть течения агранулоцитоза зависит от количества гранулоцитов в крови и может быть легкой (при уровне гранулоцитов 1,0–0,5х109/л), средней (при уровне менее 0,5х109/л) или тяжелой (при полном отсутствии гранулоцитов в крови).
Симптомы агранулоцитоза
Клиника иммунного агранулоцитоза обычно развивается остро, в отличие от миелотоксического и аутоиммунного вариантов, при которых патологические симптомы возникают и прогрессируют постепенно. К ранними манифестным проявлениям агранулоцитоза относятся лихорадка (39-40°С), резкая слабость, бледность, потливость, артралгии. Характерны язвенно-некротический процессы слизистой оболочки рта и глотки (гингивиты, стоматиты, фарингиты, ангины), некротизация язычка, мягкого и твердого нёба. Данные изменения сопровождаются саливацией, болью в горле, дисфагией, спазмом жевательной мускулатуры. Отмечается регионарный лимфаденит, умеренное увеличение печени и селезенки.
Для миелотоксического агранулоцитоза типично возникновение умеренно выраженного геморрагического синдрома, проявляющегося кровоточивостью десен, носовыми кровотечениями, образованием синяков и гематом, гематурией. При поражении кишечника развивается некротическая энтеропатия, проявлениями которой служат схваткообразные боли в животе, диарея, вздутие живота. При тяжелой форме возможны осложнения в виде прободения кишечника, перитонита.
При агранулоцитозе у больных могут возникать геморрагические пневмонии, осложняющиеся абсцессами и гангреной легкого. При этом физикальные и рентгенологические данные бывают крайне скудными. Из числа наиболее частых осложнений возможны перфорация мягкого нёба, сепсис, медиастинит, острый гепатит.
Диагностика
Группу потенциального риска по развитию агранулоцитоза составляют пациенты, перенесшие тяжелое инфекционное заболевание, получающие лучевую, цитотоксическую или иную лекарственную терапию, страдающие коллагенозами. Из клинических данных диагностическое значение представляет сочетание гипертермии, язвенно-некротических поражений видимых слизистых и геморрагических проявлений. Назначаются следующие лабораторные исследования:
- Общий анализ крови. Картина периферической крови характеризуется лейкопенией (1-2х109/л), гранулоцитопенией (менее 0,75х109/л) или агранулоцитозом, умеренной анемией, при тяжелых степенях – тромбоцитопенией.
- Миелограмма. При исследовании миелограммы выявляется уменьшение количества миелокариоцитов, снижение числа и нарушение созревания клеток нейтрофильного ростка, наличие большого количества плазматических клеток и мегакариоцитов.
- Анализ на антитела. Для подтверждения аутоиммунного характера агранулоцитоза производится определение антинейтрофильных антител.
Всем пациентам с агранулоцитозом показано проведение рентгенографии легких, повторные исследования крови на стерильность, исследование биохимического анализа крови, консультация стоматолога и отоларинголога. Дифференцировать агранулоцитоз необходимо от острого лейкоза, гипопластической анемии. Также необходимо исключение ВИЧ-статуса.
Лечение агранулоцитоза
Пациенты с верифицированным агранулоцитозом должны быть госпитализированы в отделении гематологии. Больные помещаются в палату-изолятор с асептическими условиями, где проводится регулярное кварцевание, ограничивается посещение, медицинский персонал работает только в шапочках, масках и бахилах. Эти меры направлены на предупреждение инфекционных осложнений.
В случае развития некротической энтеропатии осуществляется перевод больного на парентеральное питание. Пациентам с агранулоцитозом необходим тщательный уход за полостью рта (частые полоскания рта антисептическими растворами, смазывание слизистых оболочек). Терапия агранулоцитоза начинается с устранения этиологического фактора (отмены миелотоксических препаратов и химических веществ и т. д.).
Для профилактики гнойной инфекции назначаются неабсорбируемые антибиотики, противогрибковые препараты. Показано внутривенное введение иммуноглобулина и антистафилококковой плазмы, трансфузии лейкоцитарной массы, при геморрагическом синдроме — тромбоцитарной массы. При иммунном и аутоиммунном характере агранулоцитоза назначаются глюкортикоиды в высоких дозах. При наличии в крови ЦИК и антител проводится плазмаферез. В комплексном лечении агранулоцитоза используются стимуляторы лейкопоэза.
Прогноз и профилактика
Неблагоприятный прогноз наблюдается при развитии тяжелых септических осложнений, повторном развитии гаптеновых агранулоцитозов. Профилактика агранулоцитоза, главным образом, заключается в проведении тщательного гематологического контроля во время курса лечения миелотоксическими препаратами, исключении повторного приема лекарств, ранее вызвавших у больного явления иммунного агранулоцитоза.
Агранулоцитоз — Википедия
Агранулоцитоз представляет собой патологическое состояние, при котором наблюдается снижение уровня лейкоцитов (менее 1·109/л) за счёт гранулоцитов (менее 0,75·10
В зависимости от патогенеза выделяют миелотоксический агранулоцитоз (цитостатическая болезнь) и иммунный, который связан с образованием антител к экзогенным антигенам — гаптенам (гаптеновый, лекарственный) агранулоцитоз, или аутоиммунный (при коллагенозах, лимфомах, вирусных гепатитах)[2].
Гаптеновый агранулоцитоз может возникнуть в результате приёма диакарба (диамокса), амидопирина, антипирина, ацетилсалициловой кислоты (аспирина), метамизола натрия (анальгина), барбитуратов, изониазида (тубазида), мепротана (мепробамата), фенацетина, бутадиона, новокаинамида (прокаинамида), индометацина, левамизола, сульфаниламидов, метициллина, триметоприма (входит в состав бактрима), хингамина (хлорохина), инсектицидов, клозапина (лепонекса) и др.[3]
Впервые агранулоцитоз был описан в 1922 году Вернером Шульцем, в 1931 году независимо от него — R. R. Kracke. Широкое использование цитостатической терапии (и медикаментозной, и лучевой), а также большого количества новых лекарственных средств привело к повышению частоты этого синдрома. [2]
Для многих форм агранулоцитоза патогенез изучен недостаточно. При аутоиммунных формах поражения происходит гибель гранулоцитов в результате их контакта с аутоантителами. Механизм индивидуальной реакции организма на введение медикамента при гаптеновом агранулоцитозе до конца не изучен. Однажды возникнув, гаптеновый агранулоцитоз будет неизменно повторяться при введении в организм того же препарата — гаптена.
Клиническая картина во многом напоминает симптомы цитостатической болезни и проявляется в виде поражения организма различными инфекциями в результате снижения эффективности иммунного ответа. Характерны (особенно при лекарственном агранулоцитозе) острое начало и быстрое нарастание клинических симптомов. Иногда возникновению основных признаков агранулоцитоза предшествует короткий скрытый период, характеризующийся слабостью, недомоганием, головными болями.
Процесс распространяется на нёбные дужки, язычок, твёрдое нёбо, дёсны и порой сопровождается незначительным увеличением регионарных лимфатических узлов, чаще всего шейных и подчелюстных. Данные изменения могут быть также на слизистой оболочке желудочно-кишечного тракта, лёгких, печени, мочевого пузыря, половых органов.[4]
При гаптеновом агранулоцитозе развитие болезни бурное. После приёма препаратов, вызвавших агранулоцитоз, возникает нарастающая слабость, боль в горле, повышение температуры тела до 39—40 °С, появляется и нарастает гнилостный (путридный) запах изо рта (глоточно-ротовая форма). Нередко развиваются стоматит, ларингоспазм и асфиксия по причине скопления некротических плёнок и отёка гортани. К ошибке в диагностике может привести тот факт, что начальные проявления кишечно-некротической энтеропатии и поражение слизистых оболочек ротовой полости опережают появление лабораторных показателей агранулоцитоза. [2]
Тяжёлые осложнения агранулоцитоза[править | править код]
К ним относятся, в частности, некротическая энтеропатия (чаще отмечается при миелотоксическом агранулоцитозе), пневмония, токсический гепатит.[4]
Клинические проявления некротической энтеропатии могут быть выражены слабо: вздутие живота, несильные схваткообразные боли, жидкие или кашицеобразные испражнения, урчание в животе и плеск. Перистальтика при этом осложнении обычно сохранена, симптомы раздражения брюшины выражены нечётко. Прогрессирование энтеропатии может вызвать перфорацию стенки кишки и перитонит, а также септицемию грамотрицательной флорой и эндотоксический шок. Сепсис, вызванный кишечной флорой, может привести к летальному исходу.
Для пневмонии, развивающейся вследствие агранулоцитоза, характерна скудость физикальных и рентгенологических данных[4]. Могут отсутствовать кашель и мокрота, заболевание при этом проявляется высокой температурой тела, одышкой смешанного характера[2]. Лишь при восстановлении количества гранулоцитов в крови клиническая картина пневмонии становится типичной[4].
Токсический гепатит при агранулоцитозе развивается часто; он обусловлен как некрозами в ткани печени, так и непосредственным воздействием причины, вызвавшей агранулоцитоз.[4]
В первую очередь необходимо устранение этиологического повреждающего фактора, срочная госпитализация больного агранулоцитозом, желательно в гематологическое отделение, и помещение его в стерильные условия[2] (изолятор, ультрафиолетовое облучение воздуха с защитой больного, персонал входит в масках, шапочках, бахилах). Необходим тщательный уход за кожей и слизистыми оболочками. Подкожные и внутримышечные инъекции следует заменить внутривенными, чтобы предотвратить развитие абсцессов. [2]
Назначаются антибиотики широкого спектра действия, по показаниям — противогрибковые и противовирусные препараты, иммуноглобулин. Могут применяться также препараты гранулоцитарного колониестимулирующего фактора (КСФ). При некротической энтеропатии больному следует проводить парентеральное питание.[2]
При аутоиммунном агранулоцитозе производится угнетение аутоиммунной агрессии, больному показаны глюкокортикоиды в высоких дозах (60—100 мг/сут) до нормализации числа гранулоцитов в крови с последующей постепенной отменой гормонов. При гаптеновом агранулоцитозе введение глюкокортикоидов не эффективно.
При лечении цитостатического агранулоцитоза средствами выбора являются препараты рекомбинантных гемопоэтических факторов роста: Г-КСФ, ГМ-КСФ, интерлейкин-1 и интерлейкин-3
Прогноз условно неблагоприятный и во многом определяется основным заболеванием (системная красная волчанка, ревматоидный артрит и т. п.). Гаптеновый агранулоцитоз даёт высокий процент смертельных исходов. Заболевание также может привести к стойкой утрате трудоспособности.
симптомы, лечение, причины, диагностика, прогноз
Агранулоцитоз (алейкия) – это гематологический синдром, характеризующийся полным или почти полным исчезновением гранулоцитов из крови. Впервые описан в 1922 году Шульцем и независимо от него Фридеманом под названием агранулоцитарная ангина.
Содержание статьи:
Причины возникновения
Агранулоцитоз в основном развивается на фоне применения различных видов лекарств, которые могут повредить костный мозг, а именно:
• цитостатические препараты;
• противосудорожные препараты;
• антидепрессанты;
• антибиотики;
• нестероидные противовоспалительные препараты;
• противопаразитарные препараты, в основном, мебендазол;
• интерфероны;
• лекарства, используемые для лечения гипертиреоза.
Кроме того, агранулоцитоз может быть вызван химиотерапией и лучевой терапией, апластической анемией, аутоиммунными заболеваниями, а также врожденными факторами, такими как синдром Костмана или циклическая нейтропения. Агранулоцитоз также может быть вызван вирусными инфекциями, миелодиспластическими синдромами, миелофиброзом и лейкемией.
Уменьшение количества лейкоцитов также происходит в процессе трансплантации стволовых клеток, когда костный мозг донора еще не начал работать и костный мозг реципиента уже полностью разрушен. Тем не менее, это ожидаемый и переходный процесс, который длится несколько дней. В течение этого времени пациенту помогают гранулоцитарные колониестимулирующие факторы.
Другой причиной агранулоцитоза может быть повреждение костного мозга вследствие отравления токсичными веществами, такими как бензол, тринитротолуол, гербициды и инсектициды, а также тяжелые металлы. Исследования также показывают, что употребление кокаина может привести к агранулоцитозу.
Механизм развития болезни
Многие, главным образом лекарственные формы гранулоцитопений и агранулоцитозов, рассматриваются как иммуно-аллергические, возникающие под влиянием антилейкоцитарных антител.
Согласно теории иммуногенеза лейкопенических состояний и агранулоцитозов, первичные изменения касаются периферической крови, изменения же костного мозга являются вторичными, которые возникают в ответ на массовый лейколиз. Общепризнанная в настоящее время возможность иммуногенных агранулоцитозов, особенно медикаментозной этиологии, протекающих по пластическому варианту, доказывается обнаружением в крови специфических антилейкоцитарных антител, а также положительными результатами лечения стероидными гормонами. Это не исключает существования агранулоцитозов, возникающих в результате непосредственного влияния патогенного агента на костномозговое кровотворение. К таковым относятся главным образом агранулоцитозы бензольной, злаковой, хлорэтиламиновой и лучевой этиологии, протекающие с картиной «опустошенного» костного мозга.
Таким образом, исходя из современных представлении о патогенезе агранулоцитозов, следует выделить две основные группы гранулоцитопений:
1) иммуно-аллергические;
2) миелотоксические.
При этом развязывание агранулоцитарного синдрома по типу «гемоклазического криза» с явлениями анафилактоидного порядка (повышение температуры с ознобом, боли в суставах, местный аллергический отек) может наблюдаться и без участия медикаментозного фактора.
Пусковой механизм, приводящий к образованию антилейкоцитарных антител, в большинстве случаев остается неизвестным. Ясно только то, что аутоагрессивный конфликт возникает в результате накопления в организме антилейкоцитарных антител, приводящих к массовому лизису лейкоцитов.
В зависимости от симптоматики и преимущественной локализация процесса можно выделить следующие клинические формы агранулоцитоза:
• Глоточно-ротовую (ангинозную):
а) псевдодифтеритическую;
б) язвенно-некротическую;
в) номатозную.
• Кишечную (тифоидную).
• Легочную:
а) пневмоническую;
б) гангренозную.
Следует добавить, что последние две формы – кишечная и легочная, чаще всего сочетаются с первой. Вообще агранулоцитарный синдром редко развивается без поражения полости рта и глотки.
Симптомы и клиническая картина
Клиническая картина чаще всего выражается в язвенно-некротических поражениях полости рта и миндалин. Возникновению типичных симптомов агранулоцитоза предшествует латентный период, который характеризуется недомоганием, потерей аппетита, головной болью. Исследование крови в этот период обнаруживает прогрессирующую лейкопению. При агранулоцитозах лекарственно-токсической этиологии продромальный период весьма непродолжителен: типичная картина может развиться уже на следующий день после приема препарата.
В разгар агранулоцитоза наблюдается резкая слабость и лихорадка, большей частью ремиттирующего характера; одновременно развиваются некротические явления в глотке: появляется боль в горле, затрудняется речь и глотание.
У больных отмечается резкая бледность, изредка – иктеричность, иногда – герпес. На миндалинах обнаруживается грязно-серый налет, в некоторых случаях типично дифтеритический; в дальнейшем образуются некротические бляшки и язвы. Распространяясь вширь, некротизация захватывает небные дужки, язычок, десны, мягкое и твердое нёбо; реже в процесс вовлекаются слизистые губ, языка и полости рта; распространяясь вглубь, процесс принимает характер номы. При разрушении глубжележащих сосудов возникает обильное кровотечение.
Иногда наблюдается незначительное увеличение регионарных лимфоузлов, главным образом шейных и подчелюстных. Агранулоцитарная ангина является классической формой агранулоцитоза, однако язвенно-некротический процесс при агранулоцитозе может поражать и другие органы (известны случаи легочной гангрены). Другим избирательным местом некротического процесса является кишечник. Кишечная форма агранулоцитоза дает тифоподобную картину болезни. Некротический процесс, локализующийся, как при брюшном тифе, в области пейеровых бляшек толстых кишок, достигает особой интенсивности, приводя к кровотечениям и перфорации кишечника. Некрозы могут локализоваться и в пищеводе, толстом кишечнике, на месте перехода слизистой прямой кишки в кожу вокруг анального отверстия и на самой коже, а также в мочевом пузыре, женских половых органах и т. д.
В сердечно-сосудистой системе особых изменений нет, за исключением гипотонии (артериальной и венозной) и анемических сердечных и сосудистых шумов. Селезенка, как правило, не увеличена. При развитии геморрагического синдрома появляется гематурия.
Больные апатичны, но сохраняют сознание вплоть до агонии.
• Изменения крови. Уже в первоначальной, лейкопенической стадии болезни наблюдается прогрессирующая нейтропения. В дальнейшем, язвенно-некротическом периоде болезни изменения крови характеризуются более резким падением нейтрофилов вплоть до их полного исчезновения. Степень агранулоцитоза и быстрота его развития соответствуют тяжести процесса. Эозинофилы в некоторых случаях сохраняются и нормальном и даже повышенном количестве.
В уцелевших гранулоцитах обнаруживаются дегенеративные изменения ядра и протоплазмы; в последней появляется токсогенная зернистость. В некоторых случаях на высоте агранулоцитоза наблюдается моноцитарная реакция с появлением большого количества моноцитов гистогенной природы. Нередко в крови встречаются лимфоидные ретикулярные и плазматические клетки.
В тяжелых случаях с летальным исходом изменения крови прогрессируют до самой смерти больного. При затяжном течении костный мозг постепенно выходит из состояния первоначального торможения.
После перелома в течении болезни нередко наблюдается лейкемоидная реакция с появлением молодых форм гранулоцитов – миелоцитов, промиелоцитов и даже единичных миелобластов. Позже, по мере выздоровления, картина крови становится нормальной.
Красная кровь при «чистых» формах агранулоцитоза не представляет особых изменений или дает картину умеренной анемии. В случае присоединения геморрагий анемия усиливается.
Количество тромбоцитов при «чистых» формах агранулоцитоза изменяется мало. В более тяжелых случаях развивается резкая тромбоцитопения с геморрагическим синдромом – так называемая геморрагическая алейкия, или «злокачественная» тромбоцитопения.
• Костный мозг. По состоянию костномозгового кроветворения следует различать пластические и апластические формы агранулоцитоза.
Пластические формы по картине периферической крови соответствуют истинному агранулоцитозу, но отличаются кратковременным и доброкачественным течением. При этом в пункте костного мозга отмечается сдвиг влево в гранулоцитарном ряду при уменьшении числа зрелых форм – палочкоядерных и сегментоядерных нейтрофилов. В происхождении подобных гранулоцитопений основную роль играет нарушенное вызревание мета-миелоцитарных клеток в костном мозгу. Развитие последних обрывается па стадии промиелоцитов (так называемый промиелоцитарный костный мозг).
При апластической форме исчезают и промиелоциты, и в костном мозгу сохраняются лишь в небольшом проценте миелобласты; преобладают же ретикулярные и плазматические клетки (лимфоидно-ретикулярный костный мозг). Все же такой костный мозг способен к полной репарации. В других случаях отмечается полное опустошение активного костного мозга, который замещается жировой тканью (жировой костный мозг). Эритробластический росток костного мозга при пластических формах агранулоцитоза не страдает.
При апластических агранулоцитозах, протекающих с анемией, эритробластический росток костного мозга поражен в той же мере, как и лейкобластический; процесс дифференциации эритробластов резко нарушается. Последними исчезают из костного мозга мегакариоциты. При этом прекращается процесс образования тромбоцитов и развивается тромбоцитопения.
Наряду с исчезновением кроветворном ткани костного мозга в нем наблюдается пролиферация ретикулярных элементов. Среди последних можно выявить три типа клеток:
1) лимфоидные ретикулярные клетки, которые встречаются нередко в виде синцитиальных скоплений без ясных клеточных границ;
2) плазматические ретикулярные клетки в различных стадиях развития;
3) макрофаги, то есть ретикулярные клетки в состоянии активного фагоцитоза.
Клетки эти неправильной формы, широкопротоплазменные, с малым, круглым или овальным, эксцентрически расположенным ядром; в светло-голубой протоплазме содержатся азурофильные зерна, жировые капли, фагоцитированные ядра, эритроциты и глыбки пигмента. По мере накопления (инфильтрации) жировых капель в макрофаге последний превращается и жировую клетку. Иногда в связи с жировым перерождением большинства ретикулярных клеток наблюдается превращение лимфоидно-ретикулярного костного мозга в жировой.
Патологоанатомическая картина
Гистологическая картина органов характеризуется отсутствием демаркационного вала по периферии язвенно-некротических участков. Несмотря на наличие в пораженных органах обильной бактериальной флоры, признаки воспалительной реакции отсутствуют: нет лейкоцитарной реакции и нагноения. На границе с некротическими участками отмечается лишь скудное количество моноцитов, лимфоцитов и плазмоцитов. При развитии анемии и геморрагического синдрома (апластические формы) обнаруживаются геморрагии в органах, их ишемия и жировая инфильтрация.
Состояние костного мозга при пластических и апластических формах агранулоцитоза различно: в первом случае он сохранен, но кроветворение находится в состоянии функционального угнетения, во втором имеется картина ретикулярного костного мозга с переходом в опустошенный костный мозг – панмиелофтиз. При этой форме в кроветворных органах нередко наблюдаются миелоидные очаги, которые можно рассматривать как неполноценную компенсацию кроветворения. Внекостномозговая миелоидная метаплазия наблюдается главным образом в селезенке, лимфоузлах и печени. Однако следует иметь в виду, что в отличие от истинного миелоза миелоидная метаплазия при агранулоцитозе имеет весьма ограниченное распространение.
Дифференциальная диагностика
Наибольшие трудности для отличия от агранулоцитоза представляет лейкопеническая форма острого лейкоза.
Стернальная пункция, устанавливающая тотальную гемоцитобластную метаплазию костного мозга, точно решает диагноз в пользу лейкоза. Такой метаплазии при алейкии никогда не наблюдается. При последней отмечается в основном опустошенный ретикулярный костный мозг, па фоне которого могут попадаться лишь единичные гемоцитобласты.
Возможны и такие случаи, когда в начале заболевания наблюдается агранулоцитоз, а в дальнейшем развивается острейшая лейкемия. Их следует трактовать не как переход одного заболевания в другое, а как смену лейкопенической, агранулоцитарной фазы гемоцитобластного лейкоза лейкемической стадией.
Лечение
Основным принципом лечения агранулоцитозов является комплексность и неотложность лечебных мероприятий, проводимых с учетом этиологии и патогенеза страдания, а также состояния костномозгового кроветворения.
В случае известной этиологии нужно устранить причину, которая вызвала агранулоцитоз: отменить токсические и аллергизирующие препараты, убрать воздействие ионизирующей радиации и т. п. Вместе с тем независимо от этиологии и патогенеза страдания следует считать обязательным для каждого больного агранулоцитарным синдромом следующий комплекс лечебных средств: гемотерапия, гемостимуляторы, гипофизарно-надпочечниковые гормоны и антибиотики.
• Гемотерапия
Следует учесть, что переливание цельной крови в остром периоде болезни нередко сопровождается тяжелыми реакциями. Более показанными являются переливания раздельных фракций крови – лейкоцитной, эритроцитной и, в случае присоединяющихся тромбоцитопенических кровотечений, тромбоцитной массы. Наиболее эффективными в остром периоде болезни следует считать переливания лейкоцитной массы, производимые по 40-80 мл через 1-2 дня. Аналогичным эффектом обладает лейкоцитная взвесь, приготовленная по методике ЛИПК из обогащенной лейкоцитами плазмы и вводимая в том же количестве по мере требования, то есть в день ее изготовления. В 40 мл лейкоцитной массы (взвеси) должно содержаться не менее 1-2 млрд. жизнеспособных лейкоцитов.
Введение лейкоцитной массы (взвеси) производится повторно, до кровяной ремиссии, наступающей обычно через 1,5-2 недели. Следует помнить о возможности возникновения изоиммунных антител в связи с повторными инфузиями донорских лейкоцитов. По этой причине предпочтительно введение лейкоцитов одноименной группы. В период реконвалесценции, при наличии некоторой анемизации, а также в случаях нетяжелой гранулоцитопении рекомендуется произвести 1-2 переливания эритроцитной массы по 150-200 мл.
• Гемостимуляторы
С успехом применяют получаемую из дрожжей 5% натриевую соль нуклеиновой кислоты (рибонуклеиновой кислоты), содержащей пуриновые (аденин, гуанин) и пиримидиновые основания. Нуклеиновокислый натрий вводят детям в 1-2% растворе (0,5-5 мл), а взрослым – в 5% растворе (5-10 мл) внутримышечно 1-2 раза в день в течение 10-15 дней, то есть до наступлении ремиссии. Учитывая «беззащитность» больного в период полного агранулоцитоза, следует во избежание местных осложнений (некрозов) соблюдать строжайшую асептику при внутримышечных введениях препаратов нуклеиновой кислоты.
Эффективность стимуляторов лейкопоэза весьма относительна и зависит в основном от формы процесса, его принципиальной обратимости. Терапевтический аффект в связи с применением указанных препаратов наступает и основном при пластических формах агранулоцитоза. При апластической форме аффект непостоянен. Более эффективными являются витамины группы В, влияющие на интимные процессы нуклеотидного обмена и тем самым стимулирующие клеточную дифференциацию.
• Гипофизарно-надпочечниковые гормоны
Наиболее обоснованным является применение гипофизарно-надпочечниковых гормонов – АКТГ, кортизона, прединзона. Действие гормональных препаратов состоит не только в их подавляющем влиянии на образование аутоагрессивных антител (по этой причине назначение стероидных гормонов при иммуно-аллергических гранулоцитопениях и агранулоцитозах следует рассматривать как патогенетическое), но и в общем тонизирующем эффекте и снижении сосудистой проницаемости (что имеет особое значение в случае присоединяющейся тромбоцитопении и угрожающих геморрагий). В остром периоде показаны большие дозы гормонов: 60-80 единиц АКТГ, 200-250 мг кортизона или 50-100 мг преднизона. С появлением нормального лейкоцитоза, наступающего обычно недели через две от начала лечения, дозировка гормональных препаратов сокращается примерно наполовину. В случаях иммуно-аллергической гранулоцитопении гормональное лечение рекомендуется проводить в течение длительного времени – до наступления полного клинического и «биологического» выздоровления, то есть до исчезновения аутоиммунных антител.
• Антибиотики
Антибиотики назначают в больших дозах с первого момента проявлений агранулоцитоза. Можно рекомендовать примерно следующую схему лечения: инъекция пенициллина по 800000-1200000 единиц, стрептомицина и тетрациклина по 1 г в день. Указанные дозы вводят ежедневно в два приема до наступления клинической и гематологической ремиссии.
Обязательно местное лечение полости рта и глотки путем полосканий растворами грамицидина (одна ампула в 1 мл на полстакана воды), фурациллина (1:5000), риванола, марганцовокислого калия, перекиси водорода.
Прогноз
Прогноз агранулоцитоза определяется многими факторами: степенью интоксикации организма, состоянием нервной и сердечно-сосудистой системы, анатомическим поражением органов, но в основном – степенью поражения костного мозга. При пластических формах агранулоцитоза (особенно при лекарственных – пирамидоновой, атофановой, сульфаниламидной и пр.) прогноз более благоприятный. В редких случаях может наступить смерть от осложнений (сепсис, асфиксия от отека пораженной некротическим процессом гортани).
При апластических формах (с развитием ретикулярного костного мозга) прогноз более серьезен; нелеченые больные нередко умирают от сепсиса, кровотечений. При условии своевременного применения современных средств лечения исход обычно бывает благоприятным.
В случае выздоровления последнее наступает параллельно улучшению картины крови. Некротические участки в горле и в других местах подвергаются обратному развитию и рубцеванию.
Профилактика
Профилактика возможна лишь при агранулоцитозах известной этиологии и заключается в индивидуальном ограждении заболевшего или находящегося в продромальном (лейкопеническом) периоде от соответствующего вредоносного агента.
Лицам, болевшим ангранулоцитозом вследствие приема того или иного препарата, последний вновь назначать нельзя.
Информация, представленная в данной статье, предназначена исключительно для ознакомления и не может заменить профессиональную консультацию и квалифицированную медицинскую помощь. При малейшем подозрении о наличии данного заболевания обязательно проконсультируйтесь с врачом!
что это такое, симптомы, причины, лечение и последствия
Агранулоцитоз — это острое или хроническое заболевание, которое сопровождается резким падением количества белых кровяных телец-гранулоцитов: эозинофилов, базофилов и нейтрофилов. Итогом становится выраженное нарушение иммунной функции.
Не стоит путать диагноз и клетки негранулоцитарного ряда. Агранулоциты — это в основном лимфоциты, они в процессе не задействованы. Зато снижается количество моноцитов.

Патология встречается довольно часто. В основном у женщин старшей возрастной группы. При этом, распространенность, если верить данным статистики, составляет примерно 1 случай на 1000 человек. Плюс-минус (информация разнится по источникам).
В общем и целом, патологический процесс крайне агрессивен. Без лечения летальность составляет почти 80%. Есть данные о еще большей смертности.
В то же время, качественное лечение чуть «выправляет» прогнозы. Важно не медлить.
Механизмы становления
В основе развития расстройства лежат три возможных патогенетических фактора.
Основной — миелотоксический
То есть тот, который обусловлен влиянием ядов на организм пациента. В ходе течения расстройства нарушается нормальная выработка клеток-предшественников лейкоцитов и крупных фагоцитарных структур.
К негативно влияющим веществам можно отнести несколько основных:
- Цитостатики. Особенно опасные медикаменты с точки зрения гемопоэза, выработки и созревания белых кровяных телец. Представляют собой препараты для лечения раковых опухолей. Реже применяются для устранения избыточно активного иммунного ответа, при патологиях вроде ревматоидного артрита.
Замедляют синтез «быстрых» клеток. Тех, что растут особенно спешно — цитологические единицы волос, ногтей, иммунитета, в том числе онкологические структуры.
«Рикошет» в виде цитостатического агранулоцитоза встречается почти у четверти пациентов спустя несколько недель от окончания приема.
- Другие лекарственные средства. Ацетилсалициловая кислота, противовоспалительные нестероидного происхождения, Анальгин и его заменители на основе метамизола натрия, некоторые гормональные медикаменты.
Все они потенциально способны спровоцировать нарушение. Насколько велика вероятность — зависит от сопротивляемости организма конкретного пациента.
К миелотоксической группе агранулоцитозов относится и такой фактор, как поражение радиацией. Ионизирующее излучение замедляет работу костного мозга.
Стоит напомнить, что все клетки крови, будь то лейкоциты или красные кровяные тельца созревают и продуцируются именно здесь, в этом органе. Отсюда катастрофические последствия. Особенно при развитии лучевой болезни.
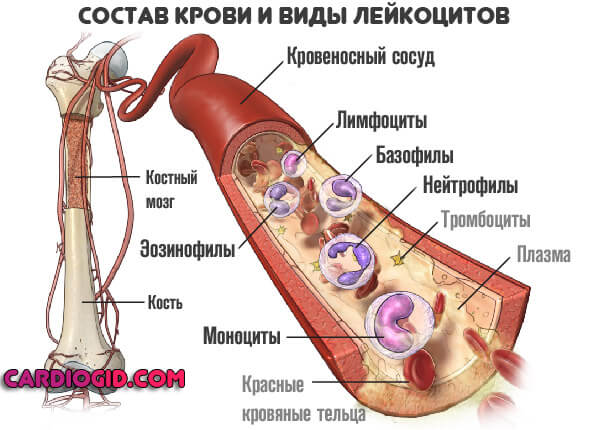
Аутоиммунный
Второй весомый механизм касается аутоиммунного патологического процесса. Когда клетки организма атакуют сами себя. Встречается подобное довольно часто.
Такая разновидность агранулоцитоза называется гаптеновой. Это не самостоятельное состояние, оно идет в системе с основным диагнозом. Таковых довольно много.
Особенно часто нарушение развивается как итог течения нескольких болезней:
- Ревматоидный артрит.
- Системная красная волчанка.
- Всевозможные формы васкулитов.


Список неполный. Но именно эти состояния чаще прочих провоцируют агранулоцитоз. Соответственно, требуется лечение основного нарушения. Концентрация клеток придет в норму сама собой после устранения патологии.
Иммунный (гепатеновый)
Третий механизм определяется инфекционными расстройствами. Как такое возможно? В этом случае наблюдается сочетание двух предыдущих нарушений.
Проникая в организм, вирусы, бактерии или грибки угнетают нормальную работу костного мозга. Заставляют вырабатывать клетки быстрее.
Затем, происходит иммунный сбой и цитологические структуры, лейкоциты начинают убивать себя.
Особенно опасны такие заболевания:
- Тубелкулез.
- Сифилис.
- Грипп.
- Аденовирусная инфекция.
- Корь.
Последнее касается взрослых пациентов. У детей агранулоцитоз практически не развивается.
Врожденное нарушение работы иммунитета
Встречается это состояние исключительно редко. На долю генетически обусловленных патологических процессов приходится едва ли больше 0.5% от общей массы случаев.
Все патогенетические факторы нужно рассматривать в системе. Раннее выявление основы нарушения дает неплохие шансы на восстановление.
Классификация
Оснований, критериев может быть несколько. В первую очередь, расстройство подразделяют на:
- Врожденное.
- Приобретенное.
Первое, как и было сказано, исключительно редкий гость человеческого организма. Встречается в половине процента случаев. Но протекает невероятно агрессивно. С острым началом, быстрым прогрессированием проявлений, осложнениями. Высок риск летального исхода.
Второе встречается почти всегда и подразделяется еще на несколько видов.
В зависимости от этиологии, можно назвать такие разновидности:
- Аутоиммунный или гаптеновый вариант. Сопровождается острой реакцией на собственные клетки защитной системы организма. Начинается деструктивный процесс вяло. Симптоматика нарастает постепенно.
- Инфекционный агранулоцитоз (иногда его называют гаптеновым в медицинской литературе). Обусловлен сочетанием вирусного или бактериального поражения с ответом защитных сил.
- Миелотоксическая гранулоцитопения (другое название патологического процесса). Делится на собственно обусловленную влиянием ядов и лекарственную. Иногда сюда же включают и воздействие ионизирующего излучения.
Наконец, классифицировать агранулоцитоз можно и по характеру течения.
Соответственно называют:
- Острое состояние. В основном обусловлено инфекцией. Протекает тяжело, плохо поддается терапии. Требует немедленной госпитализации в гематологическое отделение больницы.
- Хроническое рецидивирующее течение. Встречается довольно часто (почти в 60% случаев). Характеризуется регулярными обострениями с постепенно прогрессирующей симптоматикой. В эти периоды больные находятся в стационаре. Под присмотром врачей.
Есть подразделение по тяжести течения. Но это скорее стадирование, а не простая классификация.
- Легкая степень патологического процесса. Сопровождается падением концентрации гранулоцитов до 0.7-0.5×10 в 9 ст. на литр крови. Протекает довольно благоприятно с минимумом проявлений.
- Средняя. Характерная черта — падение показателя ниже 0.5×10 в 9 ст. Уже потенциально летальное состояние. Необходимо срочное лечение.
- Тяжелая степень агранулоцитоза. Когда клеток-лейкоцитов нет вообще. Это самая неблагоприятная в плане течения и исхода форма.
Все классификации используются одинаково часто. Чтобы точнее описать патологический процесс.
Симптомы
Клиническая картина зависит от формы и степени развития агранулоцитоза. Если говорить в общем и целом, проявления будут такими:
Увеличение температуры тела
Рост зависит от стадии нарушения. Как правило, речь идет о длительном, постоянном повышении числа до 37.5-38 градусов Цельсия. Состояние хорошо ощущается. Потому больные жалуются на лихорадку.
Острые фазы патологического процесса, например, инфекционная форма, дают еще больший рост температуры — до 39 градусов и даже выше. Это уже смертельно опасно. Тем более, что специальными средствами эти значения не снимаются.
Признаки общей интоксикации
Причина в распаде клеток и выделении продуктов жизнедеятельности микроорганизмов. Гранулоциты и моноциты обычно удаляют этот «мусор».
Но в случае, когда нейтрофилов и прочих структур недостаточно, симптоматика никуда не девается. Ее интенсивность только нарастает.
Пациент испытывает слабость, головные боли. Возникает апатичность, желание прилечь. В таком состоянии человек пребывает постоянно, пока не пройдет полноценное лечение.
Дискомфорт в суставах
Артралгии. Сопровождают пациента длительное время. По характеру напоминают таковые при артрите.
Если человек страдает ревматоидным поражением хрящевых структур, то наступает выраженное обострение с ростом температуры, слабостью, невозможностью нормально двигать конечностями.
На местном уровне проявляется отечность, покраснение (не всегда). Также пациент утрачивает способность обслуживать себя в быту.
Поражение слизистых оболочек организма
Характерный признак агранулоцитоза — это некротическое изменение тканей. В основном страдает ротовая полость.
Мягкое, твердое небо и десны покрываются язвами по 2-3 мм. Постепенно они разрастаются, становится больше пока не достигнут сантиметра или чуть более.
Затем эти структуры вскрываются и начинают распадаться оставляя раны. Повреждения сами по себе провоцируют вторичное инфекционное поражение. Если не провести лечение, остаются грубые рубцы.
Внимание:Некротический процесс затрагивает и другие слизистые: кишечника, половых органов, уретры и пр.

Увеличение печени
Рост незначительный, но он есть. Если не лечить пациента, велика вероятность дальнейшего превышения размеров.
Возможно развитие гепатита со всеми вытекающими последствиями: дисфункцией печени, недостаточностью. В итоге — кровотечения и критические летальные осложнения.
Коагулопатии
Нарушается свертываемость жидкой соединительной ткани. В основном развивается на фоне миелотоксического поражения организма у взрослых.
Внешне проявляется несколькими моментами:
- Первый — это внешние кровотечения. Носовые, из десен. Интенсивность довольно велика. Особенно, если расстройство достигло средней степени.
- Далее, по мере прогрессирования патологического процесса, растет риск внутренних кишечных кровотечений. Они потенциально смертельны, если ничего не сделать.
В относительно легких случаях коагулопатия сопровождается образованием синяков, гематом. Причем спонтанно, без видимых причин.
Нарушения структуры сосудов
Их повышенная ломкость. Всех калибров, в том числе артерий. В основном же страдают капилляры, что и отражается в развитии синяков. Даже вне физического воздействия на ткани организма.
Диспепсия
Проявления со стороны пищеварительного тракта. Нарушения характеризуются группой симптомов. Тошнотой, рвотой или сильными позывами к ней после приема пищи и вне его.
Также отрыжкой, изжогой, кислым привкусом во рту и прочими подобными явлениями.
Возможны запоры, поносы, чередование нарушений стула. Это плохой сигнал. Он указывает на поражение желудочно-кишечного тракта.
Снижение иммунитета
Частые инфекционные процессы. Гранулоциты представлены тремя типами клеток. Основные — это нейтрофилы. Остальные участвуют в борьбе не столько с вирусами и бактериями, сколько с паразитами.
Так или иначе, все они входят в структуру иммунитета. Не позволяют инфекции разгораться. Агранулоцитоз ставит крест на нормальной работе защитных сил. Отсюда выраженные проблемы с иммунитетом.
Поражения кишечника
Язвенно некротические дефекты на слизистой оболочке — типичный симптом агранулоцитоза, который развивается всегда. Постепенно они рубцуются или же трансформируются и захватывают еще большие фрагменты органа.
Внимание:Велика вероятность генерализованного инфицирования и гибели от осложнений.
Перечень проявлений, их тяжесть, зависят от самого патологического процесса. Его выраженности.
Из списка симптомов ясно, что возможны осложнения. Поражения сердца, легких. Встречаются такие патологические процессы, как перитонит, сепсис — все это последствия агранулоцитоза. Особенно, если пациент не получает адекватной терапии.
Причины
Вопрос уже был затронут. Стоит сказать пару слов о конкретных виновниках нарушения.
- Системная красная волчанка. Типичный коллагеноз. Для него характерно нарушение регенерации соединительной ткани. Болезнь потенциально смертельная сама по себе. Стоит ли говорить, насколько негативны прогнозы при параллельном развитии нарушения вроде агранулоцитоза?
- Ревматоидный артрит. Воспаление суставов аутоиммунного происхождения. Клетки организма разрушаются под влиянием собственных защитных сил. Встречается довольно часто, но осложнение вроде агранулоцитоза сравнительно редкое.
- Синдром Шегрена. Похож на системную красную волчанку, но сопровождается поражением желез внешней секреции. Эта выборочность выдает болезнь. В основном вовлекаются слюнные, слезные структуры и пр. Нарушение тяжелое, но лучше поддается терапии по сравнению с волчанкой.
- Прочие аутоиммунные диагнозы. Например, тиреоидиты. Когда вовлекаются ткани щитовидной железы. Классический вариант этого расстройства — болезнь Хашимото.
- Инфекции. Мононуклеоз, туберкулез и прочие опасные формы патологических процессов. На фоне этого состояния нарушение вроде агранулоцитоза протекает летально. Но и встречается септическая форма сравнительно редко.
- Наследственные аномалии. Нечастый вариант. Тем не менее, практически не поддается лечению. Есть радикальные методики вроде трансплантации костного мозга, но в условиях, когда нет доноров, это скорее утопия, чем реальный метод терапии.
- Прием некоторых лекарств. Сюда относят ацетилсалициловую кислоту, противовоспалительные, цитостатики (для химиотерпии), глюкокортикоиды, гормональные медикаменты и еще довольно много фармацевтических групп.
Их систематическое применение сопровождается снижением синтеза кровяных клеток. Нарушением дифференцировки и созревания. Потому все средства можно принимать только с назначения врача.
- Ионизирующее облучение. Крайне негативно влияет на костный мозг. Учитывая, что именно в этом органе происходит выработка всех лейкоцитов, понятно, какой вред наносит радиация пациентам. Коррекция состояния возможна, но представляет трудности. Поскольку действовать нужно быстро, на счету каждый час.
Диагностика
Обследование проводят под контролем гематолога. Программа-минимум включает в себя следующие мероприятия:
- Общая консультация специалиста. Если не это есть время. Задача заключает в с том, чтобы выявить жалобы, симптомы агранулоцитоза и вероятные причины расстройства.
- Исследование антител. Заключается в том, чтобы отыскать аутоиммунные структуры, которые разрушают здоровые клетки.
- Миелограмма. Используется для оценки качественно-количественного состава крови. В анализе при агранулоцитозе наблюдается снижение количества нейтрофилов. Зато обильно присутствуют незрелые клетки-предшественники.
- Общее исследование крови. Лабораторные данные позволяет уточнить миелограмма (подсчитать число лейкоцитов).
- УЗИ органов пищеварительного тракта. Важно, чтобы отследить изменения в ЖКТ. Они, между тем, бывают практически всегда. Как минимум, это увеличение печени.
- Рентгенография легких.
- Оценка состояния ротовой полости. На предмет язвенно-некротических дефектов и прочих вариантов нарушения.
Диагностику нужно проводить как можно быстрее, поскольку счет идет на часы.
Методы лечения
Способы зависят от основного состояния. Нужно устранить первичный патологический процесс.
- Цитостатический агранулоцитоз лечится отменой препарата, вызвавшего нарушение. Только потом можно проводить симптоматическую коррекцию. Чтобы восстановить то, что было нарушено ранее.
- Гаптеновый агранулоцитоз требует приема глюкокортикоидов. Среди наименований можно назвать Преднизолон или его более мощные аналоги. Перорально.
- Инфекционные форма предполагает, что пациент принимает ударные дозы антибиотиков, противовирусных и иммуномодуляторов.
В течение всего периода терапии человек находится в стерильных условиях. В стационаре.
По потребности вводится парентеральное питание. Больной обязательно получает регулярную стоматологическую помощь. Врач очищает, санирует очаги некроза.
В таком режиме пациент пребывает до восстановления.
Прогноз
В целом — негативный. Летальность патологии составляет почти 80%. С лечением эта цифра достигает 30% и менее. Но важно начинать терапию как можно раньше.
Последствия
В основном встречаются такие осложнения:
- Перитонит.
- Сепсис.
- Абсцесс легкого.
- Гнойная пневмония.
- Некрозы слизистой.
Агранулоцитоз — тяжелое заболевание. Лечить его нужно немедленно, в стационаре. От этого зависят перспективы выживания пациента.
Агранулоцитоз : причины, симптомы, диагностика, лечение
Лечение агранулоцитоза
Для такого серьёзного заболевания, как агранулоцитоз, необходимо комплексное лечение. При этом важно принять ряд мер, которые включают в себя следующие моменты:
- Выяснение причины патологии и её ликвидация.
- Создание для больного оптимальных условий для оздоровления, которые включают в себя полную стерильность.
- Принятие профилактических мер против возникновения инфекционных заражений, а также терапия уже имеющихся инфекций и их осложнений.
- Прохождение процедуры переливания лейкоцитарной массы.
- Назначение стероидной терапии.
- Прохождение процедур, стимулирующих лейкопоэз.
При этом важно понять, что лечение агранулоцитоза требует индивидуального подхода в каждом конкретном случае. Специалисты учитывают многие факторы, которые могут влиять на схемы терапии заболевания. К этим факторам относятся:
- причина заболевания и природа его происхождения,
- степень прогрессирования болезни,
- имеющиеся осложнения,
- пол пациента,
- возраст больного,
- имеющиеся в анамнезе сопутствующие основной болезни заболевания.
Параллельно лечению основной проблемы рекомендуется использование следующих схем терапии:
- Если возникла такая необходимость, то возможно назначение дезинтоксикационной терапии, которая проводится стандартным образом.
- По показаниям больному проводится лечение анемии.
- При имеющихся симптомах пациент получает терапию геморрагического синдрома.
- Возможно коррекционное воздействие и на другие актуализировавшиеся проблемы.
Рассмотрим подробнее имеющиеся в практике методы терапии агранулоцитоза:
- Если у больного имеется выраженная степень лейкопении вместе с агранулоцитозом, то данный комплекс проблем является показанием к применению этиотропного лечения. Такая терапия заключается в отмене сеансов радиотерапии и применения цитостатиков. Больные, которые получили резкое снижение лейкоцитов вследствие приёма препаратов, не обладающим прямым миелотоксическим действием, при медикаментозном агранулоцитозе должны прекратить приём данных медикаментов. В этом случае, если лекарственные средства были отменены своевременно, имеются большие шансы к быстрому восстановлению уровня лейкоцитов в крови.
- Острый агранулоцитоз требует помещения пациента в условиях полной стерильности и изоляции. Больной размещается в стерильном боксе или палате, что помогает предотвратить его контакт с внешней средой для препятствования заражения различными инфекциями. В помещение должны проводиться регулярные сеансы кварцевания. Посещение близких больному людей запрещено до тех пор, пока состояние крови пациента не улучшится.
- При данном состоянии пациента лечащим персоналом проводится терапия и профилактика инфекционных осложнений. При этом используются антибактериальные препараты, которые не обладают миелотоксическим действием. Такая терапия показана, если уровень лейкоцитов в крови снижен до 1х109 клеток на один мкл крови и, конечно же, при более низких показателях. Также имеются некоторые нюансы при коррекции определённых состояний: сахарный диабет, хронический пиелонефрит и иные очаги инфекционных процессов нуждаются в применении антибиотиков в виде профилактики и при более высоком уровне содержания лейкоцитов в крови – около 1,5х109 клеток на один мкл крови.
При инфекционной терапии в качестве профилактики специалисты используют один или два антибактериальных препарата, которые даются больному в средней дозировке. Медикаменты вводятся внутривенно или внутримышечно, в зависимости от формы лекарственного средства.
При наличии серьёзных инфекционных осложнений используется два или три антибиотика, которые имеют широкий спектр действия. Дозы при этом назначаются максимальными, лекарства вводятся перорально, а также внутривенным или внутримышечным способом.
Чтобы подавить размножение патогенной кишечной флоры в большинстве случаев назначается приём неабсорбирующихся (которые не всасываются в кровь) антибиотиков.
Также иногда назначают параллельное применение противогрибковых медикаментов, например, Нистатина и Леворина.
Комплексная терапия предполагает довольно частое назначение препаратов иммуноглобулина и антистафилококковой плазмы.
Все вышеуказанные противоинфекционные меры используются до тех пор, пока не удаётся добиться исчезновения агранулоцитоза у пациента.
- Методы переливания лейкоцитарной массы. Этот способ терапии показан тем пациента, у которых не имеется антител к лейкоцитарным антигенам. При этом специалисты стараются избежать случаев отторжения организмом введённой массы. Для этих целей они используют системы НLA-антигенов, которая позволяет проверить совместимость лейкоцитов больного с лейкоцитами вводимого препарата.
- Терапия с применением глюкокортикоидов. Показанием к применению данного вида лекарственных средств является иммунный агранулоцитоз. Эффективность данного лечения обусловлена тем, что глюкокортикоиды оказывают затормаживающее действие на антилейкоцитарные антитела, точнее, на их производство. Также препараты данной группы обладают возможностью стимулирования лейкопоэза. По стандартной схеме в данном случае применяется Преднизолон, который в сутки показан к использованию от сорока до ста миллиграммов. Доза постепенно снижается после того, как показатели крови показывают процесс улучшения состояния больного.
- Стимулирование лейкопоэза. Такая мера требуется при миелотоксических и врождённых агранулоцитозах. Современная медицинская практика констатирует довольно успешное применение гранулоцитарного колониестимулирующего фактора (Г-КСФ).
понятие, виды, формы, проявления, лечение
Автор: Солдатенков Илья Витальевич, врач-терапевт
Агранулоцитоз – гематологическая дисфункция, характеризующаяся снижением в периферической крови особой фракции лейкоцитов — гранулоцитов (среди которых – нейтрофилы, эозинофилы и базофилы). Это клинико-гематологический синдром целого ряда заболеваний, при которых повышается восприимчивость организма к инфекциям. У женщин агранулоцитоз развивается в несколько раз чаще, чем у мужчин. Обычно патологию обнаруживают у лиц старше 40 лет.
Гранулоциты получили свое название благодаря наличию особой зернистости в цитоплазме, обнаруживаемой при окрашивании определенными красителями. Поскольку гранулоциты преобладают в структуре лейкоцитарной формулы, заболевание сопровождается лейкопенией.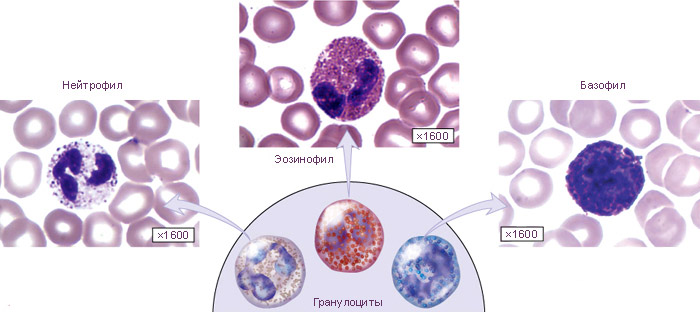
Нейтрофилы составляют основу гранулоцитов (более 90%). Это – клетки крови, выполняющие защитную функцию в организме, обеспечивая процесс фагоцитоза и убивая опухолевые клетки. Они поглощают микробы, пораженные клеточные элементы, инородные тела и остатки тканей, вырабатывают лизоцим для борьбы с бактериями и интерферон для инактивации вирусов.
Основными функциями преобладающих нейтрофильных гранулоцитов являются следующие:
- Поддержание иммунитета на оптимальном уровне,
- Активация свертывающей системы крови,
- Обеспечение стерильности крови.
Вырабатываются гранулоциты клетками костного мозга. Особенно интенсивно этот процесс происходит при инфекционном воспалении. Клетки (в первую очередь, нейтрофилы) быстро погибают в очаге воспаления и входят в состав гноя.
В связи с широким применением современных цитостатических средств и проведением лучевой терапии частота случаев патологии значительно возросла. При отсутствии адекватной и своевременной терапии развиваются тяжелые осложнения агранулоцитоза: сепсис, гепатит, медиастинит, перитонит. Летальность при нередко фиксируемой острой форме агранулоцитоза достигает 80 %.
Причины

Агранулоцитоз — серьезная патология, которая не возникает просто так. Причины заболевания весьма существенные и разнообразные.
Эндогенные причины:
- Генетическая предрасположенность,
- Заболевания иммунной системы — коллагенозы, тиреоидит, гломерулонефрит, болезнь Бехтерева, системная красная волчанка,
- Лейкозы, апластическая анемия,
- Метастатическое поражение костного мозга,
- Кахексия.
Экзогенные факторы:
- Вирус Эпштейн-Барра, цитомегаловирусная инфекция, вирусный гепатит, туберкулез,
- Бактериальная инфекция, протекающая в генерализированной форме, сепсис,
- Прием некоторых медикаментов – цитостатиков, бета-лактамных антибиотиков, «Аминазина»,
- Длительная радиотерапия,
- Лучевая нагрузка,
- Воздействие на организм токсических химикатов — бензола, мышьяка, ртути, инсектицидов,
- Химические вещества, входящие в состав косметики, бытовой химии, лакокрасочной продукции,
- Некачественный алкоголь.
Классификация
Агранулоцитоз в зависимости от происхождения бывает врожденным и приобретенным. Врожденная патология является генетически обусловленной и практически не регистрируется.
По клиническому течению агранулоцитоз бывает острым и рецидивирующим или хроническим.
Патогенетическая классификация приобретенной формы патологии:
- Миелотоксический агранулоцитоз или цитостатическая болезнь,
- Иммунный или гаптеновый — с образованием аутоантител в организме человека,
- Идиопатический или генуинный — этиология и патогенез не установлены.
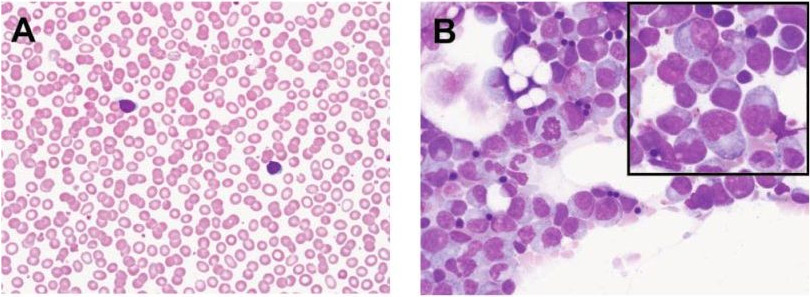
агранулоцитоз в крови (слева) и нарушение продукции клеток в костном мозге (справа)
Иммунный агранулоцитоз
Иммунный агранулоцитоз развивается в результате гибели зрелых гранулоцитов под воздействием антител. В крови обнаруживаются клетки-предшественники нейтрофилов, что указывает на стимуляцию образования этих клеток и подтверждает диагноз. Гибель огромного количества гранулоцитов приводит к отравлению организма и появлению признаков интоксикационного синдрома, которым нередко сопутствует симптоматика основного заболевания.
- Аутоиммунный агранулоцитоз – симптом системных аутоиммунных заболеваний: коллагенозов, склеродермии, васкулитов. В крови образуются антитела к собственным тканям организма. Пусковым механизмом считается наследственная предрасположенность, вирусные инфекции и психологические травмы. Исход и течение аутоиммунного агранулоцитоза определяется особенностями основного заболевания.
- Гаптеновый агранулоцитоз — тяжелая форма патологии, возникающая в ответ на введение определенного медикамента. Гаптены — это химические вещества, приобретающие свои антигенные свойства после взаимодействия с белками гранулоцитов. Антитела прикрепляются к поверхности лейкоцитов, склеивают и разрушают их. Лекарства, часто выступающие в роли гаптенов: «Диакарб», «Амидопирин», «Ацетилсалициловая кислота», «Анальгин», «Индометацин», «Триметоприм», «Пипольфен», «Изониазид», «Эритромицин», «Бутадион», «Норсульфазол», «Фтивазид», «ПАСК». Курсовое прием данных медикаментов приводит к развитию гаптенового или лекарственного агранулоцитоза. Он начинается остро и продолжает развиваться даже после крайне низких доз препаратов.
Миелотоксический агранулоцитоз
Миелотоксический агранулоцитоз — следствие лучевой или цитотоксической терапии, под воздействием которой подавляется рост клеток-предшественников гранулоцитов в костном мозге.
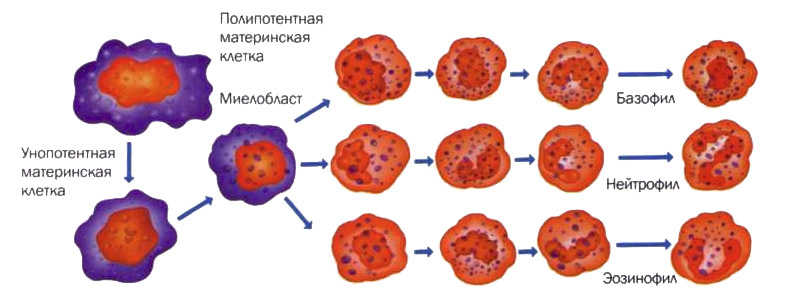
Все гранулоциты имеют общих предшественников – клеток костного мозга (миелобластов)
От дозы ионизирующего излучения и токсичности противоопухолевого препарата зависит тяжесть заболевания. Продукция клеток миелопоэза подавляется также приемом цитостатиков – «Метотрексата», «Циклофосфана», а также некоторых антибиотиков из группы пенициллинов, аминогликозидов, макролидов.
- При миелотоксическом эндогенном агранулоцитозе подавляется образование клеток крови в красном костном мозге опухолевыми токсинами. Постепенно клетки костного мозга замещаются раковыми.
- Экзогенная форма патологии является симптомом тяжелого заболевания, причиной которого является негативное влияние внешних факторов. Клетки костного мозга интенсивно размножаются и обладают высокой чувствительностью к любому отрицательному воздействию окружающей среды.
- Лекарственный тип патологии возникает под воздействием цитостатиков, которые широко применяют в лечении рака и системных заболеваний. Цитостатики подавляют активность иммунной системы и процесс образования гранулоцитов.
Симптоматика
Миелотоксический агранулоцитоз часто протекает бессимптомно или проявляется симптомами геморрагического синдрома и некротической энтеропатии:
- Маточными и носовыми кровотечениями,
- Появлением гематом и геморрагий на коже,
- Кровью в моче,
- Схваткообразной болью в животе,
- Рвотой,
- Диареей,
- Урчанием и плеском в животе, метеоризмом,
- Кровью в кале.
Воспаление слизистой кишечника приводит к развитию язвенно-некротической энтеропатии. На оболочке пищеварительного тракта быстро образуются язвы и очаги некроза. В тяжелых случаях развивается угрожающее жизни профузное кишечное кровотечение или появляется клиника острого живота.
Подобные процессы могут протекать на слизистой оболочке мочеполовых органов, легких, печени. Воспаление легких при агранулоцитозе имеет атипичное течение. В легочной ткани образуются крупные абсцессы, развивается гангрена. У больных возникает кашель, одышка, боль в груди.
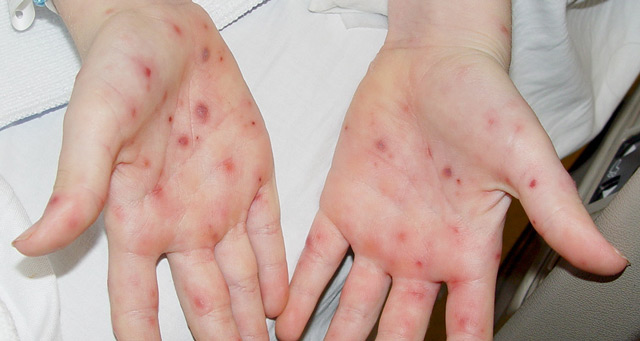
Отличительными признаками иммунного агранулоцитоза являются:
- Острое начало,
- Лихорадка,
- Бледность кожи,
- Гипергидроз,
- Суставная боль,
- Гингивит, стоматит, фарингит, тонзиллит,
- Гнилостный запах изо рта,
- Гиперсаливация,
- Дисфагия,
- Регионарный лимфаденит,
- Гепатоспленомегалия.
Язвенно-некротические изменения слизистой оболочки полости рта обусловлена ее высокой заселенностью и бесконтрольным размножением сапрофитной микрофлоры. Воспаление глотки, миндалин и десен быстро принимает некротический характер. Под пленками скапливаются и размножаются бактерии. Их токсины и продукты распада быстро проникают в общий кровоток, что проявляется тяжелой интоксикацией, лихорадкой, ознобом, тошнотой и головной болью. Диагноз иммунного агранулоцитоза подтверждают обнаружением антилейкоцитарных антител при серологическом исследовании.
У детей из наследственных форм чаще всего развивается агранулоцитоз Костмана. Носителями измененного гена могут быть как мать, так и отец. У больных изменяется состав крови, нарушается умственное развитие. На фоне полного отсутствия нейтрофилов остается нормальным количество лимфоцитов. Такие дети отстают в физическом и психическом развитии от своих сверстников. Причина мутации гена в настоящее время не установлена. У новорожденных на коже часто появляется гнойные высыпания, на слизистой полости рта — язвы и геморрагии. У детей постарше развиваются отиты, риниты, пневмонии. Эти патологии сопровождаются лихорадкой, лимфаденитом, гепатоспленомегалией.
Заболевание у детей является хроническим. Обострения сопровождаются появлением язв на слизистой оболочке рта и глотки. При повышении гранулоцитов в крови наступает ремиссия. По мере взросления ребенка симптомы постепенно смягчаются.
Осложнениями тяжелых форм агранулоцитоза являются: прободение кишечника, перитонит, воспаление легких, абсцедирование легочной ткани, септическое поражение крови, дыхательная недостаточность, поражение мочеполовой системы, эндотоксический шок.
Диагностика
Диагностика агронулоцитоза преимущественно лабораторная. Специалисты обращают внимает на основные жалобы больных: лихорадку, геморрагии и язвенно-некротических очаги на слизистой.
Диагностические мероприятия, позволяющие обнаружить агранулоцитоз:
- Общеклинический анализ крови – лейкопения, нейтропения, лимфоцитоз, анемия, тромбоцитопения.
- Общеклинический анализ мочи — протеинурия, цилиндрурия.
- Стернальная пункция, миелограмма, иммунограмма.
- Исследование крови на стерильность на пике гипертермии.
- Консультация узких специалистов — ЛОР-врача и врача-стоматолога.
- Рентгенография легких.
Лечение

Лечение больных с агранулоцитозом комплексное, включающее целый ряд мероприятий:
- Госпитализация в гематологическое отделение стационара.
- Помещение больных в боксированную палату, где регулярно проводится обеззараживание воздуха. Полностью стерильные условия помогут предупредить заражение бактериальной или вирусной инфекцией.
- Парентеральное питание показано больным с язвенно-некротической энтеропатией.
- Тщательный уход за полостью рта заключается в частых полосканиях с антисептиками.
- Этиотропная терапия направлена на устранение причинного фактора — прекращение лучевой терапии и введения цитостатиков.
- Антибиотикотерапия назначается больным с гнойной инфекцией и тяжелыми осложнениями. Для этого используют сразу два препарата широкого спектра – «Неомицин», «Полимиксин», «Олететрин». Лечение дополняют противогрибковыми средствами – «Нистатином», «Флюконазолом», «Кетоконазолом».
- Переливание лейкоцитарного концентрата, пересадка костного мозга.
- Применение глюкортикоидов в высоких дозах – «Преднизолона», «Дексаметазона», «Дипроспана».
- Стимуляция лейкопоэза – «Лейкоген», «Пентоксил», «Лейкомакс».
- Дезинтоксикация — парентеральное введение «Гемодеза», раствора глюкозы, изотонического раствора натрия хлорида, раствора «Рингера».
- Коррекция анемии — напр. для ЖДА препараты железа: «Сорбифер дурулес», «Феррум лек».
- Лечение геморрагического синдрома — переливания тромбоцитарной массы, введение «Дицинона», «Аминокапроновой кислоты», «Викасола».
- Обработка полости рта раствором «Леворина», смазывание язвочек облепиховым маслом.
Чтобы предупредить развитие агранулоцитоза, необходимо тщательно контролировать картину крови во время лечения миелотоксическими препаратами, при проведении лучевой терапии и химиотерапии. Таким больным необходимо питаться продуктами, восстанавливающими функции костного мозга. Для этого в рацион следует включать жирные сорта рыбы, куриные яйца, грецкие орехи, куриное мясо, морковь, свеклу, яблоки, свежевыжатые овощные и фруктовые соки, морскую капусту, авокадо, шпинат. С профилактической целью следует принимать витамины, поддерживающие иммунную систему на оптимальном уровне.
Прогноз агранулоцитоза зависит от течения основного заболевания. При развитии септических осложнений он становится неблагоприятным. Заболевание может привести к стойкой утрате трудоспособности и даже смерти больного.
Видео: об агранулоцитозе при химиотерапии
Рекомендации читателям СосудИнфо дают профессиональные медики с высшим образованием и опытом профильной работы.
На ваш вопрос ответит один из ведущих авторов сайта.
В данный момент на вопросы отвечает: А. Олеся Валерьевна, к.м.н., преподаватель медицинского вуза
Поблагодарить специалиста за помощь или поддержать проект СосудИнфо можно произвольным платежом по ссылке.
Агранулоцитоз – причины, симптомы, лечение
Агранулоцитоз – патология крови, связанная со значительным уменьшением количества или отсутствием клеток из группы лейкоцитов (гранулоцитов). Врожденный агранулоцитоз диагностируется в редких случаях. Приобретенное состояние выявляется с частотой 1 случай на 1200 человек. Мужчины страдают данным заболеванием в 2–3 раза реже женщин. Обычно оно развивается в возрасте от 40 лет.
Классификация
Агранулоцитозы делятся на врожденные и приобретенные. Последние могут быть самостоятельным заболеванием или одним из симптомов какого-либо другого заболевания.
По особенностям клинического течения различают острые и хронические (рецидивирующие) агранулоцитозы. Тяжесть течения зависит от числа гранулоцитов в крови:
- легкая – при количестве гранулоцитов 1,0–0,5×109/л;
- средняя – при уровне меньше 0,5×109/л;
- тяжелая – при полном отсутствии гранулоцитов в крови.
По ведущему патогенетическому фактору выделяют иммунную гаптеновую, миелотоксическую и аутоиммунную формы. Также существует идиопатическая (генуинная) форма с неизвестной этиологией.
Причины
Гранулоциты – лейкоциты, которые отличаются специфической зернистой (гранулевидной) цитоплазмой. Вырабатывает их костный мозг. При агранулоцитозе происходит сокращение их количества в крови. Это становится причиной повышения восприимчивости к различным бактериальным и грибковым инфекциям. Иммунитет постепенно ослабевает, что чревато различными осложнениями в будущем.
Миелотоксический агранулоцитоз развивается из-за подавления выработки клеток – предшественников миелопоэза. Одновременно понижается уровень тромбоцитов, ретикулоцитов, лимфоцитов в крови. Предрасполагающий фактор – ионизирующее излучение. Также негативную роль играет прием цитостатических и других фармакологических средств: Стрептомицина, Левомицетина, Аминазина, Гентамицина, Колхицина, Пенициллина и др.
Иммунный агранулоцитоз связан с формированием в организме антител. Их действие направлено против собственных лейкоцитов. Заболевание возникает при системных нарушениях иммунитета на фоне ревматоидного полиартрита, красной волчанки. Активирующим импульсом служат стрессовые ситуации и острые вирусные инфекции.
В основе гаптеновой разновидности лежит влияние неполных антигенов при их соединении с антителами. Они оседают на поверхности нейтрофилов и провоцируют повышенную склеиваемость и гибель клеток крови. Гаптенами могут выступать антибиотики группы макролидов, Бутадион, Анальгин, сульфаниламиды, снотворные средства и т. д.
Аутоиммунный агранулоцитоз обусловлен патологической реакцией иммунитета. Она сопровождается образованием антинейтрофильных антител. Данная болезнь возникает при системной красной волчанке, ревматоидном артрите, аутоиммунном тиреоидите и других коллагенозах.
Выраженная нейтропения может свидетельствовать о хроническом лимфолейкозе, синдроме Фелти, апластической анемии, а также протекать параллельно с гемолитической анемией или тромбоцитопенией.
Симптомы
Первыми симптомами агранулоцитоза служат инфекционные стоматиты, тонзиллиты и фарингиты. Поскольку миграция лейкоцитов в очаги полностью отсутствует или затруднена, воспаление приобретает фиброзно-некротический характер. На пораженной поверхности слизистой появляется серый налет, под которым размножаются бактерии. Сама слизистая обильно снабжается кровью, поэтому бактериальные токсины массово поступают в общий кровоток. Это приводит к тяжелой интоксикации организма. Больной страдает от сильной лихорадки (температура поднимается до 40 °С и более), головной боли, тошноты и упадка сил.
Характерный симптом агранулоцитоза – стремительное формирование язв. Процесс некротизации поражает соседние поверхности и приобретает характер номы. Это так называемый водяной рак – распространение язв и некротических участков на слизистую щек. Постепенно развивается гангрена тканей лица.
Подобная картина наблюдается в желудочно-кишечном тракте. Здесь возникает специфичная для заболевания язвенно-некротическая энтеропатия. Она характеризуется некрозом слизистой кишечника, желудка и пищевода. Клинически это проявляется сильными схваткообразными болями и вздутием живота, появлением кровавого поноса и рвоты. При глубоких поражениях пищеварительного тракта начинаются сильные кровоизлияния, угрожающие жизни пациента. В тяжелых случаях есть риск развития желтухи на фоне инфекционного поражения печени. Иногда встречается прободение образовавшихся язв с симптомами острого живота.
Нередко при агранулоцитозе выявляется воспаление легких. Оно принимает атипичное течение и склонно к распространению на соседние органы, формированию крупных абсцессов (нарывов) и гангрены. Характерные проявления: одышка, кашель, а при распространении воспаления на плевру – боли в области груди при дыхании. В тяжелых случаях есть риск развития острой дыхательной недостаточности.
Крайне редко инфекционный процесс начинается снизу. В этом случае он охватывает мочеполовые органы – влагалище, матку, уретру, мочевой пузырь. Пациенты жалуются на рези во время мочеиспускания, боли внизу живота, ишурию (задержку мочи). У женщин возникают патологические выделения из влагалища и сильный зуд. При выслушивании сердца обнаруживаются функциональные шумы. В результате интоксикации развиваются венозная и артериальная гипотония. Со стороны почек отмечается выделение белка с мочой (альбуминурия), обусловленное реакцией на инфекционные процессы. При прогрессировании болезни в моче определяются кровь и эпителиальные клетки почечных канальцев.
При выраженном агранулоцитозе снижаются защитные силы организма. Это ведет к генерализации инфекции и развитию септических осложнений. Патогенная микрофлора попадает в кровь и разносится по всему организму. В итоге в различных органах и тканях образуются гнойные очаги. Наиболее характерно для заболевания развитие грамм-негативного сепсиса – заражения крови, спровоцированного сапрофитной флорой (кишечной и синегнойной палочками, протеем). Агранулоцитоз протекает крайне тяжело, с острой интоксикацией, высокой гипертермией (41–42 °С) и стремительным распространением инфекции по всему организму. На коже появляются очаги черной сыпи. За 10–15 минут она увеличивается в размерах.
Агранулоцитоз у детей
У детей чаще всего развивается лекарственный агранулоцитоз. В этом возрасте иммунная система способна к адекватной реакции. Но существуют формы заболевания, характерные именно для детей. Число гранулоцитов в крови резко снижается у новорожденных при изоиммунном конфликте. Механизм напоминает резус-конфликт между организмом беременной и плода. В крови матери формируются антитела на начальные гранулоцитарные клетки ребенка. Последние получены в соответствии с набором свойств отцовской крови.
Генетически ребенку передается агранулоцитоз Костмана. Кроме изменений состава крови, патология сопровождается малым размером головы, низким ростом, нарушением умственного развития. Механизм образования мутации не установлен. Клинически заболевание проявляется уже в период новорожденности: о ней свидетельствуют риниты, частые гнойные инфекции на коже, язвенный стоматит, отиты, пародонтит, отечность и кровоточивость десен, затяжные пневмонии. На фоне высокой температуры тела увеличиваются селезенка и лимфатические узлы. При тяжелом течении в печени образуется абсцесс.
Диагностика
Наиболее важны для подтверждения заболевания пункция костного мозга и общий анализ крови. Картина периферической крови отличается умеренной анемией, гранулоцитопенией (менее 0,75×109/л), лейкопенией (1–2×109/л) или агранулоцитозом. При тяжелых стадиях – тромбоцитопенией. Исследование миелограммы обнаруживает снижение числа миелокариоцитов, нарушение созревания и уменьшение количества клеток нейтрофильного ростка, наличие множества мегакариоцитов и плазматических клеток. Для подтверждения аутоиммунного характера заболевания выполняется определение антинейтрофильных антител.
Всем больным с агранулоцитозом показан биохимический анализ крови, ее анализ на стерильность, рентгенография легких, консультация отоларинголога и стоматолога. Дифференцируют патологию с гипопластической анемией и острым лейкозом. Также важно исключение ВИЧ-статуса.
Лечение
Прежде всего лечение агранулоцитоза включает целый ряд мероприятий:
- устранение факторов, провоцирующих резкое снижение уровня гранулоцитов в крови;
- создание условий стерильности, обеспечение пациенту надлежащего ухода;
- стимуляция лейкопоэза;
- лечение инфекционных осложнений;
- стероидная терапия;
- переливание лейкоцитарной массы.
В каждом конкретном случае учитываются степень выраженности и этиопатогенез агранулоцитоза, общее состояние пациента, наличие осложнений. При необходимости проводится дезинтоксикационная терапия, коррекция геморрагического синдрома, анемии и других сопутствующих нарушений. Выраженный агранулоцитоз и лейкопения служат показанием к отмене цитостатиков и радиотерапии. Если болезнь вызвали препараты, не имеющие прямого миелотоксического воздействия, следует прекратить их прием. В этом случае возможно быстрое восстановление нормальных показателей периферической крови.
При низких значениях уровня гранулоцитов в плазме больного помещают в стерильный бокс или палату. Это необходимо для предотвращения контактов с внешней инфекцией. В помещении регулярно проводят кварцевание. Персонал налаживает качественный уход с соблюдением смены обуви, одежды, применением масок. Посещения пациента родственниками ограничивают до улучшения состояния крови.
Стимуляцию лейкопоэза осуществляют при врожденных и миелотоксических агранулоцитозах. Для этого применяют колониестимулирующий фактор (Г-КСФ). Данный препарат выделен из плазмы мышей. Его назначение – активизация выработки лейкоцитов гранулоцитарного ряда, повышение скорости их дозревания.
Для профилактики инфекционных осложнений используются антибиотики, не оказывающие миелотоксического эффекта. Также показанием является понижение уровня лейкоцитов до 1×109 клеток на 1 мкл и ниже. Иногда антибиотики назначаются при более высоких показателях концентрации лейкоцитов в крови (1–1,5 ×109 клеток на 1 мкл). Например, при наличии хронического пиелонефрита, сахарного диабета или других очагов внутренней инфекции. Как правило, это препараты широкого спектра действия. Они вводятся в средних дозах внутримышечно или внутривенно.
Для лечения инфекционных осложнений агранулоцитоза используют 2–3 антибиотика широкого спектра действия. Их вводят внутримышечно или внутривенно, в максимальных дозах. Для приема внутрь применяют неабсорбирующиеся (не всасывающиеся в кровь) препараты. Они подавляют рост кишечной микрофлоры. Терапия длится до выхода из состояния агранулоцитоза. При этом в схему лечения включаются противогрибковые средства: Леворин, Нистатин. Нередко дополнительно используются антистафилококковая плазма и иммуноглобулин.
Глюкокортикоидные препараты помогают при иммунном агранулоцитозе. Они стимулируют лейкопоэз и тормозят выработку антилейкоцитарных антител. Стандартно больному назначают Преднизолон, дневная доза – от 40 до 100 мг. По мере улучшения картины крови дозу постепенно понижают.
Переливание лейкоцитарной массы осуществляется только в случаях, когда антитела к лейкоцитарным антигенам не выявлены. Подбирают ее с учетом совместимости с лейкоцитами больного по системе HLA-антигенов. Это помогает предупредить сенсибилизацию – повышение чувствительности организма к влиянию различных раздражителей.
Возможные осложнения
Ниже представлены некоторые осложнения агранулоцитоза.
- Заражение крови. Часто сепсис имеет стафилококковую природу.
- Перфорация в кишечнике и перитонит. Наиболее чувствительна к формированию сквозных отверстий подвздошная кишка.
- Выраженные отеки слизистой оболочки кишки. При этом у больного развивается непроходимость кишечника.
- Геморрагическая пневмония. Сопровождается образованием абсцессов и гангрены легкого.
- Некроз, который является результатом инфекционных осложнений.
- Острый гепатит. Нередко при лечении агранулоцитоза возникает эпителиальный гепатит.
- Септицемия. Чем дольше пациент болеет миелотоксическим видом агранулоцитоза, тем тяжелее устранять его признаки.
Профилактика и прогнозы
Профилактика агранулоцитоза заключается в обеспечении больному тщательного гематологического контроля. Особенно это важно во время терапии с применением миелотоксических препаратов. Необходимо исключить повторный прием лекарственных средств, ранее вызвавших у пациента симптомы иммунного агранулоцитоза.
При хроническом агранулоцитозе прогноз зависит от его течения. При острой форме особую роль играют степень лейкопении и своевременное начало лечения. Исход болезни неблагоприятен при повторном развитии, тяжелых септических осложнениях, в первые недели жизни.
