Инфекции мочевыводящих путей у детей: причины, симптомы, лечение, признаки
Инфекции мочевыводящих путей (ИМП) диагностируют при выявлении при >5х104 колоний/мл в образцах мочи, полученных через катетер, или у детей старшего возраста в повторных образцах мочи, содержащих >105 колоний/мл. У детей младшего возраста ИМП часто являются следствием анатомических аномалий. ИМП могут обусловливать лихорадку, нарушение аппетита и рвоту, боль в боку и признаки сепсиса. Лечение предполагает назначение антибиотиков. После выздоровления проводят визуализирующие исследования мочевыводящих путей.
В воспаление при ИМП могут вовлекаться почки, мочевой пузырь или верхние и нижние мочевыводящие пути. ИППП, такие как гонококковый или хламидийный уретрит, хотя и вызывают воспаление в мочевыводящих путях, как правило, не относят к ИМП.
Механизмы, поддерживающие в норме стерильность мочевых путей, включают кислую среду мочи, однонаправленное движение мочи вниз, регулярное опорожнение мочевых путей, нормально функционирующие пузырно-мочеточниковые и уретральные сфинкерты. Нарушение функционирования какого-либо из этих механизмов предрасполагает к возникновению ИМП.
В первый год жизни приблизительно у 4% мальчиков и у 2% девочек развивается инфекция мочевыводящих путей (ИМП). Среди детей более старшего, препубертатного возраста ИМП возникают у 3% девочек и у 1% мальчиков.
В целях назначения адекватной терапии ИМП следует классифицировать по локализации и степени тяжести. Другие факторы могут играть важную роль при дальнейшей оценке. В 75% случаев причиной ИМП является кишечная палочка.
Причины инфекций мочевыводящих путей у детей
ИМП к возрасту 6 лет переносят 3-7% девочек и 1-2% мальчиков. Пиковый возраст ИМП бимодальный с одним пиком в младенчестве и вторым в возрасте 2-4 лет (во время приучения к туалету для многих детей). Соотношение девочки-мальчики в структуре заболеваемости варьирует от 1:1 до 1:4 в первые 2 мес жизни (оценки различаются прежде всего из-за доли необрезанных мальчиков в разных популяциях и исключения младенцев с урологическими аномалиями — в настоящее время их часто диагностируют внутриутробно при помощи пренатального УЗИ). Соотношение девочки-мальчики быстро увеличивается с возрастом, достигая примерно 2:1 с 2 мес до 1 года, 4:1 за второй год и >5:1 после 4 лет. У девочек инфекции обычно восходящие и реже вызывают бактериемии. Преобладание ИМП у девочек в раннем возрасте объясняется как более короткой женской уретрой, так и обрезанием у мальчиков.
Предрасполагающие факторы включают пороки развития и обструкцию мочевыводящих путей, недоношенность, частую и продолжительную катетеризацию, а также отсутствие обрезания. Другие предрасполагающие факторы у детей младшего возраста включают запоры и болезнь Гиршпрунга. К факторам риска у детей старшего возраста относятся сахарный диабет, травмы и у девочек-подростков половые контакты.
Аномалии мочевыводящих путей. ИМП у детей указывают на возможные аномалии мочевых путей; эти нарушения, в частности, могут привести к развитию инфекции при наличии ПМР. Вероятность ПМР изменяется обратно пропорционально возрасту первого случая ИМП.
Микроорганизмы. При аномалиях мочевыводящих путей инфекции могут быть обусловлены различными микроорганизмами.
При отсутствии аномалий в мочевых путях наиболее распространенные патогены представлены штаммами Escherichia coli. Кишечная палочка вызывает >75% ИМП во всех детских возрастных группах. Реже возбудителями ИМП являются другие грамотрицательные энтеробактерии.
Энтерококки (стрептококки группы D) и коагулазонегативные стафилококки (например, Staphylococcus saprophytics) являются наиболее часто выявляемыми причинными грамположительными микроорганизмами. Грибы и микобактерии редко служат причиной инфекции, в основном у иммунокомпрометированных пациентов. Аденовирусы редко вызывают ИМП, и при этом развивается преимущественно геморрагический цистит.
Симптомы и признаки инфекций мочевыводящих путей у детей
У новорожденных симптомы ИМП неспецифичны и включают плохой аппетит, диарею, нарушение аппетита, рвоту, умеренную желтуху, вялость, лихорадку и гипотермию.
У младенцев и малышей могут также возникать общие симптомы, такие как лихорадка, диспепсия или зловонная моча.
У детей старше 2 лет обычно развиваются классические симптомы цистита или пиелонефрита. К ним относятся дизурия, частое мочеиспускание, задержка мочеиспускания, зловонный запах мочи, энурез. Для пиелонефрита характерны лихорадка, озноб.
На возможные аномалии строения мочевых путей могут указывать увеличение почек, объемные образования в забрюшинном пространстве, дефект отверстия уретры, пороки развития поясничного отдела позвоночника. Слабая струя мочи может быть единственным признаком обструкции мочевых путей или нейрогенного мочевого пузыря.
Признаки пиелонефрита
Новорожденные:
- потеря массы тела вследствие отказа от кормления;
- рвота и понос;
- бледно-серая кожа;
- желтуха;
- гипер- и гипотермия;
- часто сепсис.
Грудные дети, маленькие дети до 3-го года жизни:
- лихорадка;
- боли в животе, тошнота и рвота;
- нарушения пищеварения с потерей массы тела;
- зловонная моча.
Дети старшего возраста:
- рвота;
- потеря аппетита;
- боли в животе и области почек;
- зловонная моча.
Лабораторные изменения:
- существенная бактериурия и лейкоцитурия;
- повышение уровня СРВ;
- увеличение СОЭ;
- у новорожденных и грудных детей возможна гипонатриемия и гиперкалиемия.
Признаки цистоуретрита:
- жжение при мочеиспускании;
- дизурия, поллакиурия;
- недержание с императивными позывами;
- боли в животе;
- как правило, лихорадка и системные признаки воспаления отсутствуют.
Особые формы
- Бессимптомная инфекция мочевых путей: бактериурия с возможной лейкоцитурией без клинических симптомов, заболевание обнаруживают случайно, преимущественно у девочек в возрасте 6-14 лет.
- Осложненный (вторичный) пиелонефрит при обструкции мочевых путей, например, при стенозе мочеточника или устья мочеточника.
Соответственно, после первого эпизода пиелонефрита обязательная диагностика: ультразвуковое исследование и микционная цистоуретрограмма, при необходимости — дальнейшая диагностика.
Диагностика инфекций мочевыводящих путей у детей
Средняя порция мочи, моча, взятая катетером, пункция мочевого пузыря: бактерии↑, лейкоциты↑.
Кровь: лейкоциты↑, СРБ↑, СОЭ↑ (пиелонефрит), креатинин↑ (двусторонний пиелонефрит).
Ультразвуковое исследование — при каждом случае инфекции мочевых путей.
Индивидуальный подход при решении вопроса о необходимости радиологических исследований:
- микционная цистоуретрограмма;
- внутривенная пиелография — при комплексных пороках развития;
- динамическая сцинтиграфия почек — при нарушениях оттока мочи.
Посев мочи необходимо выполнять каждому ребенку с лихорадкой более 38 °С. Идеальным является чистый забор мочи, однако, если это невозможно, выполняют надлобковую аспирацию.
Две наиболее частые локализации ИМП — мочевой пузырь (цистит, проявляющийся дизурией, частыми позывами к мочеиспусканию, гематурией, энурезом и болью в надлобковой области) и верхние мочевыводящие пути (пиелонефрит, симптомами которого являются лихорадка, боли в боку, болезненность при пальпации в проекции почек). Тяжесть ИМП может быть оценена по степени лихорадки. Подъем температуры тела более 39 °С расценивается как тяжелое течение. При этом характерно появление системных проявлений, таких как рвота и диарея.
Сбор анамнеза заболевания должен быть как можно более подробным. Необходимо спросить о наличии или отсутствии в анамнезе проблем с мочеиспусканием (затрудненного мочеиспускания), запоров, рецидивирующих инфекций, везикоуретерального рефлюкса и заболеваний почек, выявленных антенатально. Также необходимо собрать наследственный анамнез. Любой ребенок младше 3 мес с ИМП должен быть направлен к детскому урологу.
Анализы мочи. Для постановки диагноза необходимо собрать мочу на посев и верифицировать значимую бактериурию. Обычно мочу у детей раннего возраста собирают при помощи уретрального катетера, а у мальчиков с умеренным и выраженным фимозом — с помощью надлобковой пункции мочевого пузыря. Обе методики требуют технических навыков, но катетеризация является менее инвазивной, намного безопаснее. Использование мочеприемников считается менее точным для диагностики, образцы мочи при этом менее стабильны.
Если мочу получают путем надлобковой пункции, наличие любых бактерий является значимым для диагноза фактором. Наличие в образце, полученном при катетеризации, >5х104 колоний/мл обычно свидетельствует об ИМП. Сбор средней порции мочи важен при подсчете колоний одного патогена (т.е. не общее количество смешанной флоры) в количестве >105 колоний/мл. Тем не менее иногда ИМП диагностируется у детей с симптомами, несмотря на низкое количество колоний при посеве. Мочу нужно исследовать как можно скорее после сбора или хранить при температуре 4 °С, если ожидается задержка в проведении анализа >10 мин. Иногда ИМП имеет место, несмотря на низкое число колоний в посеве, это может быть обусловлено предшествовавшей антибиотикотерапией, высоким разведением мочи (удельный вес менее 1,005) или выраженной обструкцией потока инфицированной мочи. Стерильные культуры мочи исключают ИМП.
Микроскопическое исследование мочи полезно, но не гарантирует высокую точность. Пиурия в отношении ИМП имеет чувствительность около 70%.
Тест-полоски для выявления в моче бактерий (нитритный тест) или лейкоцитов (тест на эстеразу лейкоцитов) используют достаточно часто; если этот тест является положительным, диагностическая чувствительность в отношении ИМП составляет около 93%. Специфичность нитритного теста достаточно высока; положительный результат в свежем образце мочи является высокоточным в отношении ИМП.
Лихорадка, боль в пояснице, пиурия указывают на пиелонефрит.
Анализы крови. Клинический анализ крови и исследование маркеров бактериального воспаления (например, СОЭ, определение С-ре-активного белка) могут помочь диагностировать инфекции у детей с пограничными показателями мочи. В некоторых учреждениях определяют мочевину и креатинин в сыворотке крови в течение первого эпизода ИМП.
Визуализация мочевыводящих путей. Высокая частота анатомических аномалий не предполагает проведение визуализации мочевыводящих путей. Если первый эпизод ИМП происходит в возрасте >2 лет, большинство специалистов рекомендуют проведение дополнительного обследования, однако некоторые врачи откладывают визуализацию до второго случая ИМП у девочек >2 лет. Варианты включают цистоуретрографию при мочеиспускании (VCUG), радионуклидную цистограмму (RNC) с техне-цием-99m пертехнетатом и УЗИ.
VCUG и RNC лучше, чем УЗИ, для выявления пузырно-мочеточникового рефлюкса и анатомических аномалий. Большинство специалистов предпочитают лучшее анатомическое определение контраста VCUG в качестве начального испытания, используя RNC при последующем ведении, чтобы определить, когда рефлюкс разрешился. Оборудование для низкодозового рентгеновского облучения сокращает разрыв в дозе радиации между VCUG и RNC. Эти тесты рекомендуются при первой же возможности после клинического ответа, обычно в конце терапии, когда реактивность мочевого пузыря устранена и стерильность мочи восстановлена. Если визуализация не планируется до окончания терапии, ребенок должен продолжать принимать антибиотики в профилактических дозах, пока пузырно-мочеточниковый рефлюкс не будет устранен.
Прогноз инфекций мочевыводящих путей у детей
При надлежащем ведении заболевание у детей редко приводит к почечной недостаточности, если у них нет некорректируемых аномалий мочевых путей. Однако считается (но не доказано), что повторные инфекции, вызывают образование почечных рубцов, что может привести к развитию гипертонии и конечной стадии заболеваний почек. У детей с высоким пузырно-мочеточниковым рефлюксом длительное рубцевание происходит в 4-6 раз большей скоростью, чем у детей с низкой степенью ПМР, и в 8-10 раз большей скоростью, чем у детей без ПМР.
Лечение инфекций мочевыводящих путей у детей
- Антибиотики.
- При тяжелом пузырно-мочеточниковом рефлюксе курс антибиотиков и хирургическое вмешательство.
Пиелонефрит: новорожденным и грудным детям обязательно внутривенное введение, до 3 мес, например, ампициллин, позже, например, цефалоспорины. До начала лечения антибиотиками — посев крови и мочи. Продолжительность лечения — 10 дней.
Цистит: например, триметоприм в течение 3—5 дней.
После пиелонефрита в грудном возрасте при наличии пузырно-мочеточникового рефлюкса и/или мегауретры: профилактика повторных инфекций (например, цефалоспорины грудным детям и детям младшего возраста, позже — триметоприм, нитрофурантоин).
Хирургическое лечение — при обструкции (например, при уретральных клапанах — немедленная операция) или при пузырно-мочеточниковом рефлюксе высокой степени выраженности.
При бессимптомной бактериурии без признаков воспаления и нормальных результатах ультразвукового исследования в большинстве случаев лечение не показано; динамическое наблюдение за результатами анализов мочи.
Лечение направлено на устранение острой инфекции, предотвращение уросепсиса и сохранение функций почечной паренхимы. Антибиотики начинают давать профилактически всем детям с токсическими проявлениями и детям без токсических проявлений с вероятной ИМП (положительные лейкоцитарная эстераза, или нитритный тест, или выявление пиурия, или бактериурии при микроскопии). Остальные могут дождаться результатов посева.
У младенцев с 2 мес до 2 лет с интоксикацией, обезвоживанием или невозможностью принимать препараты перорально используют парентеральные антибиотики, как правило, цефалоспорины 3-го поколения. Цефалоспорины 1-го поколения (например, цефазолин) можно использовать, если известно, что типичные локальные патогены чувствительны к препаратам этой группы. Аминогликозиды (например, гентамицин), хотя и являются потенциально нефротоксичными, полезны при сложных ИМП для лечения потенциально устойчивых грамотрицательных бактерий, таких как Pseudomonas. Если посев крови отрицательный и клинический ответ хороший, подходящие оральные антибиотики, отобранные на основе антимикробной специфичности, могут быть использованы для завершения 2-ух недельного курса. Плохой клинический ответ предполагает устойчивость микроорганизмов или обструктивные поражения и требует срочной ревизии данных УЗИ и повторных посевов мочи.
У нетоксичных, недегидратированных младенцев и детей, которые способны принимать лекарства перорально, антибиотики можно давать внутрь с самого начала. Препаратами выбора являются TMP/SMX по 5-6 мг/кг (по ТМП) 2 раза в день. Альтернативой являются цефалоспорины. Терапию меняют на основании результатов посевов и определения антимикробной чувствительности. Лечение, как правило, проводят в течение >10 дней, хотя многих детей старшего возраста с неосложненной ИМП можно лечить в течение 7 дней.
Пузырно-мочеточниковый рефлюкс. Принято считать, что антибиотикопрофилактика снижает рецидивы ИМП и предотвращает повреждение почек. Тем не менее известны некоторые долгосрочные данные о возможности развития почечных рубцов и незначительной эффективности антимикробной профилактики. Текущие клинические исследования пытаются решить эти вопросы, но пока результаты недоступны, большинство врачей проводят долгосрочную антимикробную профилактику детям с ПМР, особенно с классами со второго по пятый. Для пациентов с четвертым или пятым классами ПМР обычно рекомендуется полостная операция или эндоскопическое введение полимерных наполнителей.
Препараты для профилактики включают нитрофурантоин или TMP/SMX, обычно перед сном.
В случае пиелонефрита все дети должны быть направлены к детскому урологу. Курс пероральной антибактериальной терапии составляет 7—10 дней.
Наличие цистита у детей старше 3 лет не требует направления к специалисту при отсутствии рецидивирующего течения. При выявлении бессимптомной бактериурии лечение не показано.
После однократного эпизода ИМП антибиотико-профилактики не требуется. После лечения необходимо объяснить родителям ребенка важность потребления адекватного объема жидкости в сутки и регулярного мочеиспускания.
В соответствии с современными рекомендациями, у детей младше 6 мес УЗИ показано в случае рецидивирующей или осложненной ИМП. Для выяснения причины ИМП и оценки образования рубцов и нарушения функций почек УЗИ должно быть дополнено сканированием с димеркаптосукциновой кислотой (ДМСК) и микционной цистоуретрографией.
В случае неосложненной ИМП ультразвуковое исследование может быть выполнено после выздоровления ребенка. Для детей более старшего возраста при единичном эпизоде ИМП, отвечающей на проводимую терапию в течение 48 ч, проведение лучевых методов диагностики не показано.
Применение ДМСК является гораздо более щадящим методом, а проведение МЦУГ показано только при дилатации уретры, выявленной в ходе УЗИ, наличии в семейном анамнезе пузырно-мочеточникового рефлюкса, нарушении мочеиспускания или инфекции, вызванной некишечной палочкой.
Важно, чтобы родители знали, при каких симптомах следует обращаться к специалисту. В большинстве неосложненных случаев наблюдение не требуется.
Наблюдение за больным
- Моча: цвет, запах, частота мочеиспусканий.
- Измерение температуры тела ректально 3 раза в день.
- Поддержание водного баланса, предлагать жидкость в достаточном количестве.
Уход
- Тщательная гигиена промежности, полное опорожнение мочевого пузыря.
- Избегать местного охлаждения или пребывания в сырости, а также общего переохлаждения (например, сократить время купания в ванне).
- Местное применение тепла (например, при болях в животе): компрессы, грелки ( горячая вода).
- При отсутствии аппетита или рвоте пищу предлагать чаще (меню по выбору, маленькие порции), в некоторых случаях — парентеральное питание.
Инфекция мочевыводящих путей у грудничка: диагностика, лечение

Работа педиатра осложнена тем, что младенец не может описать жалобы. Особенно затруднительно выявлять заболевания без ясных симптомов. Слаборазвитая нервная система малыша устроена так, что боль имеет разлитой характер. Проще говоря, у детей при заболеваниях одного органа поражается обширная область. Например, при аппендиците у ребёнка болит весь живот, а не правая сторона, как у взрослых.
Инфекция мочевыводящих путей у грудничка по распространённости в педиатрии занимает второе место после ОРВИ. Заболевания этой системы опасны риском развития пиелонефрита, что может быстро привести к летальному исходу.
Причины
Большинство урологических инфекций вызываются бактериями: кишечной или синегнойной палочкой, золотистым стафилококком. Реже встречается инфицирование грибами или вирусами.
В мочевыделительные тракты они проникают двумя путями:

- Если в организме присутствует очаг воспаления – через кровь и лимфу из других органов.
- При болезни матери – с её молоком или воздушно-капельным механизмом заражения.
Факторы риска
Почему ребёнок заражается? Существует ряд условий, при которых инфицирование выделительной системы младенца более вероятно.
Дисфункция процесса выведения мочи из организма – уродинамика – нарушается вследствие:
- Обструкции (закупорка) выводящих путей. Механическое препятствие не позволяет урине удалиться из тела грудничка. Токсические вещества, находящиеся в ней, начинают негативно влиять на окружающие ткани. Из-за возникшего застоя увеличивается давление в почке, клетки её повреждаются и бактерии атакуют уязвимый орган.
- Рефлюкса – патологического состояние, при котором урина возвращается из нижележащих отделов мочевыводящего пути в предшествующие. Расстройство проявляется при патологиях периферической нервной системы.

- Метаболических заболеваний. Они изменяют состав урины, которая может агрессивно действовать на стенки органов мочеиспускательного пути. К таким патологиям относят: сахарный диабет, подагра, избыточное поступление минералов в организм.
СПРАВКА! Повышенное образование уратов и оксалатов приводит к их отложению в нефронах, что обуславливает возникновение мочекаменной болезни. Солевые кристаллы повреждают стенки выделительных органов. Через микротравмы инфекционные агенты распространяются по всей толще тканей.
- Дисфункции мочевого пузыря, обусловленной нейропатией. Нарушается процесс его наполнения и опорожнения. Застой жидкости создаёт комфортные условия для размножения бактерий.
- Инструментальных вмешательств в органы мочевыделительной системы.
- Наличия очага воспаления в организме на фоне сниженного иммунитета.
- Сосудистые нарушения, из-за которых происходит сужение просвета почечных артерий. Это приводит к развитию ишемии – кислородного голодания – тканей. А прогрессирование процесса обуславливает гибель нефронов.
- Заболеваний иммунной системы, ослабляющих защиту организма.
- Недостаточно тщательной личной гигиены младенца.
- Переохлаждения малыша.
- Врождённых аномалий мочевых путей, обусловленные осложнениями во время беременности или при родах.
- Наследственной предрасположенности к хроническим инфекциям.
СТАТИСТИКА! Девочки болеют уретритами и циститами в возрасте 3–4 лет, мальчики – в грудном (до 3 месяцев).
Симптомы
У ребёнка легко упустить начало заболевания мочевыводящего пути. Клиническая картина может быть смазана, малозаметна. Новорождённые к тому же носят одноразовые подгузники: родители не сразу замечают изменение качественных характеристик мочи.
У младенцев до года о наличии инфекции свидетельствуют следующие признаки:

- Боли в животе и поясничной области.
- Тёмный цвет урины.
- Неприятный резкий запах мочи.
- Повышение температуры тела, лихорадка.
- Раздражительность, быстрая смена настроения, плаксивость и капризность, неспокойный сон.
- Диспептические нарушения: вздутие живота, диарея, тошнота, рвота.
- Кожа становится бледной, иногда может приобретать серый оттенок.
- Ребёнок ощущает общее недомогание и слабость.
- Расстройство пищевого поведения, подавление аппетита вплоть до полного отказа от кормления. Снижение сосательного рефлекса, учащённое срыгивание.
Для детей старше 2 лет характерные дополнительные симптомы:

- Частые болезненные мочеиспускания, сопровождающиеся чувством жжения.
- Урина выделяется небольшими порциями.
ВАЖНО! Родителям необходимо следить за появлением данных признаков инфицирования и при их обнаружении срочно обращаться к врачу!
Диагностика
У детей мочевыводящий путь короткий, воспаление очень быстро достигает почек и вызывает пиелонефрит. При отключении работы одной прогрессирует риск отказа и остальных систем органов.
Диагноз нефролог ставит на базе комплексного обследования:

1. Опрос и осмотр. Характерные симптомы при инфекции мочевых трактов у грудничков перечислены выше. Пиелонефрит отличается более яркой клинической картиной: боли в пояснице становятся невыносимыми. В такой ситуации рекомендуется вызов машины скорой медицинской помощи.
2. Анализ мочи. Его виды: общий, биохимический, бактериологический, серологический, по Нечипоренко и Зимницкому. Признаки воспаления: наличие белка, эритроцитов, бактерий и большого количества лейкоцитов в урине.
3. Анализ крови. Тревожным звонком для педиатра будет: увеличение СОЭ и повышение уровня нейтрофилов.
4. УЗИ органов мочевыделительной системы. Позволяет оценить состояние тканей и обнаружить аномалии их развития.

5. Ретроградная цистоуретрография. Контрастное вещество вводят через катетер в мочеточник. После производится рентгенография выделительной системы.
6. Урофлоуметрия. Применяется для записи скорости оттока урины. Таким образом выявляются патологии строения мочевыводящих путей или их обструкция.
ВАЖНО! Цисто- и уретроскопия применяются только при хронической форме заболеваний и исключительно в период ремиссии (ослабление патологического процесса, относительная норма функциональности органов).
Дифференциальная диагностика
До постановки окончательного диагноза педиатру необходимо сравнить симптомы и инфекции мочеполовой системы с другими заболеваниями. У разных недугов могут быть общие причины возникновения.
Дифференциальная диагностика воспаления выделительных органов проводится с:
- Заражением паразитами (острицами).
- Острым аппендицитом. Отличительная черта – поражения ЖКТ не связаны с актом мочеиспускания.
- Вульвовагинитом и другими гинекологическими воспалениями у девочек (сходный с циститом).
Лечение
При выявлении инфекции мочевыводящих путей грудничков обычно оставляют в стационаре.
ВАЖНО! Не следует отказываться от госпитализации. Это необходимо для тщательного контроля эффективности терапии и быстрого оказания реанимационной помощи: при пиелонефрите могут отказать почки или развиться сепсис. Оба эти состояния угрожают жизни малыша.
Перечень лекарственных препаратов педиатр подбирает каждому пациенту индивидуально. Детям до 2 лет назначают:

1. Антибиотикотерапию. Медикаменты вводят внутривенно или в мышцу не менее 7 дней. При необходимости длительность курса увеличивается. Изначально применяют препараты широкого спектра действия. После исследования
чувствительности бактерий подбирается лекарство, действующее именно на имеющийся тип возбудителя.
ВАЖНО! Категорически запрещено давать ребёнку антибиотики самостоятельно. Некоторые фармакологические группы препаратов очень нефротоксичны и лишь усугубят состояние младенца.
2. Нестероидные противовоспалительные средства. Устраняют симптомы интоксикации: температуру, отёчность и мышечную слабость.

3. Дезинтоксикационную терапию. Допустим приём фитопрепаратов: отваров из ромашки или бессмертника.
4. Антиоксиданты. Цель — поддержание иммунной системы.
5. Обезболивающее при необходимости.
6. Спазмолитики и диуретики способствуют восстановлению функции почек.
Мамы лежат в отделении вместе с младенцами. Им следует знать принципы лечения:

- Постельный режим ребёнка.
- Частое регулярное кормление (до 5–6 раз в сутки).
- Специальная диета для малыша: сокращение объёма потребляемой жидкости, снижение потребления соли, включение в меню продуктов, богатых белком.
ОСТОРОЖНО! При инфекции мочевыводящих путей рекомендуется исключить из рациона кислую и жареную пищу!
После стихания острейших явлений назначается физиотерапия:

- Электрофорез.
- Лечение постоянным током.
- Аппликация с озокеритом и парафином.
- Ультравысокочастотная терапия (УВЧ).
Профилактика
Рецидивы воспалительных процессов встречаются в 25% случаев. Детский нефролог должен проинструктировать родителей для коррекции образа жизни ребёнка.
Профилактические мероприятия подразумевают:
- Грудное вскармливание как минимум до полугодовалого возраста. Материнское молоко богато элементами, необходимыми в процессе формирования собственного иммунитета новорождённого.
- Правильная гигиена половых органов малышей. А также регулярная смена подгузников.

- Разнообразное детское меню для обогащения организма всеми необходимыми витаминами и минералами.
- Устранение возможных причин инфекции мочеиспускательного канала.
- Организация режима дня младенца. Это поддержит иммунитет.
- Недопущение переохлаждения ребёнка.
- Регулярные медицинские осмотры у педиатра.
- Достаточное питье.
- Обращайте внимание на причины детского плача. Боль при мочеиспускании или натуживание малыша указывает на урогенитальную инфекцию.
( Пока оценок нет )
Понравилась статья? Поделиться с друзьями:
Инфекции мочевыводящих путей у детей: причины и симптомы
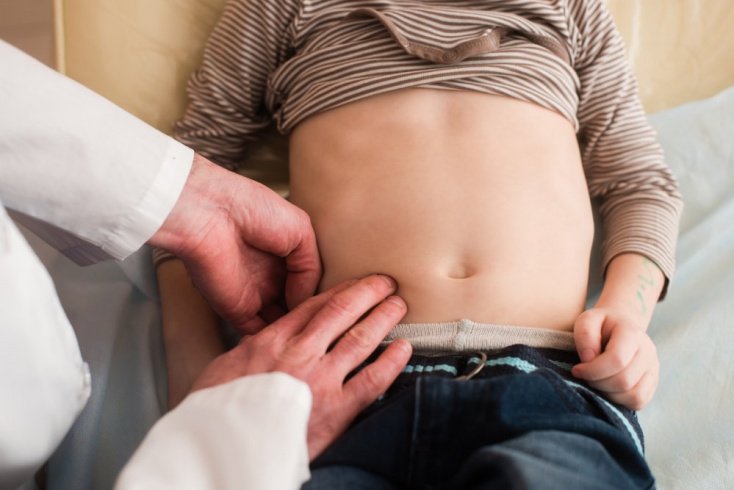
С инфекциями мочевыводящих путей родители и их дети сталкиваются гораздо реже, чем с острыми респираторными инфекциями. Тем не менее, они встречаются и доставляют немало тревог и хлопот как родителям, так и врачам. Что такое инфекция мочевыводящих путей (ИМП)? Чем она опасна?
Часто ли инфекции мочевыводящих путей встречаются у детей?

По статистике, с болезнями почек и мочевыводящих путей сталкиваются примерно 4% детей. Немалая часть из этих болезней имеет воспалительный характер, вызывается различными инфекциями. Учитывая, что родители с такими болезнями сталкиваются не настолько часто, как, например, с банальными респираторными инфекциями, то далеко не все представляют, как они проявляются. Это приводит к несвоевременной диагностике и лечению болезни. Итогом может стать хронизация процесса и другие серьезные осложнения.
Что понимается под термином «инфекция мочевыводящих путей»? Это любой воспалительный процесс инфекционного характера, при котором страдают какие-либо отделы мочевыделительной системы. Мочевыводящие пути довольно длинные: они тянутся от почечных чашечек до мочеиспускательного канала, и поражаться может слизистая оболочка в любом из этих отделов. Бывает, что врачи употребляют еще другой термин: «мочевая инфекция».
Почему в диагнозе не указывается конкретный очаг воспаления? Дело вот в чем: чем младше ребенок, тем меньше выражена у него зрелость и дифференцировка тканей. Из-за особенностей иммунного ответа у детей младшего возраста воспаление не ограничивается каким-то определенным участком, а затрагивает мочевыводящие пути практически на всей их протяженности.
Чем старше ребенок, тем более выражена дифференцировка тканей. У детей старшего возраста и подростков врачи ставят диагноз более конкретный. Если воспаление ограничивается лишь почечными лоханками, то ставится диагноз «острый пиелонефрит». В том случае, когда воспаляется слизистая оболочка мочевого пузыря, будет установлен диагноз острого цистита. При воспалении слизистой оболочки мочеиспускательного канала ставится диагноз острого уретрита.
Отмечено, что девочки страдают от инфекций мочевыводящей системы чаще. Чем это обусловлено? У девочек есть особенности строения мочеиспускательного канала. Он шире и короче, чем у мальчиков. Вот почему у них инфекция «приживается» на слизистых оболочках мочевыводящих путей быстрее.
что это такое и каковы причины возникновения?
Ежегодно тысячам пациентов ставят диагноз ИМВП. Многие пациенты даже не знают о том, что это означает, откуда берется, и что нужно делать при подобном явлении. За этой аббревиатурой скрывается такое заболевание, как инфекция мочевыводящих путей, которым страдают и женщины, и мужчины (хотя представительницы прекрасного пола чаще с ним сталкиваются), и даже дети. В чем причины этого заболевания и каковы его особенности?
Инфекция мочевыводящих путей: факторы риска
ИМВП – это заболевание воспалительного характера, вызванное болезнетворными микроорганизмами. При отсутствии должного лечения может принимать затяжной и рецидивирующий характер.
Интересно, что такая инфекция встречается у женщин чаще, чем у мужчин. Объясняется это тем, что у женщин она легче проникает в организм, поскольку у них мочеиспускательный канал короче и шире. Очень часто это заболевание встречается у детей до трехлетнего возраста, поскольку у них иммунная система достаточно слабая. В группу риска входят и люди, страдающие хроническими почечными заболеваниями. Например, при мочекаменной болезни есть еще один фактор риска – наличие камней.
Таким образом, снижение иммунитета играет важную роль в развитии этого заболевания. Кроме того, факторами риска возникновения инфекции мочевыводящих путей являются переохлаждение, наличие респираторных заболеваний и проблем с нарушением оттока мочки.
Причины
Каковы причины этого заболевания? В нормальном состоянии почки формируют стерильную, то есть свободную от микроорганизмов мочу, которая содержит только продукты обмена. Но если в организм проникает возбудитель инфекции, то развивается ИМВП. Причем, если он попадает в уретру, это дает толчок к развитию уретрита. Если успевает распространиться выше по направлению к мочевому пузырю, начинается цистит. Если не лечить его, то инфекция может попасть в почки, и тогда развивается пиелонефрит.
Урогенитальные инфекции могут быть вызваны разными возбудителями. Многие считают, что это в основном хламидии и микоплазмы. И действительно, это распространенная причина развития инфекций. Но на самом деле способствовать возникновению такого заболевания может и кишечная палочка, которая является представителем кишечной микрофлоры, но из-за несоблюдения правил гигиены может попадать и в уретру. У детей часто возбудителями являются такие микроорганизмы, как клебсиелла и стрептококки.
И даже пути проникновения этих микроорганизмов в мочевыводящую систему бывают разными. У взрослых это и передача половым путем, и использование некоторых видов контрацепции. У детей чаще всего проблемы начинаются из-за застоя мочи при некоторых заболеваниях.
С этим заболеванием часто сталкиваются беременные женщины. В данном случае оно развивается из-за того, что увеличившаяся в размерах матка давит на мочевой пузырь, что приводит к застойным явлениям и размножению микроорганизмов. Поскольку иммунитет будущей мамы ослаблен гормональной перестройкой организма, то возникает благоприятный фон для затяжной формы инфекционного заболевания.
У мужчин развитие ИМВП может быть связано с мочекаменной болезнью, а иногда и с увеличением предстательной железы. Поэтому лечение часто начинается с удаления препятствия для оттока мочи, то есть с дробления и выведения камней в почках.
Признаки
Какие существуют симптомы заболевания? Эти нарушения не зря определяют общим термином – урогенитальные инфекции. Поскольку они существуют в разных видах (это цистит, уретрит, пиелонефрит), и распространяться могут как по восходящему, так и по нисходящему направлению. Поэтому и симптомы могут быть разными. А в некоторых случаях, чем эти заболевания и опасны, инфекции на начальной стадии протекают бессимптомно. Хотя человек может жаловаться на слабость и переутомление, боли и температуры может и не быть. Как правило, боль возникает тогда, когда воспалительный процесс протекает уже в почках. Тогда она локализуется в поясничном отделе. Для этого заболевания еще характерны симптомы интоксикации, повышение температуры, озноб.
А вот при уретрите и цистите симптомы будут другими. Обычно учащается мочеиспускание, причем оно может сопровождаться жжением и резью. При этих заболеваниях меняется цвет мочи, она становится мутной, в ней может появляться слизь. Конечно, поставить диагноз может только врач.
Диагностика
Одних только перечисленных выше признаков недостаточно, для того чтобы поставить диагноз. Тем более что они часто бывают смазанными. Например, даже при пиелонефрите болевые ощущения могут появиться далеко не в первые дни, а при этом могут быть только признаки.
Поэтому врач обычно назначает дополнительные обследования. Например, это общий анализ крови, биохимическое исследование крови (определяются такие показатели, как мочевина и креатинин). Обязательно делается общий анализ мочи. Наиболее важными показателями являются количество эритроцитов и лейкоцитов, а также белок и сахар.
Очень важно провести бактериологическое исследование, так называемый посев мочи. Он позволяет установить конкретный вид возбудителя инфекции. Это необходимо для того, чтобы в дальнейшем правильно подобрать антибиотики. Если бакпосев не выявит возбудителя инфекции, но заболевание будет развиваться и дальше, то проводятся исследования методом ПЦР. Не менее важны для диагностики инструментальные методы: УЗИ мочевого пузыря или почек, цистоскопия и т. д.
У детей
У малышей инфекция развивается из-за врожденных аномалий мочевыводящих путей, редкого опорожнения мочевого пузыря и различного рода функциональных расстройств. Симптомы проявляются в зависимости от возраста. Дети в возрасте до 1,5 лет вряд ли смогут объяснить, что у них болит, но они теряют аппетит, становятся плаксивыми и раздражительными. В некоторых случаях может подниматься не очень высокая температура без видимых причин, с которой жаропонижающие средства справиться не могут. Дети старше 2 лет могут жаловаться на боли в спине или внизу живота. Кроме того, в этом возрасте уже заметно частое мочеиспускание.
Обследование при подозрении на ИМВП должно быть комплексным.
Обязательно делают клинический анализ крови, общий анализ мочи и бактериальный посев мочи, чтобы определить возбудителя инфекции. Считается, что все дети с подозрением на эту инфекцию должны пройти УЗИ мочеполовых органов, чтобы понять причины нарушения оттока мочи. У мальчиков при первом же случае цистита проводят микционную цистографию (это разновидность рентгеноконтрастного исследования), у девочек – при повторном появлении заболевания.
Лечение этого заболевания у детей должно быть комплексным, ведь нужно устранить не только возбудителей болезни, но и саму причину. Чаще всего при правильном лечении такие инфекции проходят бесследно. Однако иногда остаются такие последствия, как артериальная гипертензия или незначительные нарушения функции почек. В таком случае ребенок должен состоять на диспансерном учете.
Лечение
В зависимости от тяжести заболевания нужно обеспечить постельный или полупостельный режим. В особо тяжелых случаях нужна госпитализация и лечение в стационаре. Дома очень важно наладить правильное питание, исключить острые и соленые блюда. В некоторых случаях врачи назначают специальную диету: основной стол № 7, его разновидности 7а и 7б.
Важнейшую роль играет антибактериальное лечение. Ни в коем случае нельзя самостоятельно выбирать антибиотик, чтобы не сформировать устойчивость к нему у возбудителя инфекции. Для лечения используется множество препаратов, например, Офлоксацин, Амоксициллин, лекарства других групп. Иногда врач прописывает даже комбинации препаратов. Принимать антибиотики дольше 2 недель нельзя, разве что в редких случаях, если есть сопутствующие патологии или развиваются септические осложнения. После окончания приема антибиотиков опять проводятся клинические исследования, чтобы врач мог проконтролировать эффективность выбранной терапии. Одновременно проводятся меры, направленные на устранение причины заболевания. Устраняются и отдельные симптомы. В этом случае, например, применяют жаропонижающие препараты.
Как правило, в течение 2 недель инфекция проходит. Но изредка возможно и лечение в течение нескольких месяцев.
При затяжном течении инфекции очень важно наладить правильный питьевой режим. В течение дня нужно пить не менее 1,5 литров воды. При этом нужно контролировать процесс опорожнения мочевого пузыря. Сколько в течение дня было выпито жидкости, столько же должно выйти. В принципе необязательно пить именно воду. Можно, например, пить отвар шиповника. Врачи часто рекомендуют клюквенный сок. Дело в том, что клюква содержит вещества, которые являются природными антибиотиками, она помогает вывести инфекцию из мочеполовой системы. А вот кофе при таких заболеваниях пить нельзя. Алкоголь и курение придется исключить. На время лечения нужно избегать половых контактов. Вообще желательно, чтобы ваш партнер тоже прошел обследование и лечение, ведь ему могла передаться инфекция, и тогда получится замкнутый круг.
Говоря о правилах гигиены, необходимо отметить, что во время лечения нужно отказаться от ванны, вместо нее принимать душ.
Лечение ИМВП у беременных женщин происходит иначе. Здесь имеет значение такой фактор, как риск для плода. Многое зависит от сроков беременности. Тем не менее для будущей матери такое заболевание чревато поздним токсикозом и преждевременными родами, поэтому зачастую эффект от антибактериального лечения превышает возможные риски. В этих случаях применяют и синдромальную терапию, то есть используют урологические сборы для нормализации функции почек, жаропонижающие препараты. Вообще настои трав в подобных ситуациях считаются зачастую лучшим выбором.
Все указания врача нужно соблюдать неукоснительно. Если, например, принимать антибактериальные препараты в более низкой дозировке, то возможны рецидивы заболевания. Если и вовсе заниматься самолечением, подобрав препарат на основе рекламы или примера знакомых, то может развиться устойчивость возбудителя инфекции к каким-либо действующим веществам.
Кроме того, рецидивы могут возникать тогда, когда не устранена сама причина заболевания, например, имеются камни в почках. Порой причиной рецидива служит повторное появление возбудителя инфекции на фоне ослабленного иммунитета. Это характерно, например, для беременных женщин.
Профилактика
Любое заболевание проще предупредить, чем вылечить. Поэтому и для предотвращения инфекции мочевыводящих путей очень важна профилактика. Обязательно требуется своевременно лечить любые бактериальные инфекции, хотя на первый взгляд они к мочевыводящей системе никакого отношения не имеют. Речь идет о таких инфекциях, как гайморит, тонзиллит и даже кариес, поскольку с током крови инфекция может распространяться по всему организму.
К профилактическим мерам следует отнести укрепление иммунитета. Нужно соблюдать режим работы и отдыха, избегать переутомления, больше двигаться, чаще бывать на свежем воздухе. И старайтесь избегать переохлаждения организма.
И, конечно, важнейшей профилактической мерой будет соблюдение правил личной гигиены. Это касается и детей, и взрослых.
Инфекции мочевыводящих путей у маленьких детей

Почему у маленьких детей инфекцию мочевыводящих путей не разделяют на цистит и пиелонефрит?
Современная медицина предложила объединить инфекции нижних мочевыводящих путей, то есть цистит, и верхних мочевыводящих путей, то есть пиелонефрит, в одну общую группу – инфекции мочевыводящих путей (ИМВП). Это касается всех детей примерно до 2-х летнего возраста. Почему? Все очень просто: согласитесь, не всегда получается у девочки 4-х месяцев узнать, больно ли ей писать (характерно для цистита) или болит ли у нее поясница (характерно для пиелонефрита). То есть, врачи вынуждено пришли к выводу, что в подавляющем большинстве случаев ИМВП у детей до 2-х лет имеют схожие симптомы и одинаковое лечение, а значит «Не следует множить сущее без необходимости» (с)
Правда ли, что в любом возрасте ИМВП чаще всего болеют девочки, а не мальчики?
Не совсем так. С рождения и до одного года частота ИМВП у мальчиков и девочек абсолютно одинаковая. Так что если у вашего мальчика появились симптомы воспаления мочевыделительной системы, о которых будет сказано ниже, — вам обязательно нужно будет исключить это состояние. А вот уже после 12 месяцев девочки болеют значительно чаще.
Как родители могут заподозрить у ребенка в таком маленьком возрасте инфекцию мочевыводящих путей?
В первую очередь нужно думать об этом состоянии у всех детей с лихорадкой без каких-либо других симптомов. Вот когда у ребенка высокая температура, особенно выше 39 градусов, и больше ничего нет. Нет ни соплей, ни кашля, ни высыпаний. Довольно часто ИМВП могут сопровождаться признаками поражения желудочно-кишечного тракта, такими как жидкий стул и рвота (особенно рвота). При этом заболевании обычно отмечается так называемая «интоксикация», когда ребенок очень сонливый, спит больше обычного, бледный, очень плохо кушает и даже теряет в весе. Поэтому любой ребенок до 2-х лет, любого пола, с лихорадкой без других симптомов или же + понос/рвота + сонливость, бледность, отсутствие аппетита – должен быть немедленно обследован врачом на наличие ИМВП.
Дети более старшего и взрослые уже могут конкретно указать на симптомы, характерные для цистита или пиелонефрита: боль в пояснице при пиелонефрите и болезненное, частое мочеиспускание при цистите. Пиелонефрит всегда протекает с лихорадкой, цистит – нет, однако нередко возникает комбинация цистита и пиелонефрита, что сопровождается объединением их симптомов.
Что можно еще сделать в домашних условиях? Все прекрасно знакомы с тест-полосками «на ацетон». Так вот. Существуют точно такие же, только для определения уровня лейкоцитов в моче. Они довольно просты в использовании и чаще всего входят в состав комбинированных тест-полосок, по которым можно также узнать уровень эритроцитов, глюкозы, ацетона в моче и т.д. Поэтому, если у вашего ребенка есть лихорадка и больше ничего, то вы можете проверить уровень лейкоцитов в моче: лейкоциты в норме – ИМВП практически 100% нет, лейкоциты повышены – нужно срочно обратиться к врачу.
Так же их очень удобно использовать в том случае, если ребенок страдает рецидивирующими (повторными) ИМВП, когда все симптомы говорят о возврате болезни и вы буквально за две минуты можете решить вопрос так это или нет.
Каким образом врач ставит диагноз ИМВП?
… Нет, нет и еще раз нет. По УЗИ нельзя поставить этот диагноз, потому что изменения мочевыделительной системы, которые обычно происходят в результате воспаления, очень не специфичные и кроме того никто не гарантирует вам, что два разных УЗИста увидят на экране одно и то же. Существует три составляющих диагноза ИМВП: клиническая картина (симптомы и осмотр) + высокое количество лейкоцитов в моче + положительный посев мочи. Все. Точка.
Вы так же должны понимать, что посев мочи проводится обычно не менее 5 дней и врачи чаще всего не ждут положительного результата, а начинают антибиотикотерапию сразу после забора мочи для анализа на основании симптомов и большого количества лейкоцитов в ОАМ. Положительный посев больше нужен для окончательно установления диагноза ИМВП.
Как правильно собирать мочу у детей до 2-х лет?
Моча у детей до двухлетнего возраста (пока они еще не умеют контролировать мочеиспускание) обычно собирается при помощи мочеприемника в специальный контейнер для мочи (и то, и то можно купить в любой аптеке). Очень подробная инструкция здесь http://lib.komarovskiy.net/obshhij-analiz-mochi-v-pomoshh-sobirayushhim.html
Теперь небольшой нюанс в плане качества сбора мочи и влияние последнего на результат анализа. У детей, которые могут контролировать акт мочеиспускания, берется средняя порция мочи. Если ребенок на это не способен (обычно это дети младше 2-х лет), то мочу в идеале нужно брать через специальный катетер или, в редких случаях, при помощи надлобковой пункции. Почему так? Потому что если собрать мочу в обычный мочеприемник, как это делает большинство, то в 80% случаев вы получите ложноположительный результат посева. И получается, что там, где ИМВП и близко нет — «нарисовывается» соответствующий диагноз и назначается соответствующие лечение в виде «фурагинчика» и «канефрончика». В связи с этим, если вдруг доктор вам скажет, что он хочет собрать мочу именно через катетер, то не нужно этого бояться, а наоборот, радоваться, что вам попался адекватный специалист.
Как правильно лечить ИМВП?
Для лечения используют только один препарат – антибиотик. Это логично, потому что инфекция мочевыводящих путей в подавляющем большинстве случаев вызывается именно бактериями. Правильно подобранный препарат в правильной дозировке всегда срабатывает на вторые-третьи сутки (нормализуется температура тела, уходит слабость, появляется аппетит) и именно положительная динамика будет говорить о том, что вы попали в точку и необходимо просто допить лекарство положенного срока.
Как не нужно лечить ИМВП?
Канефрон, гомеопатия, «травки-муравки» и все остальное, чем обычно у нас любят пичкать детей, не применяется для лечения ИМВП, просто потому что:
А) ни один из перечисленных выше псевдопрепаратов не проходил качественные исследования на эффективность и безопасность, а значит, они не могут использоваться для лечения чего-либо. Лично мне совесть не позволяет назначить маленькому ребенку кислотно-ядерную настойку из какого-нибудь майхуениопсиса яйцевидного (название такое, чего вы смеетесь?) просто потому, что очень сильно помог пятидесятилетней тете Гале из соседнего подъезда.
Б) антибиотики прекрасно делают свою работу и без участия остальной ереси.
Нужно ли после выздоровления постоянно сдавать анализ мочи?
Многие мамы — под чутким руководством суровых докторов — ежемесячно штурмуют поликлинические лаборатории, с баночкой детской мочи в дрожащих руках, в надежде, что может хоть в этот раз им повезет и там не будет превышения нормы лейкоцитов и бактерий, иначе тот самый суровый доктор опять вручит бланк с рецептом на месячный прием Канефрона с Фурагином. Это типичный пример гипердиагностики, который приводит к избыточному назначению антибактериальных препаратов там, где они не нужны. При отсутствии конкретных симптомов ИМВП изменения в анализах не значат абсолютно ничего. А вот если появились симптомы ИМВП (о которых вы уже знаете) – вот тогда уже нужно обязательно показать ребенка доктору, чтобы провести дальнейшее обследование для поиска причины рецидива заболевания.
А если после выздоровления все-таки сделали посев мочи и уровень бактерий выше нормы, хотя ребенок чувствует себя нормально?
В случае положительно результата посева мочи на фоне полного здоровья ребенку ставят диагноз «бессимптомная бактериурия». Это не грозит никакими последствиями ни сейчас, ни в будущем, что доказано многочисленными исследованиями. Единственные, кому обязательно показан курс антибиотикотерапии в случае выставления такого диагноза – это беременные женщины, так как данное состояние может реально нанести вред плоду.
Какие обследования ребенок должен обязательно пройти?
